Что такое болезнь шейермана мау
Содержание:
Лечение
Консервативное лечение
Растяжка, модификация образа жизни, НПВС, +\- физическая терапия.
Показания:
Бессимптомно0е течение болезни, кифотический угол менее 60 градусов.
Применение:
- В данную категорию попадает большинство пациентов.
- Пациенты, как правило, хорошо справляются с задачами реабилитации. Отдаленные или значимые осложнения обычно не возникают.
Корсетотерапия
Показания
Кифоз 60-80 градусов, +/- наличие симптомов.
Применение:
- Ношение корсета рекомендуется на период 12-24 месяцев.
- Рекомендуются следующие виды корсетов: корсет Милуоки, корсет «Kyphologic», Бостонский корсет на грудо-пояснично-крестцовую область.
- Наиболее эффективны для детей, чей скелет еще полностью не сформировался.
- Обычно корсеты не уменьшают дугу, а скорее препятствуют ее прогрессии.
Оперативное лечение
Спондилодез,
при котором обычно производится передний разрез и проводится артродез.
Показания:
- Кифотическая дуга более 75 градусов, вызывающая серьезные деформации.
- Кифотическая дуга более 75 градусов, боль.
- Неврологические расстройства/сдавление спинного мозга.
- Сильная боль, не поддающаяся лечению.
Применение:
Большинство пациентов отмечают улучшение симптоматики, а также коррекцию кифотической деформации
Должны приниматься во внимание операционные и постоперационные осложнения
Что такое болезнь Шейермана-Мау?
Болезнь получила свое название от датского врача Шейермана, который в 1921 году впервые обнаружил эту болезнь и остаток жизни посвятил тому, что искал надежный способ избавления от неё.
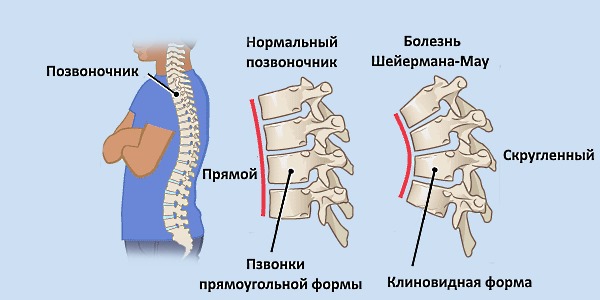
По сути болезнь Шейермана — это деформация шейно-грудного отдела позвоночника. В нормальном (здоровом состоянии) этот отдел выглядит как буква S, т.е. шейный и поясничный отдел имеют небольшой наклон назад, а грудной наклон вперед.
Такая незамысловатая конструкция помогает нам сохранять нормальное равновесие. При болезни Шейермана угол наклона становится более глубоким и эта система равновесия нарушается.
Пациент начинает испытывать сильные боли, теряет подвижность. Помимо этого начинается деформация внутренних органов, поскольку деформируется позвоночный столб. Опорно-двигательная система начинает постепенно разрушаться.
Клиническая картина заболевания
На начальной стадии заболевание редко себя проявляет. Есть некоторые малозаметные признаки, которые может заметить или опытный врач, или параноик.
Более заметной болезнь становится несколько позднее, когда начинают проявляться следующие признаки:
- зрительно заметное нарушение осанки пациента;
- болевые ощущения в шейном и грудном отделе позвоночника, а также между лопатками;
- выгибание позвоночного столба в грудной зоне;
- сколиоз.
На ранних стадиях развития заболевания боли проявляются не так сильно. Обычно их интенсивность повышается тогда, когда деформация позвоночного столба уже ярко выражена и видна невооружённым глазом.
Обычно кифоз прогрессирует медленно и сопровождается боковым сколиозом у большинства пациентов.
При болезни Шейермана спина становится сутулой, округлой. На поздних стадиях начинает образовываться горб, а грудь становится неестественно впалой. Также заболевание сопровождается развитие неврологических симптомов.
Болезнь имеет несколько периодов, каждый из которых в свою очередь имеет набор определённых симптомов и осложнений. Всего таких периода три:
- Скрытый период (у детей в возрасте от 7 до 14 лет) — этот период характерен отсутствием как таковых жалоб со стороны пациента. Иногда больного могут беспокоить незначительные боли в области позвоночного столба поле физических перегрузок;
- Период ранних изменений (у молодых людей от 15 до 20 лет) — для этого периода характерны болевые ощущения в области шеи, грудной клетки и между лопатками. Иногда есть жалобы ещё и на боли в мускулатуре живота. Если кифоз выражен достаточно сильно, то может развиться подострая или острая компрессия спинного мозга, а также образоваться межпозвоночная грыжа. Любые физические нагрузки при этом вызывают сильные боли. В этот период изменения скелета ещё можно предотвратить;
- Период поздних неврологических осложнений (люди старше 25 лет) — данный период характерен серьёзными осложнениями и изменениями в строении скелета. Могут присутствовать быстро прогрессирующий остеохондроз, межпозвоночные грыжи, а также спондилёз и спондилоартроз в шейном отделе позвоночного столба.
Код по международной классификации болезней
Болезнь Шейермана включена в группу М42 (Остеохондроз позвоночника). Под этим же кодом значатся Болезнь Кальве и юношеский остеохондроз позвоночника.
Распространенность и значимость

Болезнь диагностируется при наклоне туловища от 45 до 75 градусов. При этом происходит огромная нагрузка на позвонки и, как следствие, изменения и деформации в этих позвонках приводят к сутулости и образовании горба в дальнейшем.
Также очень часто у пациентов с запущенной болезнью может образовываться межпозвоночная грыжа, происходить утолщение связок и нарушение в работе внутренних органов. Все эти последствия могут привести в лучшем случае к инвалидности, а в худшем к летальному исходу.
Видео: «Что такое болезнь Болезнь Шейермана-Мау»
Лечение
Лечение кифоза зависит от причины заболевания и присутствующих признаков и симптомов.
Нетяжелые случаи
В этих случаях применяются менее агрессивные виды лечения:
- Постуральный кифоз. Эта разновидность кифоза не прогрессирует, и состояние может улучшиться само по себе. Могут помочь упражнения по укреплению мышц спины, упражнения для правильной осанки и сон на твердой поверхности. Болеутоляющие средства могут помочь уменьшить дискомфорт, если упражнения и физиотерапия недостаточно эффективны.
- Структурный кифоз. Для кифоза, вызванного патологией позвоночника, лечение обычно зависит от возраста и пола, степени тяжести симптомов и величины изгиба позвоночника. При кифозе Шейермана может быть рекомендовано лишь наблюдение за прогрессированием искривления, если у пациента не проявляются симптомы. Противовоспалительные препараты могут помочь облегчить боль. Общеукрепляющие физические упражнения и физиотерапия могут помочь смягчить симптомы.
- Остеопорозный кифоз. Множественные компрессионные переломы у пациентов с низкой плотностью костей могут привести к патологическому искривлению позвоночника. При отсутствии боли или других симптомов, лечение кифоза не является необходимым. Но врач может рекомендовать лечение остеопороза, чтобы предотвратить переломы и ухудшение состояния кифоза.
Более серьезные случаи
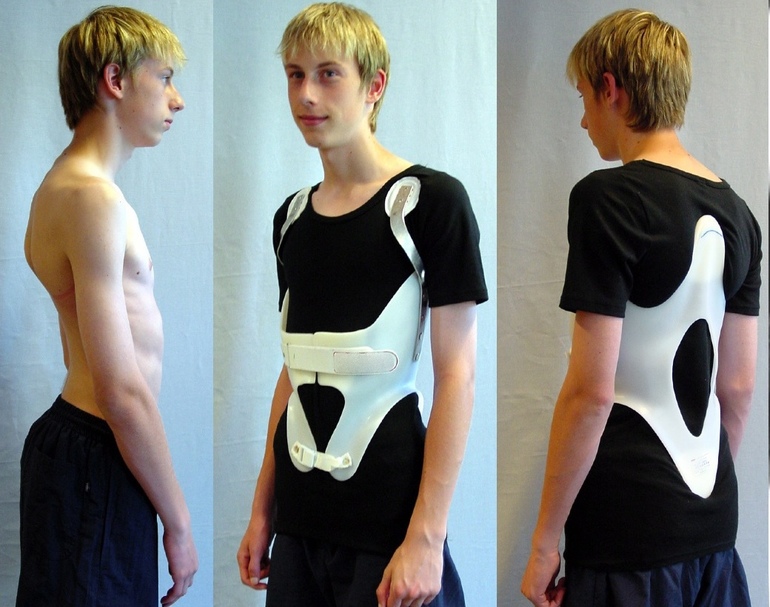
Более серьезные случаи кифоза требуют более агрессивного лечения. Основные методики – это ношение корсета и, как крайний случай, операция. Чем раньше начато лечение у детей и подростков, тем более эффективным оно будет для излечивания деформации.
В каких случаях необходимо носить корсет
Если подросток все еще растет и страдает от кифоза средней или тяжелой степени тяжести, врач может рекомендовать корсет. Ношение корсета может предотвратить дальнейшее прогрессирование искривления и даже обеспечить некоторую коррекцию.
Существует несколько разновидностей корсетов для детей, страдающих кифозом. Врач может помочь выбрать самый эффективный корсет для вашего ребенка.
Те дети, которые носят корсеты, обычно имеют лишь некоторые ограничения и могут участвовать в большинстве видов деятельности. Хотя поначалу в корсете можно чувствовать себя неудобно и даже странно, его необходимо носить согласно предписанию, чтобы лечение было эффективным. После завершения процесса роста костей, ребенок может снять корсет согласно предписанию врача.
Существуют разные типы корсетов для лечения кифоза у взрослых, это могут быть постуральные тренажеры или жесткие корсеты. Цель ношения корсета у взрослых заключается в снятии боли.
В каких случаях необходима операция
Операция на позвоночнике несет множество рисков, поэтому врач может порекомендовать операцию лишь в том случае, если у вас или у вашего ребенка наблюдается следующее:
- сильное искривление позвоночника, вылечить которое другими методами невозможно;
- продолжающий прогрессировать кифоз;
- изнуряющая боль, не поддающаяся медикаментозному лечению;
- наличие неврологических расстройств, например, паралича;
- кифоз, связанный с опухолью или инфекцией;
- операция может быть рекомендована младенцу с врожденным кифозом для выпрямления позвоночника.
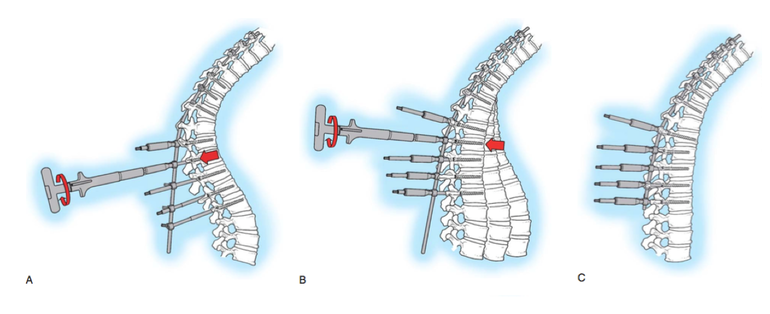
Операция
Операция заключается в имплантации в позвоночник металлической конструкции (винтов, крючков), которая позволяет выравнивать позвоночник на специальных стержнях. После операции не используются корсеты, гипс и т.п.
Срок госпитализации при одной операции около 10 дней. Такие операции также показаны и при сколиозах, посттравматических и послеоперационных искривлениях позвоночника. Не оперированные искривления позвоночника сопровождаются дыхательной недостаточностью, смещением внутренних органов, проблемами при беременности.
Стандартным классическим оперативным вмешательством при кифозе и сколиозе считается операция французских хирургов Котреля и Дюбуссе. Указанная методика была впервые в Украине применена нами еще в 1999 году. Сейчас в Международном центре нейрохирургии внедрена новейшая, более эффективная, модификация этих операций, разработанная корейским хирургом Суком и американцем Ленке. Первые такие операции выполнены нами в декабре 2006 года. Международный центр нейрохирургии пользуется импортными конструкциями американского производства, которые считаются лучшими в мире (системы CD HORIZON (M 10, M8), LEGACY — () США).
Лечение: основные направления и методы
Все методы, применяемые для лечения юношеского кифоза, можно разделить на две большие группы – консервативные и хирургические. Выбор будет зависеть от состояния позвоночника, наличия или отсутствия сопутствующих проблем и общего состояния здоровья, а также динамики заболевания. В большинстве случаев рекомендуют менее рискованное и травматичное консервативное лечение. Особенно это касается начальной стадии, когда без врачебного осмотра деформация практически не заметна.
Консервативная терапия включает в себя целый спектр методик и разновидностей воздействия на позвоночник и мышечный корсет человека. Наиболее эффективными, позволяющими насколько возможно выровнять хребет, избавив его от компрессий, расслабить и избавить от спазмов мышцы и улучшить кровообращение, будут различные техники массажа. В эту же категорию входят мануальная терапия и лечебная физкультура. При этом ЛФК, сочетающая в себе растяжки и упражнения на укрепление мышц, дает возможность использовать внутренние силы организма для устранения причин и симптомов заболевания. При укреплении мышечного корсета позвоночник самостоятельно удерживает правильное положение, тем самым уменьшается риск усугубления искривления.
Чтайте также : Что делать если продуло спину? Первая помощь и лечение
Из физических упражнений пациентам с синдромом Шейермана-Мау рекомендуют выбирать плавание, ходьбу, велосипедный спорт, йогу и другие виды активности на растяжку. Бег, любые виды прыжков и прочие виды деятельности, предполагающие риск компрессии, противопоказаны или сильно ограничены. Физическая активность должна подбираться с учетом конкретной степени поражения позвоночника и других индивидуальных особенностей здоровья. Поэтому даже занятия плаванием должны быть скорректированы тренером и тщательно продуманы.
Исход операции и реабилитация
Лечебные мероприятия в виде операции применяются редко. Они сопряжены некой долей опасности, но по большей части, хирургические вмешательства успешны. Реабилитация длится от 2 месяцев до полугода. Диспансерное наблюдение рекомендуется осуществлять через полгода, год и два года после операции. Контроль пациента заключается в спондилографии, осмотре ортопеда, невролога, при необходимости прибегают к компьютерной томографии.
В период реабилитации рекомендуется придерживаться правил:
- Выполнять весь комплекс ортопедических назначений и проводить регулярные занятия лечебной физкультуры.
- При подозрении на осложнения своевременно консультироваться с лечащим врачом и выполнять его предписания.
- Избегать физических нагрузок. Речь идет не о тяжести, а о долгом сидении, ходьбе или резких наклонах. Эти действия желательно выполнять в меру и аккуратно.
Двигательная активность восстанавливается с первого дня после операции при помощи дыхательной гимнастики. Пассивная гимнастика в постели позволяет активизировать работу легких, давая слабую нагрузку на поврежденный участок. Реабилитация сопровождается купированием боли с помощью анальгетиков, введением нестероидных противовирусных препаратов и плановой антибиотикотерапией.
Спустя две-три недели, в зависимости от сложности операции, начинаются реабилитационные мероприятия по восстановлению двигательной активности. Этот период сопровождается лечебной гимнастикой под наблюдением медицинского работника.
ЛФК направлена на укрепление межлопаточной области, мышц спины и брюшного пресса. Правильные движения формируются на специализированных тренажерах.
Совместно с физкультурой проводят сеансы физиотерапии, которая способствует укреплению мышечного корсета. В первый год послеоперационного восстановления врачи советуют проходить амбулаторные курсы реабилитации до четырех раз.
Чтобы избежать неприятных болезней, связанных с опорно-двигательным аппаратом, на протяжении всей жизни необходимо следовать простым правилам: грамотно распределять нагрузки и заниматься любительским спортом.
Статья проверена редакцией
2 Симптомы болезни Шейермана-Мау
Клинические особенности зависят от того, на какой стадии начато лечение. На ранних стадиях симптомы проявляются очень слабо, на поздних возможны очень сильные боли и полная потеря трудоспособности.
Симптомы при 1 степени:
- Дискомфорт и едва заметные боли в спине, обычно возникающие после продолжительной физической активности.
- Увеличение угла кифоза в грудном сегменте спины, но иногда может быть плоская спина с хорошо заметным поясничным лордозом.
- Несущественное снижение подвижности спины – пациент при наклоне вперед не в состоянии дотянуться руками до пола.
- Развитие сутулости.
Симптомы при 2 степени:
- средние или тяжелые по интенсивности боли, локализующиеся преимущественно в пояснице;
- существенное увеличение угла кифоза;
- нарушение чувствительности в верхних конечностях на фоне компрессии спинного мозга;
- нарушение дыхания, особенно сложно дается глубокий вдох;
- нарушение в работе мочевыделительной системы, ложные позывы на дефекацию, диарея;
- переход болей на межлопаточную область;
- тяжесть в спине, особенно заметная после физической активности;
- возникновение одышки даже при малой физической активности.
Симптомы при 3 степени:
- Существенное искривление осанки – появляется выраженный горб в верхнем сегменте спины.
- Постоянные выраженные боли с нарастающей в течение дня интенсивностью.
- Быстрая утомляемость.
- Неуклюжие движения, нарушения моторики, координации.
- Развитие бокового искривления спины – сколиоза.
- Выраженные боли в грудной клетке, имитирующие стенокардию.
- Перебои в работе сердца (аритмии, частые экстрасистолии).
- Нарушения подвижности позвоночника, парестезия верхних и нижних конечностях.
- Хромота и в связи с ней появление плоскостопия (как компенсаторного решения организма перераспределить нагрузку).
- Нарушения сна, депрессия, апатия.
Учтите: примерно у 5% больных болезнь Шейермана-Мау протекает без болевого синдрома независимо от того, на какой стадии заболевание.
2.1 Диагностика
Первичная диагностика:
- изучение врачом анамнеза, истории болезней семьи;
- оценка внешнего вида больного, пробы на чувствительность конечностей;
- пальпация позвоночника по всей длине;
- сбор анамнеза от пациента, детальный опрос о симптомах.
Поражение позвонков при болезни Шейермана Мау
Вторичная диагностика:
- обязательно необходим рентген – рентгенологические признаки болезни Шейермана-Мау можно увидеть уже на первой стадии болезни;
- электромиография;
- компьютерная или магнитно-резонансная томография.
Дополнительная диагностика (проводится не обязательно, обычно чтобы исключить или выявить другие заболевания):
- сдача общеклинического анализа мочи и крови;
- биохимический анализ крови;
- консультация у пульмонолога и кардиолога;
- консультация у нейрохирурга или невролога.
Обследование и постановка диагноза
Врач запишет историю болезни и проведет физикальный осмотр. Осмотр может включать:
Тест с наклоном вперед. Врач попросит вас наклониться вперед, наблюдая за вашим позвоночником со стороны. При кифозе искривление верхней части спины может стать более заметным в этом положении. При постуральном кифозе дефекты корректируются сами, когда вы лежите на спине.
Тест на проверку неврологических функций
Хотя неврологические изменения, сопровождающие кифоз, являются редким явлением, врач может проверить их наличие, обращая внимание на слабость, изменения в чувствительности или паралич ниже места кифоза.. Визуализация позвоночника
Врач может назначить рентгенологическое обследования для подтверждения наличия кифоза, определения степени искривления и выявления деформации позвонков, что помогает определить вид кифоза. Например, внешний вид клинообразных позвонков или другие характеристики, видимые на рентгеновских снимках, помогают провести различие между постуральным кифозом и кифозом Шейермана. У взрослых рентген может выявить артритные изменения в позвоночнике, которые могут привести к усилению боли. Если врач подозревает наличие опухоли или инфекции, он может рекомендовать проведение МРТ позвоночника.
Визуализация позвоночника. Врач может назначить рентгенологическое обследования для подтверждения наличия кифоза, определения степени искривления и выявления деформации позвонков, что помогает определить вид кифоза. Например, внешний вид клинообразных позвонков или другие характеристики, видимые на рентгеновских снимках, помогают провести различие между постуральным кифозом и кифозом Шейермана. У взрослых рентген может выявить артритные изменения в позвоночнике, которые могут привести к усилению боли. Если врач подозревает наличие опухоли или инфекции, он может рекомендовать проведение МРТ позвоночника.
Исследование функции легких. Врач может также провести исследование дыхательных функций, чтобы оценить проблемы с дыханием, вызванные кифозом.
Показания к операции
Если консервативное лечение не дает желаемых результатов, прибегают к оперативному вмешательству. Показаниями для операции служат:
- кифоз более 75 градусов;
- сильно выраженный болевой синдром;
- патологические процессы внутренних органов.
Косметический дефект не является показанием к лечению хирургией. Статистика указывает на положительный исход операции, но существуют определенный риск. При деформации меньше 50 градусов все дефекты сглаживаются хорошо.
Операция Шейермана Мау не проводится на детях подросткового периода. Связано это с шансами на восстановление позвоночника без оперативного вмешательства. Данный возраст обусловлен незрелостью скелета. Он достаточно эластичен и мягок, позвоночник не до конца сформирован, подвержен изменениям в лучшую и в худшую сторону. Эластичность скелета со временем пропадает, он становится твердым и формирование застывает на этапе деформации.
Оптимальным возрастом для проведения операции считается подросток, перешедший пятнадцатилетний рубеж. В это время пациент достигает третьей степени окостенения костей – человек прекращает активный рост, но позвоночник все еще достаточно эластичен.
Обследование
- Главная отличительная особенность пациентов с болезнью Шейермана –грудной кифоз.
- Часто вместе с кифозом у пациента обнаруживается шейный или поясничный гиперлордоз.
- Шейный лордоз может быть увеличен при протракции головы. Плечи в основном направлены вперед.
- Указанные нарушения могут сопровождаться сколиозом легкой или средней степени.
Пациенты с болезнью Шейермана обычно имеют хорошо развитую мускулатуру, в отличие от пациентов с постуральным кифозом.
Обследование состоит из:
- Оценка осанки: положение тела оценивается спереди, сзади и сбоку.
- Неврологический скрининг: в редких случаях в месте наибольшего искривления может происходить сдавление спинного мозга по задней поверхности тел позвонков. Это может повлечь за собой симптомы надвигающейся параплегии с клонусом и гиперрефлексией.
- Тест Адамса (Adam’s forward-bend test): кифоз Шейермана может сопровождаться сколиозом.
- Тест на укорочение мышц: при болезни Шейермана может наблюдаться скованность следующих мышц: большой грудной мышцы, хамстрингов, подзатылочных мышц, а также сгибателей бедра. Возможны контрактуры в плечевом и тазобедренном суставах.
- Объем движений в суставах нижних конечностей и позвоночнике.
- Тест на мышечную силу: должна быть протестирована сила мышц брюшного пресса, кора, разгибателей туловища и ягодичных мышц.
4 Симптомы заболевания
Для каждой стадии развития заболевания характерны особые признаки. Ортопедическая стадия сопровождается следующими симптомами:
- незначительные боли в пораженной части позвоночника после физических нагрузок;
- отклонения угла изгиба позвоночного столба;
- небольшое снижение подвижности спины (например, подросток из положения стоя не дотягивается вытянутыми руками до пола);
- сутулость.
На ранней стадии признаки наличия заболевания выражены более явно. К симптомам латентного периода присоединяются неврологические нарушения:
- болезненные ощущения становятся более частыми или постоянными;
- угол искривления позвоночника увеличивается;
- в связи с защемлением спинного мозга может наблюдаться частичная или полная потеря чувствительности ног или рук;
- нарушается работа легких, дыхание сопровождается болью;
- характерно затруднительное мочеиспускание;
- частые расстройства желудка;
- возникает одышка даже при минимальной физической активности.
Самая тяжелая форма синдрома сопровождается следующими признаками:
- ярко выраженное искривление позвоночника (горб);
- сильные боли в спине;
- слабость, быстрая утомляемость;
- нарушение координации движений;
- возникновение побочных заболеваний (сколиоз, остеохондроз);
- боли, распространяемые на всю грудину;
- сбои в работе сердечно-сосудистой системы;
- полное отсутствие чувствительности рук и ног;
- частичная или полная неподвижность позвоночного столба;
- хромота;
- расстройство сна.
Диагностические мероприятия болезни включают тщательный сбор анамнеза на предмет выявления близких родственников с такой патологией, наличия травм позвоночника. Врач проводит внешний осмотр пациента, с помощью пальпации позвоночника определяет степень тяжести заболевания. Для уточнения диагноза назначается рентген. Если диагностируется поздняя стадия синдрома Шейермана-Мау, могут понадобиться обследования пульмонолога, невролога и кардиолога.
О симптомах
Какие признаки существуют при болезни Шейермана-Мау, что же это такое? Начальные симптомы этой патологии позвоночника обнаруживаются у подростка в возрасте 10-15 лет. Они проявляются скрыто, не причиняют сильного дискомфорта.
Болезнь Шейермана обнаруживают случайным образом. Иногда сдавливаются легкие, сердце, зажаты кровеносные сосуды, ребенку трудно дышать. Данная патология распознается по таким симптомам:
- Начальные проявления этой патологии позвоночника заключается в том, что ребенок чувствует себя уставшим. Ему тяжело удержать спину в прямой позиции длительный период, он хочет принять горизонтальное положение для разгрузки мышц спины.
- По степени прогрессирования данной патологии позвоночника могут незначительно проявиться болезненные ощущения. Такие боли происходят периодически, интенсивность их невелика. Поэтому за медицинской помощью больной обращается в редких случаях, что позволяет прогрессировать патологическому процессу дальше. Если сосудистые ткани сдавливаются, то больной чувствует «крутящие» болезненные ощущения в ногах.
- На каждый позвонок грудного сегмента оказывает влияние деформация, позвонки сплющиваются спереди. Происходит утолщение передней продольной связки позвоночного столба. Хрящи в дисках, расположенных между позвонками, врастают в костную основу позвонка. Формируются грыжи Шморля.
- У больного спина становится сутулой, это состояние прогрессирует. Болевые ощущения наблюдаются постоянно, даже не проходят после того, как человек отдохнул, у него развивается горб. Кроме этого, позвоночник может быть искривлен во фронтальной плоскости: один плечевой сустав будет выше другого.
- Двигательная активность в грудном сегменте позвоночного столба будет ограничена. Поясничные мышечные волокна становятся укороченными, наклоняясь вперед человеку невозможно достать руками поверхность пола.
- При искривленном позвоночном столбе грудного сегмента возникнет компенсаторное искривление в противоположную сторону поясничного сегмента позвоночника. Смещаются позвонки грудного сегмента. В поясничной зоне позвоночника мышечные ткани будут находиться в спазмированном состоянии. Болезненные ощущения станут острыми, продолжаться будут долго.
Если не проводить лечение этой патологии, то в 18 лет, когда организм сформирован и уже не растет, такой патологический процесс позвоночника приостановится примерно на 11-14 лет, но не исчезнет. Если больной не выполнял физкультуру, имеет слабые мышцы, то патологический процесс возобновится к 34-35 годам, проявится болезненностью спины и нижних конечностей.








Добавить комментарий