Как правильно питаться при циррозе печени
Содержание:
- Основные принципы диеты
- Питание при осложнениях
- Нежелательные реакции
- Что можно есть при циррозе печени
- Выбор продуктов при разных формах и стадиях заболевания
- Коротко о гепатите C и циррозе печени
- Какие продукты запрещены?
- Примерное меню на неделю
- Запрещенные продукты
- Принципы составления лечебного рациона
- Разрешённые и запрещённые продукты
- Особенности диеты №5
- Подготовка к диете
- Правильное питание при циррозе печени
Основные принципы диеты
Диета номер 5
При циррозе и гепатите врачи рекомендуют стол номер 5. Он специально разработан для пациентов с проблемами печени. Данное меню исключает любые продукты, которые могут навредить гепатоцитам. За счет его применения снижается секреция пищеварительных желез, следовательно, и нагрузка на пораженный орган. Диета при циррозе соблюдается на протяжении всей жизни, так как заболевание в любой момент может дать рецидив. При гепатите же существует два варианта. Если форма патологии хроническая, нельзя отступать от меню даже после нескольких лет с начала развития вируса. При остром гепатите также нельзя нарушать диетические рекомендации. Но если терапия пройдет успешно и пациенту удастся полностью излечиться, ограничения соблюдаются в течение 6 месяцев с момента выписки и затем отменяются. В первые 90 дней этого периода они должны быть особенно жесткими, после постепенно можно начинать переходить на обычный рацион.
Ограничения отличаются в зависимости от того, на какой стадии развития находится заболевание. Если цирроз или гепатит обострились, назначается более строгая диета – номер 5а. Она имеет жесткие рамки касательно количества белков, углеводов, сахара. Данный стол не позволяет употреблять в пищу любые виды блюд, кроме тех, что приготовлены на пару, путем варки или запекания. Основные положения диеты 5а:
- суточное поступление углеводов – не более 350 г;
- сахар – до 80 г;
- нельзя употреблять яйца;
- запрещено жареное, острое, соленое, консервированное, маринованное;
- максимальное суточное поступление белков – 80 г;
- соли не более 8 г;
- нельзя употреблять мясо, а также любые субпродукты.
Чеснок и хрен
Из рациона питания исключаются блюда, основанные на экстрактах: некоторые травяные отвары, бульоны из грибов и мяса. Употребление растительных напитков допустимо только после консультации с врачом. Нельзя включать в пищу жгучие овощи и приправы (чеснок, хрен), кислые продукты (щавель, капуста). Хлеб разрешен только пшеничный, в подсушенном виде и без дрожжей. Сдоба под запретом. Из сладкого допустимы ягоды и фрукты с небольшим содержанием сахарозы. Необходимо ограничить поступление в организм клетчатки, так как она повышает нагрузку на пищеварительный тракт. Исключаются напитки, которые раздражают желудок: газировка, крепкий чай и кофе. Строго запрещен алкоголь.
Более мягкая диета – стол номер 5. Ее назначают, если заболевание только начало развиваться или уже приняло хроническую форму. Минимальный срок соблюдения данного меню – три месяца. Этот период может быть увеличен, если пациенту не удалось быстро излечиться. Благодаря менее строгим ограничениям больной может разнообразить свое меню. В частности, допустимо включить в рацион:
- нежирное мясо (говядина, кролик, курица);
- бобовые;
- продукты со средним уровнем клетчатки;
- яйца (не более 1 шт. в день всмятку);
- сливочное и растительное масло.
Питьевой режим
Увеличивается допустимое употребление питательных веществ. Разрешено до 120 г белка (50% животного происхождения), 450 грамм углеводов, 10 г соли и 90 г жиров
Важно пить большое количество жидкости: от 1,5 до 3 литров в зависимости от индивидуальных особенностей
Независимо от типа диеты (5 или 5а) питание становится дробным. Оно разделяется на 6 приемов пищи, каждый из которых включает не более 500 г продуктов (в идеале – 300 грамм). Употреблять блюда можно только в теплом виде, горячие и охлажденные вариации запрещены. Нельзя кушать на ходу. Пищу необходимо тщательно пережевывать, сидя за столом. Если питаться в спешке, увеличивается поступление газов, повышается нагрузка на пищеварительный тракт.
Питание при осложнениях
Если человек попадает в реанимацию, его питание состоит из питательной массы однородной консистенции, которую ему вводят через катетер. Нередко цирроз сопровождается рядом сопутствующих заболеваний, часть из которых развивается в качестве осложнения. Иногда назначенная диета требует корректировки.
- В условиях асцита меню практически не меняется, но из-за дефицита калия, увеличивается объем потребления овощей и фруктов.
- При наличии отеков ограничивается потребление воды.
- При портальной гипертензии пациенту рекомендуется включить чернослив, изюм, инжир, курагу и другие сухофрукты. Количество выпитой жидкости строго регламентируется.
- После переливания крови из рациона убираются жиры, но увеличивается питательность блюд.
- При диагностировании кардиального или алкогольного цирроза, описанные требования к диете сохраняются без изменений.
- На фоне почечной недостаточности сокращается количество воды, но вместо чистой жидкости могут использоваться лекарственные отвары поддерживающие функцию почек.
Человеку, который недавно перенес операцию или находится в тяжелом состоянии, назначают особый режим. Рацион состоит исключительно из постных блюд, преимущественно без подсаливания. Растительная еда употребляется только после термической обработки. По мере улучшения состояния меню становится более разнообразным, порции увеличиваются постепенно.
Диета при такой патологии длится не один год, поскольку заболевание является неизлечимым. Правильное питание постепенно становится частью режима. Пищевые привычки пересматриваются для исключения нагрузки на желудок или поврежденной печеночной ткани. Это позволит существенно продлить жизнь пациенту, облегчить его состояние, повысить шансы на быструю стабилизацию.
Нежелательные реакции
Употребление напитка в большом количестве наносит вред организму. При несоблюдении правил приготовления настоя, в случае превышения максимально допустимой дозы и времени употребления напитка, возможно появление таких реакций организма, как:
- ацидоз;
- желтуха;
- отравление;
- сыпь;
- упадок сил;
- повышение сахара в крови;
- бледность кожных покровов;
- диарея;
- боль в подреберье или внизу живота;
- тошнота.
При приготовлении настоя из «медузы» необходимо четко придерживаться рекомендаций. Чтобы избежать отравлений, следует готовить гриб только в стеклянной посуде и не использовать для настаивания эмалированную либо керамическую емкость. Если гриб поменял цвет либо настой начал плохо пахнуть, от их использования лучше отказаться. Не стоит также пить перебродивший, старый настой.
Что можно есть при циррозе печени
Поскольку необходимо обеспечить организм полноценными белками, в рационе должны присутствовать мясо и рыба. Из мяса нужно выбирать нежирную говядину, кролика, индейку, рыба должна быть тощих сортов (треска, навага, минтай, окунь речной, щука и др.). Большое количество белка (при минимальном содержании жира) обнаружено также в мидиях, креветках, кальмарах, осьминогах, раках и крабах.
Первое следует варить на слабых вторичных нежирных бульонах, идеально подойдут вегетарианские или молочные супы. В рационе обязательно должны присутствовать молочные продукты, но они должны быть полностью обезжиренными или с очень низким содержанием жира. Полезно есть обезжиренный творог, пить ряженку, простоквашу, кефир. Разрешается также употреблять яйца, но не более 1 желтка в день, а также в виде омлетов или сваренные всмятку.
При циррозе печени в качестве источника энергии для организма выступают сложные углеводы, поэтому в рационе обязательно должны присутствовать различные крупы (гречневая, рисовая, манная, перловая, ячневая, пшенная и др.). В питании должно присутствовать много овощей и фруктов. В качестве источника жиров разрешается в небольших количествах употреблять растительные масла. Очень полезно добавить в рацион масло расторопши, поскольку помимо полезных веществ, которые присутствуют во всех растительных маслах, оно содержит силимарин. Это вещество способствует оздоровлению печени.
Разрешается пить некрепкий черный и травяные чаи, отвар шиповника, цикория, некислые свежевыжатые соки, разбавленные водой, компоты, кисели, минеральные воды по назначению врача. В умеренных количествах можно есть сладости, такие как зефир, пастилу, мармелад, варенье, джем, мед.
Использование приправ и специй при приготовлении диетической пищи не допускается, поэтому для того, чтобы улучшить вкусовые качества блюд, можно добавлять в них лимонный сок, томатный соус (без специй), лавровый лист, тмин, кинзу, тимьян, базилик, мяту и другие травы, допускается также добавление сушеного лука и чеснока.
Выбор продуктов при разных формах и стадиях заболевания
Стандартная диета при циррозе ориентирована на среднюю степень тяжести течения болезни, ничем не осложненного, при котором сохраняется умение печени расщеплять аммиак, который образуется в результате переработки белковой пищи. Такая разновидность цирроза называется компенсированной, при ней необходимо достаточное количество белковой пищи.
На последнем этапе развития цирроза клетки печени теряют способность нейтрализовать аммиак. Поэтому пациенту требуется ограничение белковой пищи – первоначально до 50 г/день, если улучшения не наступает, порция уменьшается вполовину. Возможно и состояние (последние стадии цирроза), при котором от белка до стабилизации состояния придется отказаться вообще. Норма жиров (до 90 г в сутки) при этом остается прежней, но это должны быть растительные масла и молочные жиры.
Диета при заболеваниях печени
Если развитие цирроза сопровождается серьезными нарушениями пищеварения – рвота, понос, ярко выраженная желтуха, тошнота, то накладывается ограничение на употребление жиров – до 30 граммов в сутки. На последних стадиях цирроза от них придется отказаться вообще. Если же, наоборот, возникают запоры, следует употреблять больше свежих овощей, особенно свеклы и моркови, кефир и молоко, сухофрукты.
Объем углеводов в сутки при циррозе может достигать 350-450 граммов, из которых допускается 100 граммов быстрых углеводов. Исключение составляют больные с ожирением, которым следует ограничиваться полезными углеводами, а быстрые полностью исключить.
Желательно на период обострения и вовсе от нее отказаться. Также при таком состоянии возникает недостаток калия, поэтому рекомендуется потребление продуктов, богатых им, – это овощи, персики и абрикосы, бананы, курага, чернослив, инжир.
Если пациент пребывает в крайне тяжелом состоянии, ему следует питаться часто – через каждые 2-3 часа, но понемногу. Пища при циррозе должна быть максимально легкой, но при этом насыщенной питательными веществами. За прием пищи считаются овощные и фруктовые соки, настой шиповника, морсы и компоты, чай, кисель. По мере улучшения самочувствия в меню больного вводятся легкие протертые супы, молочка. Со временем меню при циррозе все больше расширяется.
Коротко о гепатите C и циррозе печени
Гепатит C – вирусное заболевание, поражающее паренхиму печени. Вирус передается через переливание крови, половые акты, при тесном контакте с биологическими жидкостями зараженного человека. Заболевание прогрессирует со временем. На первых этапах оно не распознается зараженным человеком. Поэтому его обнаруживают только в момент появления осложнений (пожелтение кожи или увеличение живота от асцита).
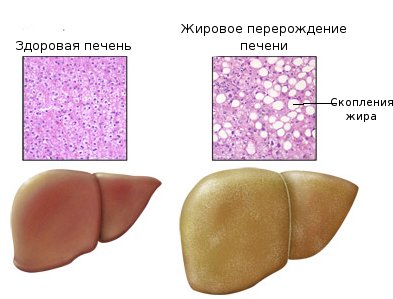
Цирроз печени – массивное замещение паренхимы органа соединительной тканью. В результате утрачивается дезинтоксикационная функция. Лечение возможно только благодаря пересадке печени, так как состояние необратимо. Без операции человек быстро погибает.
При любом из этих заболеваний образуется следующая клиническая симптоматика:
- острая или тупая боль под правым ребром, в зависимости от наличия острого и хронического процесса;
- периодические приступы лихорадки без видимых причин;
- зуд кожных покровов;
- образование сосудистых звездочек;
- желтизна кожи и склер глазных яблок;
- утолщение фаланг пальцев, деформация ногтевой пластины;
- отеки, асцит;
- истощение организма;
- общие симптомы недомогания в виде усталости, слабости, сонливости, резкого упадка сил.
При воспалительных заболеваниях печени важно незамедлительно начать терапию. Только это позволит восстановить состояние пациента без применения хирургического вмешательства.
Какие продукты запрещены?
При циррозе наблюдается увеличение нагрузки на печень. Именно поэтому во время разработки диетического питания рекомендуется определить список запрещенных продуктов. Категорически запрещается употребление свежеиспеченного хлеба. Пациент должен отказываться от разнообразных мучных изделий – блинчиков, пончиков, булочек, жареных пирожков. Запрещено кушать кондитерские изделия, так как они готовятся с использованием большого количества яиц и жирных кремов.
Приготовление блюд на основе мясных, рыбных и грибных бульонов строго запрещается. Жирные сорта рыбы и мыса противопоказаны при патологии. Пациент должен отказаться от потребления свинины, утятины, гусятины, баранины. Кушать яйца в вареном или жареном виде противопоказано. От разнообразных копченостей и колбас пациент должен отказываться. В меню больного не включаются консервы. Пациент не должен кушать кисломолочные продукты с высоким процентом жирности. От кислой квашеной капусты человек должен отказываться.
В период приготовления блюд использование приправ должно сводиться к минимуму, особенно горчицы и хрена. Консервированные и маринованные продукты являются противопоказанием при патологическом процессе. Употребление мороженого и шоколада запрещается докторами. Из овощей нужно провести исключение щавеля, редьки, шпината, редиса, зеленого лука. Применение жиров растительного происхождения для разнообразных блюд противопоказано.
Категорически запрещается прием алкогольных напитков, так как они значительно усугубляют протекание болезни. Пациентам не рекомендуется пить крепко заваренный чай и кофе. От какао при патологии человек должен полностью отказаться.
При циррозе печени пациенту не рекомендовано употребление запрещенных продуктов, что позволит ускорить процесс лечения патологии.
Цирроз относится к категории опасных заболеваний, при котором наблюдается медленное разрушение печени. Если лечение патологического процесса проводится несвоевременно, то это может привести к развитию разнообразных осложнений и летальному исходу.
При терапии патологии пациенту рекомендуется придерживаться диеты, которая заключается в соблюдении определенных правил. Меню для больного должен разрабатывать доктор на основе разрешенных и запрещенных продуктов. При этом специалист учитывает степень тяжести заболевания, а также индивидуальных особенностей человека. Если человек будет придерживаться диетического питания, то это приведет к снижению выраженности болезни, а также ускорит процесс ее терапии.
Примерное меню на неделю
Правильно разработанный рацион позволит улучшить самочувствие и быстро пойти на поправку.
- Утром – каша овсяная, или геркулесовая, на воде, любое блюдо из творога.
- Второй завтрак – медовый фрукт, приготовленный в духовке.
- Обеденное время – суп овощной с добавлением кукурузного масла, кусочек говяжьего мяса с рисом, кисель из яблок;
- Ужин – рыбка, пюре из брокколи, печенье, любой некрепкий напиток.
После второго завтрака можно выпить напиток из шиповника, а перед сном – обезжиренный кефир.
- Утром – макароны по-флотски с мясом птицы (отварным), чай.
- Второй завтрак – творог (можно добавить варенье, мёд, фрукты).
- Обеденное время – суп-пюре на основе овощей, голубцы.
- Ужин – любая каша, вода.
На полдник можно есть запечённое яблоко, грушу.
- Утром – греча (можно сварить на воде или молоке), кусочек мяса кролика, чай.
- Завтрак второй – капуста тушёная с картошкой;
- Обеденное время – суп на основе молока, рыба, сок, разбавленный с водой.
- Вечером – крупяная запеканка с добавлением любого нежирного мяса, стакан компота.
На полдник лучше подать некрепкий зелёный чай с кусочками фруктов.
- Первый завтрак — манка, творожная масса с кусочками фруктов, чай.
- Второй завтрак – фрукт, запечённый с мёдом.
- Обед – суп с гречкой, мясо, пюре из любых овощей, сок.
- Ужин – овощной плов, кусочек нежирной рыбки, чай.
На второй обед подаётся напиток из шиповника.
- Утром – яйцо в любом виде (кроме жареного) с рисом, чай.
- Второй завтрак – творог, заправленный йогуртом, фруктовое пюре.
- Обед – свекольный суп, картофель, фаршированный говядиной, компот из фруктов, сухофруктов.
- Вечером – вермишель с потёртым сыром, вода.
На полдник больному следует подать фруктовый чай.
- Утром – омлет с говядиной, чай.
- Второй завтрак – сырые фрукты.
- Обеденное время – суп на основе гречи, фрикадельки с добавлением риса с пшёнкой на гарнир, компот.
- Ужин – картошка с сельдью, творожный пудинг, вода дегазированная.
На второй обед — напиток из шиповника с кусочком апельсина.
- Утром – тефтели с гречкой, чай с джемом.
- Второй завтрак – тушёные овощи, мясо птицы вареное.
- Обеденное время – овощное пюре, рыбные кнели, запечённый фрукт.
- Вечером – любая каша (греча, манка, пшёнка, рис), стакан воды.
На полдник – кисель.
Если диагноз цирроз печени поставлен, то больной должен до конца своих дней беречь себя. К сожалению, зачастую заболевание в запущенной форме остаётся навсегда. Лишь на начальной стадии его можно победить. Ускорить процесс регенерации тканей, а также облегчить состояние больного поможет оздоровительное питание. Какая диета может помочь? Только стол №5.
Питание при циррозе должно быть разнообразным. Главное – правильная обработка продуктов, калорийность пищи и соблюдение питьевого режима. Вносить поправки в диету и составлять основной рацион для больного должен только лечащий доктор.
Описание актуально на 08.12.2017
- Эффективность: лечебный эффект через 3-4 месяца
- Сроки: пожизненно
- Стоимость продуктов: 1600-1800 руб. в неделю
Запрещенные продукты
Если у человека наблюдается гепатит, не рекомендуется употреблять следующие продукты при диете:
- рыба, мясо с большим содержанием жира (говядина, свинина, домашняя курица);
- мясные бульоны;
- консервы;
- молочные продукты с процентным содержанием жирности более 5%;
- продукты, способствующие газообразованию в пищеварительном тракте – грибы, бобовые;
- пища с повышенной кислотностью – щавель, редис, шпинат, лимон;
- сладкая выпечка, мороженое, шоколад;
- газированные напитки, кофе, алкоголь;
- перец, соль и другие приправы.
Пациент должен полностью исключить вышеперечисленные продукты, чтобы устранить риск развития цирроза. В этом случае нагрузка на ЖКТ и печень значительно снижается.
Принципы составления лечебного рациона
Рацион при циррозе зависит от вида и стадии патологии, но основные принципы остаются общими:
- Ограничение жиров. Объем потребляемого жира должен быть ограничен, можно использовать растительное или сливочное масло, а вот от таких животных продуктов, как бараний жир, свиное сало, придется отказаться.
Преобладание углеводов. Основу питания при циррозе должны составлять углеводы, причем допускаются и быстрые – сладости на основе сахара, но в ограниченных количествах. Наибольший объем углеводов должен поступать из круп, злаков, овощей.
- Большое количество витаминов. Рацион больного циррозом должен быть выстроен так, чтобы в организм поступали все необходимые витамины и минералы в достаточно больших количествах и в сбалансированном виде.
- Правильное приготовление. О жареной пище при циррозе придется забыть. В том числе нельзя обжаривать овощи в суп. Правильным будет варить, тушить, запекать без жира или готовить еду на пару. Супы готовят на овощном бульоне, воде или молоке. Мясные, рыбные, грибные бульоны запрещены. Выпечка – черствая, а сдоба запрещена вообще.
- Ограничение соли. Ее объем в сутки не больше 1-2 чайных ложек, а при некоторых формах цирроза желателен полный отказ.
- Достаточный объем воды (не менее двух литров чистой воды). Также полезны слабый чай, настой шиповника, травяные чаи, разрешен некрепкий кофе, томатный сок, а вот от спиртных напитков придется отказаться полностью. При циррозе с асцитом объем жидкости ограничивается.
- Большое количество овощей и фруктов. Они улучшают отведение желчи, богаты витаминами и минералами. Но есть одно ограничение: овощи, фрукты и ягоды не должны быть кислыми.
- Ограничение холестерина. Жирная животная пища крайне вредна при циррозе. В особенности это касается субпродуктов, печени, жирной свинины. Белка при этом должно поступать достаточно, но его источниками должны стать постные разновидности мяса, птицы и рыбы, молочные продукты.
- Изменение режима питания. Питаться при циррозе надо маленькими порциями и часто. Вся пища и напитки должны быть теплыми, холодные – нежелательны.
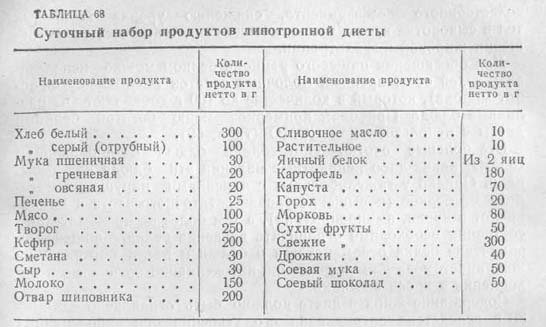
Цирроз – патология, которую невозможно вылечить полностью. Поэтому диеты придется придерживаться всю жизнь. Во время обострения жиры и соль строго ограничиваются, от последней лучше вообще отказаться на период до двух недель, пока не стихнут симптомы обострения. В период ремиссии цирроза возможны некоторые послабления в этом плане, но в рамках разумного. Принцип подбора питательных веществ представлен в таблице (Табл. 1).
Таблица 1 – Количество жиров, белков и углеводов и разрешенные продукты при циррозе
| Белки | Жиры | Углеводы | |
|---|---|---|---|
| Суточная норма при циррозе | 90 г | 90 г | 350-450 г |
| Где содержатся | Постная говядина, телятина, индейка, нежирная рыба, обезжиренный творог и другие молочные продукты, яйца. | Растительные масла, сливочное масло, молочные жиры. | Хлеб – ржаной или белый подсушенный, несдобная вчерашняя выпечка, макароны, крупы, овощи, небольшое количество сладостей, мед, варенье. |
Совет врача: «Успех использования диеты при циррозе во многом зависит от дисциплины и самоконтроля. Это не то заболевание, при котором допустимо недельку-другую посидеть на диете, а потом вернуться к прежним привычкам. Рекомендации врача придется соблюдать всю жизнь, только тогда она будет долгой и полноценной, а цирроз будет под контролем».
Разрешённые и запрещённые продукты
| Продукты и блюда | Разрешённые | Запрещённые |
| Хлеб и мучные кондитерские изделия | Чёрствый хлеб из пшеничной муки (ВС и 1 с.), выпечка из бездрожжевого теста с творожной, мясной или яблочной начинкой. Печёный рыбный пирог | Ржаной хлеб, свежий пшеничный, чебуреки, беляши и прочая жареная выпечка, слоёнки |
| Супы | Молочные, овощные, из круп, щи, борщи на воде (без зажарки), фруктовые | Мясные, грибные, рыбные, гороховый и чечевичный, щи с крапивой, окрошка |
| Рыба | Нежирная, варёная, паровая, рыбные котлеты | Жирная, солёная, копчёная, консервы |
| Мясопродукты | Нежирная свинина, говядина, баранина, крольчатина, птица без кожи | Утка, гусь, любое жирное, копчёное мясо, консервы, колбаса, субпродукты |
| Яйца | Паровые и запеченные омлеты из белка | Сваренные вкрутую, яичница |
| Жиры | Растительные масла и натуральное сливочное, хорошего качества | Все животные жиры, и те, что получены искусственным путём |
| Овощи | В любом виде, только не жареные, квашеная капуста умеренной кислоты | Маринованные, зелёный и сырой репчатый лук, редька, кислые и острые листовые овощи, репа, дайкон, чеснок |
| Молокопродукты | Нежирные продукты переработки молока, включая свежий творог | Сметана, сливки, сыр |
| Закуски | Рыба, кроме жареной, «лёгкие» салаты | Консервы, копчёности |
| «На сладкое» | Фрукты и ягоды, зефир, пастила, мармелад, домашнее варенье и джем, мёд | Недозрелые фрукты, цитрусовые, все «вредные» сладости, включая шоколад всех видов |
| Соусы | На основе овощей, сметаны, фруктов | Майонез, маринады |
| Напитки | Слабый чёрный и зелёный чай, соки, взвары, компоты, кисели, шиповниковый чай | Кофеинсодержащие напитки, включая какао, алкопродукция |
Особенности диеты №5
Ключевой принцип стола №5 для женщин и мужчин – ограничение потребления жиров. В норме их количество не должно превышать 80 г, из которых 30% растительные. Белков же должно быть до 80 г, половина из них животных. Углеводов должно поступать в организм не более 400 г.
Запрещены шоколад, грибы, маргарин, помидоры, торты, заменители сахара, чипсы, фаст-фуд, плавленые сыры, пакетированные соки, пирожные, кофе, черный чай.
Основной целью стола №5 является изменение питания для достижения щадящего печень рациона. Правильная диета снижает нагрузку, улучшая функции гепатобилиарной системы, выработку и отток желчи. Как результат – улучшается пищеварение.
При асците
Диета при циррозе на фоне асцита, когда в брюшине скапливается жидкость, предполагает уменьшение количества воды и соли. Целью лечебного рациона будет выведение жидкости. Лучшим вариантом будет полный отказ от соли без ущерба водному режиму.
При раке печени
Питаться при циррозе, вызвавшем рак, следует разнообразно, но чтобы организм легко усваивал все полезные элементы. При таком тяжелом состоянии можно есть различные супы, морепродукты, хлеб из зерен грубого помола, творог, сыры, орехи, злаковые, белое мясо.
Из напитков нужно отдавать предпочтение травяным отварам, чаям, чистой воде, молоку в умеренном количестве.
На 4 стадии
Для больных циррозом печени на последней стадии требуется наиболее щадящее питание. Допустимо есть свежие овощи с огорода, молочную продукцию, натуральный мед, ягоды и некислые фрукты.
В отваренном и печеном виде можно употреблять злаки, тыкву, овощи, телятину, курятину, говядину, нежирную рыбу, каши. С ограничениями допустимо есть диетические колбасы, яйца (не больше двух в день), сливочное масло.
Важные правила при последней стадии цирроза печени:
- нельзя игнорировать голод, есть следует в малом количестве, но часто, не менее 4 раз в день;
- сначала есть сырые продукты, затем – прошедшие обработку;
- тщательно пережевывать.
Важным условием правильной диеты является питьевой режим. Рекомендовано пить фреши, компоты, минеральные воды, зеленые чаи. На 4 стадии особенно рекомендуются отвары шиповника и кукурузных рылец.
Подготовка к диете
Результативность диеты зависит от целевого настроя пациента
Поэтому перед началом ее применения важно физически и психологически подготовиться. Дело в том, что это достаточно сложная, продолжительная процедура, которая требует соблюдения всех рекомендаций врача
К тому же во время ее проведения потребуется отказаться от привычных блюд и напитков, а также поменять привычный образ жизни.
Чтобы добиться положительных результатов диеты, во-первых, необходима сила воли. Во-вторых, следует завести дневник или блокнот, который понадобится для таких целей:
- записывать разрешенные и запрещенные продукты;
- составлять ежедневный рацион;
- отслеживать состояние здоровья;
- придерживаться графика диеты.
Выполнив данные рекомендации, соблюдать диету будет легче. К тому же будет легче отследить ее пользу для организма.
Правильное питание при циррозе печени
Лечащий врач при диагностировании цирроза обязательно назначает диетический рацион питания. Перечень того, что можно есть при больной печени, определяется степенью осложнений, функциональными особенностями органа. Лечебное меню имеет преимущество в некоторых случаях перед медикаментозной терапией или оперативным вмешательством. При определенных обстоятельствах последние методы способны даже усугубить ситуации, нанеся дополнительный вред организму и печени.
Выделяют два типа цирроза – декомпенсированный и компенсированный. Во втором случае печень получила повреждения, но все еще не полностью зарубцована, выполняет частично основные функции. Многие люди с компенсированным циррозом даже не замечают проявлений заболевания много лет. При декомпенсированном типе недуга орган полностью недееспособен, здоровье пациента находится в большой опасности. Как правило, требуется оперативное вмешательство.
Особенность диетического стола при компенсированном циррозе печени в том, что необходимо потреблять белок из расчета по 0,5 г на каждый килограмм массы больного. В состав должны входит вещества, которые предотвращают жировую инфильтрацию, незаменимые кислоты.
Допускается употреблять такие продукты:
- яичный белок;
- творог;
- говядину;
- молоко;
- гречку, пшено, овсянку;
- нежирную рыбу.
Повысить дозу белка следует при портальном циррозе печени, который появляется вследствие чрезмерного употребления алкоголя (любого качества). Это же необходимо делать тем, у кого гепатит А, белково-витаминная недостаточность. Белок укрепляет иммунитет, улучшает процесс регенерации клеток печени. Если изменений в положительном ключе не происходит, то их полностью исключают из диетического стола. За день допускается до 90 граммов жиров, половина из которых растительные, вторая – молочные. При ухудшении самочувствия пациента их количество сокращается в 2,5 раза.
В меню при циррозе печени допускается до 450 г углеводов. На них приходится 100 г простых, которые следует полностью исключить, если болезнь получила развитие на фоне ожирения. Разрешаются следующие продукты:
- фрукты (свежие);
- печенье;
- пудинг, кисель;
- черный, белый хлеб;
- мед, варенье.
Полезные продукты для печени
Соблюдение правил диеты при циррозе редко доставляет больным удовольствие, но женщина всегда сможет приготовить что-то вкусное из любого набора ингредиентов. Если придерживаться правил приготовления (без жаренного, меньше соли и т.д.), то можно найти рецепт блюд, которые допускаются при лечении цирроза. Полезная еда для печени:
- Супы. Разрешаются молочные с макаронами, с крупой и овощами, фруктовые, овощные, вегетарианские щи, борщи. Овощи, муку подсушивают, а не поджаривают.
- Рыбные блюда. Нежирная отварная рыба, паровая цельная или в виде котлеты.
- Мучные изделия. Только из высшего сорта муки (черствый) хлеб, несдобные печенья, выпечка с творогом, яблоками, вареным мясом рыбы.
- Молочные блюда. Не кислый свежий творог (нежирный), кисломолочные напитки, молоко, нежирный неострый сыр.
- Яйца. Только белок, запеченные, паровые омлеты.
- Блюда из мяса, птицы. Обезжиренное или нежирное, без кожи. Можно есть говядину, мясную свинину, молодую баранину, индейку, кролика, курицу, молочные сосиски.
- Овощи, гарниры. Отварной лук, не кислая квашеная капуста, тушеные, отварные варианты, пюре из зеленого лука.
- Соусы. Молочные, овощные, сметанные, фруктовые сладкие подливки.
- Закуски. Фаршированная рыба, винегрет, заливная рыба, кабачковая икра, вымоченная нежирная сельдь, салаты из мяса (отварного), нежирная ветчина, рыбы.
- Жиры. Сливочное, растительное масло.
- Напитки. Кисель, фруктовые, чай, отвар шиповника, овощные соки, компоты, желе.
- Сладости. Мармелад, сахар, мед, зефир, муссы, желе, варенье, сладкие фрукты, ягоды в сыром или протертом виде.
Что нельзя есть
Диета при циррозе печени подразумевает исключение из стола питания некоторых продуктов, которые оказывают дополнительный негативный эффект на орган. Из меню необходимо исключить следующее:
- Консервы, соленую жирную, копченую рыбу.
- Жареные пирожки, слоеное тесто, ржаной, свежий хлеб.
- Жирное мясо гуся, утки, колбасы, копчености, почки, печень, мозги и консервы.
- Бульоны на мясе, рыбе, грибах, суп из бобовых, зеленые щи, окрошку.
- Жареные, вкрутую яйца.
- Жирный творог, острый сыр, сметану, сливки, ряженку.
- Кремовые изделия, шоколад, мороженое, кислые фрукты.
- Щавель, бобовые, редьку, шпинат, грабы, зеленый лук, чеснок, репу, маринованные овощи.
- Копчености, острые, жирные закуски, икру, копчености.
- Хрен, перец, горчицу.
- Баранье, свиное, говяжье сало, кулинарный жир.
- Холодные напитки, алкоголь, черный кофе.













Добавить комментарий