Каковы признаки миозита мышц и как вылечить спину?
Содержание:
Видео: Шейный миозит
Как лечить негнойную инфекционную форму миозита
При миозите из-за переохлаждения либо напряжения определяется локальная терапия с использованием мазей.
Какие мази можно использовать:
- Фастум гель – проявляет противовоспалительный эффект, а также владеет высокой анальгетической активностью.
- Апизатрон – провоцирует нагревание тканей, улучшает местный кровоток и расслабляет мышцы, владеет противовоспалительным действием.
- Долобене – проявляет антиэкссудативное действие, снимает отечность.
При обширных миозитах, затрагивающих некоторые категории мышц и сопровождающиеся увеличенной температурой и прочими признаками простуды, терапия определяется в форме уколов.
Какие уколы используются:
- Диклофенак – проявляет противовоспалительное и обезболивающее действие.
- Мелоксикам – проявляет выраженный противовоспалительное действие с минимальным формированием побочных явлений.
- Мидокалм – проявляет расслабление напряженных мышц.
Зачастую терапия миозита смешанная, то есть препараты назначаются как локально (в виде мазей), так и системно (таблетки и инъекции).
Как лечить оссифицирующий миозит
При оссифицирующем миозите консервативная терапия результативна только в начале заболевания, когда еще вероятно рассасывание кальцината. Практически всегда терапия этой разновидности миозита сводится к оперативному лечению.
Назначить могут Гидрокортизон. Он тормозит пролиферативные и экссудативные процессы в очаге воспалительного процесса. Этим он останавливает формирование кальцификатов в мышце. Рекомендовано использовать 2-3 укола.
Диагностика
Фото: stophondroz.ru
Диагностика миозита начинается с опроса пациента. В ходе беседы уточняются жалобы, а именно характер боли, степень ее интенсивности, а также факторы, способствующие ее усилению. При миозите отмечается ноющий, тупой или тянущий характер боли, усиление боли возникает при движении и пальпации пораженной мышцы. После опроса врач приступает к пальпации (ощупыванию) мышц, которые беспокоят пациента. Во время пальпации отмечается усиление боли, а также в некоторых случаях могут обнаружиться болезненные уплотнения.
Далее назначаются обще лабораторные анализы (общи анализ крови, общий анализ мочи, биохимический анализ крови), которые помогают выявить изменение показателей, характерное для инфекционной природы заболевания, а также оценивают общее состояние организма человека. Кроме того, на воспаление мышц указывает повышенный уровень креатинкиназы, который выявляется в биохимическом анализе крови.
ЭМГ (электромиограмма) – исследование, позволяющее оценить мышечный ответ на нервный импульс. С помощью данного исследования удается определить очаг поражения мышц, его локализацию, степень тяжести процесса и характер повреждения. В зависимости от типа электродов ЭМГ подразделяют на 2 типа:
- поверхностная, которая является неинвазивной, позволяет оценить работу мышц на обширном участке;
- глубокая (инвазивная) – производится с помощью введения электрода в виде тонкой иглы в толщу мышцы. Данный тип ЭМГ позволяет оценить работу конкретного участка мышцы, который интересует специалиста. Используется значительно реже, чем поверхностная ЭМГ, так как инвазивность процедуры может привести к развитию неприятных побочных эффектов.
Магнитно-резонансная томография (МРТ) в настоящее время является одним из самых безопасных и эффективных методов диагностики. Благодаря МРТ удается выявить пораженные области и изменения в мышцах, что значительно облегчает постановку рассматриваемого диагноза.
Наиболее информативным методом диагностики является биопсия пораженной мышцы, которая позволяет с наибольшей точностью подтвердить или, наоборот, опровергнуть наличие у человека миозита. Наиболее часто выполняется тонкоигольная биопсия, несколько реже – открытая биопсия (через надрез кожи небольшого размера вырезается небольшой участок исследуемой мышцы). Исследование не требует от пациента предварительной подготовки, проводится в асептических условиях под местной анестезией. Полученный материал отправляется в специальную лабораторию для гистологического исследования. Так как данная процедура является инвазивной, возможно развитие таких осложнений, как кровотечение, инфицирование, гематома на месте пункции и так далее.
Важно уметь дифференцировать миозит с другими заболеваниями. Так, например, боль в пояснице ноющего характера может указывать на наличие у человека заболевания почек
Чтобы это выяснить, врач дополнительно проверяет симптом поколачивания (Пастернацкого), который считается положительным при появлении болезненности в проекции почек при поколачивании в поясничной области. Кроме того, тщательно исследуется результат общего анализа мочи и биохимического анализа крови. Дополнительно врач может назначить УЗИ почек, которое поможет визуализировать имеющуюся проблему со стороны почек. При подозрении на грыжу позвоночника или обострение остеохондроза уточняется характер боли, которая будет более выраженной и стойкой, а также уточняется наличие или отсутствие иррадиации боли. Далее выполняются рентгенологическое исследование, КТ или МРТ интересующего отдела позвоночника. При наличии боли в икроножных мышцах назначается ультразвуковое исследование сосудов нижних конечностей, чтобы исключить поражение вен или артерий ног.
Способы терапии
Лечение патологии носит комплексный характер, пациенту в обязательном порядке назначают прием лекарственных препаратов, использование методов физиотерапии, коррекцию образа жизни.
Медикаментозная терапия
Для устранения причин и симптомов патологии необходим прием препаратов следующих групп:
- Противовоспалительные препараты нестероидной группы для устранения очага воспаления и нормализации состояния мышечной ткани. Препараты вводят внутримышечно. Курс лечения – 7 дней (длительное использование средств данной группы не рекомендуется, так как такое лечение может спровоцировать язвенные поражения желудка).
- Средства для повышения тонуса кровеносных сосудов, позволяющие нормализовать кровообращение и обменные процессы в пораженных участках.
- Обезболивающие препараты, купирующие выраженный болевой синдром.
- Антибактериальные средства назначают в том случае, если причиной развития воспаления стала бактериальная инфекция.
ЛФК
Такие виды упражнений как йога, лечебная гимнастика положительно сказываются на состоянии мышечной ткани, способствуют ее укреплению
Важно понимать, что физическая активность должна быть умеренной, а делать упражнения можно только на стадии ремиссии, когда болевой синдром не проявляется. Комплекс упражнений разрабатывается врачом индивидуально для каждого пациента с учетом стадии развития патологии, общего состояния здоровья человека
Соблюдение диеты
Рацион пациента должен быть максимально разнообразным, богатым содержанием витаминов и минералов, необходимых для нормального развития мышц
Также важно включать в ежедневное меню продукты, богатые содержанием салицилатов – веществ, обладающих обезболивающим эффектом. Основу рациона должны составлять такие продукты как морская рыба, морковь и свекла, овощные и фруктовые соки, молочные продукты, картофель, болгарский перец
Как лечить миозит спины
Если недуг еще не перешел в хроническую форму, устранить его достаточно просто. Необходимо обеспечить больному покой, любые нагрузки следует исключить до полной ликвидации приступа. Также в период обострения лучше не прогревать спину, не применять физиопроцедуры и силовой массаж, поскольку это спровоцирует отек и новые болевые ощущения.
В основном при спазме врачи рекомендуют лечение новокаиновыми блокадами, иглорефлексотерапию, мануальную терапию и постизометрическую релаксацию, то есть вытяжение мышц, которое способно устранить нарушение за 4 сеанса. Также эффективен прием нестероидных лекарственных средств, которые принимают в таблетках и инъекциях. Часто пациентам назначают «Индометацин», «Мовалис», «Диклофенак», «Кетопрофен». Противовоспалительные препараты достаточно быстро купируют боль и отек нервных корешков воспаленных мышц. Но для того, чтобы не возникло побочных эффектов от приема НПВС, необходимо принимать их не дольше недели (этого времени вполне достаточно для облегчения состояния пациента).
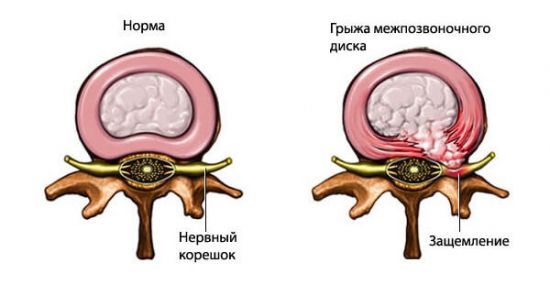
Если же приступы носят затяжной характер и не отпускают довольно долго, важно обследоваться более тщательно, поскольку такое состояние может быть сигналом о патологии посерьезней. Лучше перестраховаться и исключить смещение суставов и появление межпозвоночной грыжи. В каждом конкретном случае лечение назначается индивидуально и зависит от причины возникновения нарушений
В каждом конкретном случае лечение назначается индивидуально и зависит от причины возникновения нарушений.
- Если патология вызвана инфекцией, то рекомендуется лечение антибактериальными препаратами.
- Устранение миозита паразитарного происхождения сводится к приему антигельминтных средств.
- Аутоиммунная природа болезни обуславливает назначение иммуносупрессоров и глюкокортикоидов.
- При статических нагрузках можно применять разогревающие мази, такие как «Капсикам», «Финалгон». Они эффективны при всех типах миозитов, начиная с самого первого их проявления. Лекарственные средства в виде гелей устраняют боль, снимают отек, разогревают мышцы.
Когда болевые симптомы сняты, специалисты, скорее всего, порекомендуют пройти курс электростимуляции мышц и нервов. Процедуры позволяют за короткий срок полностью восстановить сократительную мышечную способность, их силу, а также улучшить капиллярное кровоснабжение. Не менее важна и лечебная физкультура, но при условии, что комплексы упражнений составлены только специалистом и проводятся под его контролем.
Пациентам с миозитом необходимо включать в свое питание продукты с большим содержанием витаминов А, С, Е, которые нейтрализуют вещества, возникающие при подобном поражении мышц. Также необходимо употреблять пищу, содержащую салицилаты. Они оказывают противовоспалительное действие. Это свекла, сладкий перец, картошка, морковь. В борьбе с патологией, благодаря содержанию особых жиров, полезна и морская рыба. Необходимо пить много жидкости, например, отвар из шиповника, фруктовые соки (особенно кислые), зеленый чай.
Лечебные мероприятия при миозите направлены на устранение воспаления мышц и причины заболевания, которая вызвала патологический процесс.
https://youtube.com/watch?v=0Mlpv7PpHfM
Диагностика
При подозрении на миозит спины основными рекомендуемыми методами обследования являются следующие:
- Электромиография
- Рентгенограмма
- Определение креатинфосфокиназы в крови – это фермент, специфичный для мышц (при миозите его уровень заметно повышен)
- Биопсия мышц и гистологическое исследование
- Компьютерная томография.
В процессе диагностического поиска у врача обязательно должна присутствовать онконастороженность. Она связана с тем, что боли в мышцах могут появиться при онкологических заболеваниях, особенно еще до момента их обнаружения. Поэтому исключение онкологии обязательно во всех случаях, когда имеются боли в мышцах.
Методы лечения
Предварительно проводят прицельную диагностику для оптимального подбора методов терапии. Среди терапевтических методов воздействия выделяют консервативную медикаментозную терапию, народную медицину, хирургическое вмешательство.
Среди общих рекомендаций, подходящих для всех форм патологии, стоит отметить следующие:
- обеспечение покоя группам пораженной мускулатуры;
- диетический сбалансированный рацион питания (исключить соленое жаренное, спиртное);
- общеукрепляющие витаминные комплексы, минеральные вещества для восстановления регенераторных, метаболических процессов организма;
- занятие лечебной гимнастикой или йогой, с разработкой схемы тренировок с лечащим врачом.
Мышц спины
Хронический миозит мышц спины включает лечение, состоящее из таких методов воздействия:
- Для снятия болевого синдрома применяют группу нестероидных противовоспалительных препаратов (диклофенак, вольтарен, нимесулид, финалгон-мазь, апизартрон), анальгезирующих средств (кетотифен, кетонов), при неэффективности назначают стероидные препараты (преднизолон, гидрокортизон).
- В комплексном воздействии применяют курс лечебного массажа, ЛФК, физиотерапевтических методики: УВЧ-прогревания, парафиновые, озокеритовые аппликации, миостимуляция, лазеротерапия, магнитотерапия, фонофорез, электрофорез, бальнеотерапия, рефлексотерапия, иглотерапия, гирудотерапия.
- Лечение народными средствами с применением натуральных мазей, линиментов, настоек, фиточаев, прикладывания компрессов, примочек местно для уменьшения болезненности и увеличения проводимости поверхностных тканей.
- При паразитарной этиологии антигельминтные медикаменты.
- При бактериальном поражении подключают антибиотики — цефалоспорины, пенициллины, макролиды.
- При образовании пиогенных капсул, свищей проводят хирургическую коррекцию патологии.
Мышц шеи
При патологии хронический миозит мышц шеи рекомендуют лечение, с применением следующих мер:
- устранение болевого синдрома при помощи НПВП, анальгетиков (ибупрофен, кеторолак, мовалис). Лучше всего применять инъекционные формы, так как кожа шейной зоны очень уязвима, не всегда можно применять мази и пластыри;
- при обширном воспалении используют антибиотики – цефалоспорины, тетрациклины;
- действенна физиотерапия (прогревания, лазеротерапия, магнитотерапия, диатермия, фонофорез со стероидным компонентом), ЛФК, массаж шейно-воротниковой зоны;
- операция является радикальным методом при значительных осложнениях (контрактуры, деформация позвонков, ослабление мускульного каркаса с коррекцией металлоштифтами, пластинами, гнойные язвенные образования при неэффективности консервативной коррекции).
Общая симптоматика
Существуют общие симптомы, которые присутствуют независимо от того, какая область поражена. Среди них такие:
- Воспаленный участок отекает.
- Может усиливаться приток крови к больному месту, в результате чего возможно переполнение сосудов кровью.
- Пораженное место болит, неприятные ощущения усиливаются, если ощупывать тело или пытаться производить любые движения. Возможно ограничение двигательной активности близлежащих суставов.
- Ночью боль усиливается, несмотря на то, что человек пребывает в расслабленном состоянии. Также организм реагирует на изменение погоды, например, на дождь.
- Проявляется общая мышечная слабость, человеку тяжело двигаться и держать тело в тонусе.
- Возникает ощущение уплотнения мышцы при ощупывании, в воспаленном месте образовывается узел.
- Состояние может сопровождаться повышением температуры и головными болями.
Если же миозит поражает некоторое количество групп мышц, то в таком случае он именуется полимиозитом. Если же поражается лишь одна мышца, то это локальный миозит. Совместно с мышечной тканью способны поразиться и нервные волокна (нейромиозит) или же кожа (дерматомиозит).
Одним из наиболее популярных видов миозита считается шейный миозит, он в целом составляет больше половины случаев, примерно в районе от пятидесяти до шестидесяти процентов. После шейного на следующем месте располагается поясничный миозит, который считается одним из наиболее частых первопричин болевых ощущений в пояснице.
На данный момент миозит является именно офисным заболеванием. То есть для представителей так называемой сидячей работы при таком виде профессии развитие данной патологии намного выше, нежели у людей с подвижной работой.
Очень неудобная и вынужденная поза, к примеру, за компьютером на протяжении от шести до восьми часов с поддувающим кондиционером за его спиной достаточно веская причина развития шейного или же поясничного миозита.
Иные виды миозита являются профессиональными, к примеру, у пианистов и скрипачей, это обусловлено постоянным и многократным напряжением мышц шеи, кисти и спины.
Если говорить условно, то мы можем разделить на экзогенные (причины, которые возникли вне организма человека) и эндогенные (причины которые возникли именно внутри человеческого организма).
Эндогенными причинами считаются:
- Разного рода инфекции – к примеру, энтеровирусные инфекции, тиф и грипп;
- Разного рода интоксикации;
- Паразитарные болезни, например трихинеллез или же эхинококкоз;
- Аутоиммунные болезни, к примеру ревматоидный артрит или же система красная волчанка.
Экзогенными причинами считаются:
- Непрерывное напряжение мышц, к примеру, у музыкантов или же спортсменов;
- Переохлаждение;
- Травмы.
Какой врач лечит миозит
Диагностику и лечение миозита проводят врачи разных специальностей, выбор конкретного специалиста определяется причиной заболевания. При подозрении на инфекционный или паразитарный миозит можно обратиться к терапевту, инфекционисту или паразитологу.
С травматическим миозитом лучше сразу идти к травматологу, ортопеду или хирургу. Нейро- и дерматомиозиты лечат невропатологи. Системные аутоиммунные болезни и спровоцированные ими воспалительные процессы в мышцах находятся в компетенции ревматологов.
Если неясно, что послужило причиной боли в мышцах, обращаются к участковому терапевту, который при необходимости направит к узкому специалисту.
Диагностика миозита включает осмотр и опрос пациента, в зависимости от предварительного диагноза назначаются лабораторные и инструментальные исследования. При первом посещении врач задает уточняющие вопросы: когда появились первые симптомы, и какими они были; что беспокоит в данный момент; поднималась ли температура.
Для выяснения причины патологии врач также спрашивает о том, предшествовало ли болям в мышцах переохлаждение или травма, есть ли хронические или наследственные болезни. Для подтверждения аутоиммунных заболеваний проводятся ревматические пробы путем исследования крови.
Результаты ревмопроб помогают выявить ревматоидный артрит, системную красную волчанку, полимиозит, полифибромиозит, миозит с включениями и пр., а также установить интенсивность воспаления.
Особое значение имеют следующие показатели:
- С-реактивный белок;
- антистрептолизин-О;
- ревмофактор;
- антинуклеарные антитела;
- миозит-специфические антитела.
Если есть подозрение на дерматомиозит, полифибромиозит или миозит инфекционного происхождения, назначается биопсия. В ходе процедуры извлекается биоптат – фрагмент мышечной ткани, который исследуется под микроскопом.
Для вышеозначенных типов миозита типичны клеточные инфильтрации и некротизация мышц, в которых отсутствует поперечная исчерченность. При полифибромиозите мышечная структура заменяется соединительной и фиброзной тканью. Инфекционная природа заболевания определяется по клеточной инфильтрации интерстициального пространства и мелких капилляров.
Чем лечить миозит спины
Перед лечением назначается серьезное обследование. Благодаря таким действиям выявляются причины. К примеру, при инфекционном поражении мускулатуры назначается курс антибиотиков. Паразитарный воспалительный процесс лечится антигельминтными средствами. В любом случае больной принимает анальгетики (Диклофенак, Кеторолак), а также средства, снимающие воспаление.
Локально применяются мази (Финалгон – для взрослых и Доктор Мом – для детей). Они обладают местно-раздражающим действием, способствуя расслаблению мускулатуры и снижению болевого синдрома. В период острой стадии необходимо обеспечить мышцам покой, поэтому больному прописывается постельный режим.
Гнойный миозит можно устранить только с помощью хирургического вмешательства. Часто лечение сопровождается массажем и терапевтическими процедурами. Лечебная гимнастика также является неотъемлемой составляющей успешного выздоровления. Эффективны методы иглоукалывания и электростимуляции. Благодаря им восстанавливается сократительная способность волокон и их сила. Регулируется локальное кровообращение.
В домашних условиях дополнительно проводятся растирания маслом лаванды, сосны, эвкалипта.
- Терапия при миозите шеи: чем и как лечить
- Клинические признаки полимиозита
Нужно соблюдать режим работы и отдыха, следить за тем, чтобы мышцы спины не были постоянно напряжены. Следует избегать сильных нагрузок при работе в холодное время года. Инфекционные недуги нужно излечить, не дожидаясь, когда появятся серьезные симптомы. Долгое положение в неудобной позе и сквозняки – негативные факторы, которых стоит избегать
При своевременном и правильном лечении боль быстро уходит. Однако прекращать процедуры не стоит – симптомы через время вернутся, поскольку основной неблагоприятный фактор не устранен. Назначить лекарства может только врач, а пользоваться народными средствами можно только после консультации со специалистом.
Статья проверена редакцией
Острый миозит
Острая форма называется Юксовской болезнью, которая начинает развиваться после употребления в пищу некоторых сортов рыб. Ее непосредственной причиной служит токсическое поражение мышц и почек.
Юксовская болезнь манифестирует остро: вначале появляется резкая боль в мышцах конечностей, спины, иногда в области грудины. Характерно усиление болей при надавливании и движениях, а также их приступообразный характер.
Длительность болевых атак варьируется от нескольких часов до нескольких дней. Приступы сопровождаются повышенной потливостью, рвотой и сухостью во рту. Поражение почек проявляется в снижении отделяемой мочи, которая приобретает темно-красный цвет.
ВАЖНО: острый миозит имеет эпидемическую форму, в РФ вспышки заболевания отмечались в Новосибирской, Тюменской, Ленинградской и Курганской области.
Вероятность летального исхода достаточно велика и составляет более 2%. Причины Юксовской болезни достоверно не установлены: предположительно, ядовитыми становятся рыбы, питавшиеся отравленным планктоном.
Миозит спины
Причины патологии
В список самых частых причин миозита в области спины попадают следующие причины:
- сквозняки, переохлаждение;
- длительное малоподвижное нахождение в неудобной позе, например, за рабочим столом;
- чрезмерная нагрузка, перенапряжение мышц спины;
- занятия физическими упражнениями без разминки, травмы;
- патологии или состояния, сопровождающиеся мышечными судорогами;
- радикулопатия, остеохондроз, межпозвонковые грыжи.
Кроме этого острый или хронический миозит может быть следствием поражения мышц паразитами, занесенной инфекцией, аутоиммунным процессом, а также патологий, поражающих кожу или фиброзные ткани.
Что такое миозит?
Миозитом называется группа воспалительных заболеваний скелетной мускулатуры, при которых вторичными патогенетическими изменениями являются прогрессирующая миастения (мышечная слабость) и нарушение нейротрофических показателей мышечного волокна. При хроническом течении морфологические изменения проявляются выраженной пролиферацией клеток, а также скоплением воспалительного экссудата в пораженных тканях, что определяет высокие риски вторичного инфицирования здоровых мышц и развития системной воспалительной реакции (сепсиса).
Заболевание может отличаться агрессивным и прогрессирующим течением, а клинические симптомы миозита определяются патогенетическими и патофизиологическими изменениями. К ним относятся:
- диффузное воспаление спинных мышц с образованием абсцессов, кист и очагов фиброзного экссудата;
- тяжелые расстройства кровообращения в пораженных мышцах (кровоизлияния, частичное или полное прекращение тока крови и лимфы в сосудах микроциркуляторного русла);
- развитие реактивной воспалительной реакции (подобное течение характерно для миозитов, развивающихся на фоне опухолевых заболеваний и внелегочных форм туберкулеза);
- трофические изменения в мышцах и окружающих их тканях и структурах, включая периневрий – периневральную оболочку вокруг нервных пучков спинномозговых нервов.
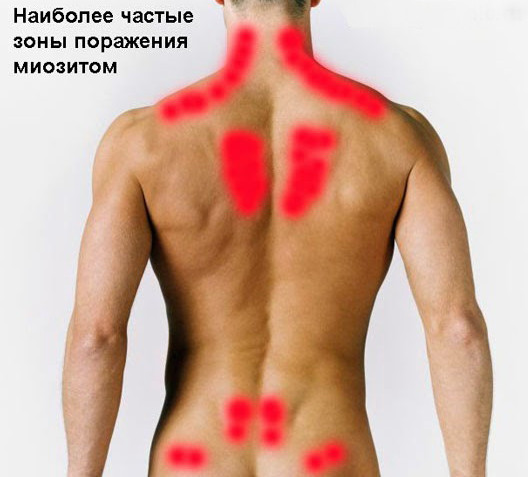
Зоны, которые миозит поражает чаще всего
Прогноз при своевременном выявлении и лечении миозитов благоприятный в подавляющем большинстве случаев. Отдельные категории миозитов, например, прогрессирующая фибродисплазия, могут представлять смертельную опасность, так как вызывают необратимые изменения в костно-мышечных структурах. В частности, при полифибромиозите происходит замещение мышечного волокна костной или костноподобной тканью, что необратимо приводит к инвалидизации пациента и дальнейшей смерти (в случаях распространения патологического процесса на мышцы гортани или диафрагмальной трубки).
Миозит считается болезнью спортсменов
Миозит мышц: признаки, виды и причины
Работаете в офисе и много времени проводите за компьютером? Возможно, вам предстоит неприятное знакомство с миозитом!
Миозит – общее название группы заболеваний, которые сопровождаются развитием воспалительного процесса в скелетных мышцах.
Международная классификация болезней 10-го пересмотра (сокращенно MKБ-10) определяет миозит как воспаление мышц, но все не так просто.
Миозит входит в класс «Болезни костно-мышечной системы и соединительной ткани», который включает в себя блоки М60-М63 (код миозита М60). Под этим кодом скрывается 55 (!) разновидностей болезни.
У большинства заболеваний есть свои причины, признаки, локализация и способы лечения. Обо всем по порядку.
Причины недуга
Миозит нередко сопутствует профессиям, представители которых вынуждены долгое время занимать статичную позу и задействовать одну и ту же группу мышц. Это значимый фактор, но далеко не единственный. Вот что еще способствует развитию миозита:
- инфекционные заболевания (обычная ОРВИ, тонзиллит или ангина);
- травмы;
- избыточные физические нагрузки;
- недостаток физической активности;
- пренебрежение ЗОЖ (употребление наркотических веществ и алкоголя);
- недостаток микроэлементов;
- переохлаждение мышц;
- деятельность паразитов;
- стресс;
- генетическая предрасположенность.
Симптомы миозита
У такого коварного недуга достаточно прямых и косвенных признаков:
- ноющая тупая боль;
- воспаление мышц;
- отечность и покраснение пострадавшей от заболевания области;
- повышение температуры тела;
- мышечная слабость (вплоть до атрофии);
- сохранение боли даже в спокойном состоянии и после отдыха;
- затрудненные движения;
- сыпь.
Виды и локализация
Во-первых, при установлении диагноза надо ответить на простой вопрос: «Где болит?» В зависимости от локализации болевых ощущений, миозит бывает:
- шейным. Наиболее распространенный вид. Большинство взрослых людей когда-либо сталкивались с утренними болями в шее;
- миозитом грудной клетки. Сопровождается кашлем, затрудненным дыханием;
- межреберным. Боль при пальпации усиливается;
- миозитом поясничных мышц. Сопровождается ноющей болью, усиливается после физических нагрузок;
- миозитом конечностей. Это миозит локтевого, тазобедренного, коленного сустава;
- миозитом мышц живота. Вызывает боли в брюшине;
- глазным. Затрудняет деятельность мышц, отвечающих за движение глазного яблока.
Во-вторых, необходимо понимать, в какой стадии находится болезнь, — хронической или острой. Имеет значение, насколько локальный характер у заболевания и какое количество мышц поражено — одна или несколько (полимиозит).
В-третьих, точность диагностики зависит от причин болезни. По генезису миозит может быть:
- аутоиммунным. Мышечные ткани подвергаются вредоносному воздействию собственных иммунных клеток организма;
- инфекционным гнойным. Возникает после попадания инфекции в открытую рану или при нарушении правил инъекции;
- инфекционным негнойным (вирусным). Причиной возникновения может стать ОРВИ, грипп, туберкулез;
- паразитарным. Жизнедеятельность паразитов (токсоплазмы, трихинеллы, эхинококка) наносит поражает мышцы. Активность и жизненный цикл паразитов влияет на характер недуга;
- посттравматическим. Если при травме произошел разрыв мышечных волокон, то мышца может окостенеть;
- токсическим. Причиной может стать интоксикация алкоголем или медикаментами, отравление, укусы.
Миозит при беременности
Женщины, живущие в ожидании появления малыша, часто сталкиваются с неприятным сюрпризом. Им может стать поясничный миозит или миозит мышц спины. Причин для развития болезни достаточно:
- центр тяжести тела смещается;
- тело будущей мамы долгое время находится в статичном нефизиологичном положении;
- связки расслабляются под воздействием гормона релаксина;
- в организме запускаются аутоиммунные процессы;
- могут появиться судороги;
- организм больше подвержен стрессу.
Медицина может помочь беременной женщине, но перед обращением к непосредственному специалисту будущая мама должна проконсультироваться с гинекологом. Никакого самолечения, мамочки! Помните, что при беременности употребление многих препаратов строго запрещается.
Очевидно, что мышечный миозит — по-настоящему серьезный недуг, который может привести к осложнениям, но поддаваться панике не стоит.
Лечение
Терапию миозитов проводят комплексно. Помимо приёма лекарств, для ускорения процесса лечения и повышения его скорости и эффективности, необходимо соблюдать диету и тщательно нормировать нагрузку на поражённые мышцы. Инструкция по лечению миозита, которую озвучит врач обязательна к выполнению и, в большинстве случаев, гарантировано приведёт к выздоровлению.
Медикаментозная терапия
Выбор препаратов при миозите обусловлен причиной, которая вызвала его развитие:
- Гнойные инфекционные воспаления лечатся антибактериальными препаратами – пенициллин, тетрациклин или цефазолин. Перорально назначают амидопирин или реопирин.
- После переохлаждений применяются анальгетики и НПВС (нестероидные противовоспалительные средства). Например, нурофен при миозите шейного или поясничного отдела, вызванного сквозняком, способен быстро и эффективно устранить боль.
- Флугалин или Кетанов при миозите, когда есть ревматический или аутоиммунный процесс, боль снимут, но увы не вылечат. В таких случаях нужна длительная гормональная терапия. Параллельно назначаются уколы Абмене или Баралгина-Н, а также вольтареновая мазь, Финалгель или Найз-гель.
- Вылечить паразитарные инвазии можно достаточно легко и быстро. В первую очередь надо пить препараты, которые очистят организм от «непрошенных гостей».
- При нейромиозитах боль бывает такой силы, что одними НПВС не обойтись, поэтому могут применяться новокаиновые блокады, иммунодепрессанты или даже выписываться опийсодержащие препараты.
- Мазь от миозита поможет в случае его негнойной инфекционной причины. Лучшими считаются – Долобене и Фастум-гель для хронических воспалений, а Апизартрон хорош в остром периоде патологии. Для лечения негнойно-инфекционных миозитов применяются также инъекции диклофенака или мелоксикама. Из таблеток – Апонил или Траумель-С.
- Основным лекарством для лечения полимиозита и дерматомиозита в остром периоде являются уколы преднизолона. При его неэффективности назначается метотрексат или азатиоприн. Поддерживающую терапию продолжают таблетками преднизолона.
- Фибромиозит лечат бутадионом или ибупрофеном (таблетки), лидазой (уколы) и гевкаменом или Траумель-гелем (мази).
Диета и физические нагрузки
Для скорейшего выздоровления обязательно надо «есть» кисломолочные напитки
Важным моментом в терапии миозитов является соблюдение питьевого режима. Цена такого лечения невысока – суммарный суточный объём чистой воды должен быть не меньше 1 л + 1 л, представленный отваром шиповника, несладкими морсами и зелёным чаем.
Кисломолочные напитки, соки и первые блюда в питьевом режиме не учитываются. Рацион питания во время лечения миозитов должен быть максимально сбалансированным.
При этом диета должна обязательно включать в себя следующие продукты:
- рыба – лосось, сельдь или палтус;
- мясо – курица;
- овощи – свёкла, морковь, картофель, корень сельдерея;
- гарниры – все виды бобовых и соя;
- фрукты – чёрная смородина, крыжовник;
- миндальный орех;
- творог, кефир, несладкий йогурт;
- зелень – черешковый и салатный сельдерей, петрушка.
Заниматься спортом при миозите нельзя, но поддерживать физическую активность и выполнять несложные комплексы ЛФК необходимо. Видео на нашем сайте нацелено на тех, кто подвержен рецидивам «простудного» шейного миозита. В этом случае комплекс ЛФК идентичен гимнастике, выполняемой при остеохондрозе шейного отдела.
И в заключение добавим, что лучшей профилактикой миозитов является закаливание организма, ЗОЖ, чередование физических нагрузок с отдыхом, выполнение активных двигательных 5-минуток каждый час во время длительной сидячей работы, а также соблюдение гигиены при уколах или обработке открытых ран.









Добавить комментарий