Многоплодная беременность
Содержание:
- Как отличить двойняшек от близняшек
- Роды и их ведение
- Признаки многоплодной беременности на ранних сроках
- Роды при многоплодной беременности
- Самочувствие мамы
- Причины многоплодной беременности
- Специфика протекания беременности у женщины, вынашивающей двойню
- Возможна ли менструация после зачатия
- Факторы риска для плодов
- Причины
Как отличить двойняшек от близняшек
Многим людям невдомек, но близнецы и двойняшки – это не одно и то же.
Близнецы неотличимы один от одного, а двойняшки имеют столько же похожести, как обычные братики и сестрички, родившиеся у одних мамы с папой.
Близнецы
Абсолютно похожие детки рождаются в результате разделения оплодотворенной яйцеклетки на две самостоятельные части, которые потом прикрепляются к маточной стенке и автономно развиваются рядышком друг с дружкой.
Монозиготные малыши рождаются не так уж часто: так бывает в 4 случаях из 1000. Ученые до сих пор с полной уверенностью не могут назвать причину, почему вдруг половая клетка образует 2 зиготы вместо того, чтобы делиться внутри одной клеточной оболочки.
Двойня
Если в теле беременной созревает не одна, а больше яйцеклеток, то возрастает вероятность рождения двойни. В последнее время появление на свет двойняшек участилось. Это вызвано разными причинами, о которых поговорим ниже.
Так как младенцы развивались из разных половых клеточек мамы и папы, набор хромосом у них будет различаться, пол тоже. Индивидуальный генотип обусловливает различия во внешности деток, обучаемости, характере.
Рождение двойни становится более частым явлением.
Этому способствуют следующие аспекты:
- Улучшение качества жизни матери, в том числе, питания. Организм чувствует себя способным благополучно выносить и прокормить два плода вместо одного, поэтому позволяет созреть нескольким яйцеклеткам.
- Оральные контрацептивы, особенно когда их долго принимать, а потом отменить, вызывают буйный гормональный выброс. Развитию половых клеток ничто не препятствует, и они дружно созревают. Гинекологи знают о таком побочном эффекте гормональных контрацептивов и иногда используют его, чтобы лечить бесплодие.
- Поздняя беременность часто завершается рождением двойняшек, потому что с возрастом в организме растет процент ошибок и сбоев. Репродуктивная система – не исключение: яичники могут выпустить две яйцеклетки за одну овуляцию.
Ожидание двойняшек – это время повышенных рисков для мамы и малюток, поэтому ведение многоплодной беременности акушером-гинекологом будет отличаться от стандартного. Чтобы быть готовой к возможным сюрпризам, прочтите советы от мам, выносивших двойню.
Роды и их ведение
Нормальное родовое течение нередко сопровождается осложнениями. В первом периоде родов в среднем у 30% рожениц отмечается преждевременное или ранее излитие околоплодных вод. При этом оно часто сопровождается выпадением мелких частей — петель пуповины, ножек или ручек.
Из-за перерастянутой матки развивается слабость родовых сил, и раскрытие шейки значительно затягивается. Часто увеличивается и длительность периода изгнания первого плода. Предлежащая часть второго стремится к вставлению в таз одновременно с первым, и на это уходит длительное время. Ослаблены и перерастянуты мышцы передней брюшной стенки, из-за чего удлиняется или становится невозможным потужной период. Все это приводит к затяжным родам, что угрожает инфицированием полости матки и развитием гипоксии (кислородное голодание) плодов.
В период изгнания недоношенных плодов существует риск возникновения стремительных родов и разрыва промежности. Предупреждение этого осложнения требует своевременного проведения пудендальной (промежностной) анестезии и рассечения промежности.
Серьезное осложнение в периоде изгнания — преждевременная отслойка плаценты, особенно после рождения первого ребенка, что связано с резкими снижением давления внутри матки и уменьшением ее объема. Это осложнение угрожает обильным кровотечением и развитием гипоксии второго ребенка. Для его предотвращения акушером осуществляется экстренное вскрытие второго плодного пузыря.
Очень редкое, но тяжело протекающее осложнение — это сцепление между собой головок, в результате чего они стремятся к входу в малый таз одновременно.
Ведение родов при многоплодной беременности
Заключается в тщательном наблюдении за сердечной деятельности плодов с помощью кардиомониторов и состоянием роженицы. Ведение их в первом периоде желательно на левом боку для профилактики синдрома нижней полой вены. При развитии слабости родовых сил проводится стимуляция последних посредством внутривенного капельного введения раствора глюкозы с окситоцином, проведения обезболивания методом эпидуральной аналгезии.
В случае развития слабости родовой деятельности и плодной гипоксии в период изгнания осуществляются акушерские оперативные пособия в виде наложения акушерских щипцов на головку (при головном предлежании) или извлечения (при тазовом предлежании) за тазовый конец.
Перевязка пуповины проводится не только на плодном конце, но и на материнском, поскольку после ее рассечения при монохориальной двойне возможна гибель второго плода в результате кровотечения из пуповины.
Рождение второго ребенка должно происходить не позднее 10-15 минут после первого. В противном случае акушером вскрывается плодный пузырь, а околоплодные воды медленно выпускаются, после чего роды проводятся естественным путем (при продольном положении).
В случае же поперечного положения или неправильного вставления головки второго плода в малый таз под общим наркозом осуществляется поворот на ножку и извлечение ребенка. При невозможности его рождения естественным путем (невозможность поворота, крупный ребенок, спазмирование шейки, признаки острой гипоксии одного из плодов, выпадение пуповины и мелких частей, стойкая вторичная родовая слабость) родоразрешение осуществляется путем кесарева сечения. Оптимальный вариант родоразрешения при тройне и более, а также в случае сращения близнецов — кесарево сечение.
Последовый период (до отделения последа — плаценты с оболочками) протекает так же, как и при одноплодной беременности. Однако из-за перерастянутой матки и снижения ее тонуса частота задержки отделения последа и связанного с этим обильного кровотечения значительно выше и опаснее. Поэтому в конце второго периода вводят внутривенно метилэргометрин, а после рождения детей в течение 2-х часов капельно вводится окситоцин. При отсутствии эффекта проводятся ручное отделение плаценты и последующий массаж матки на кулаке.
Также значительно выше частота осложнений и в послеродовом периоде. Они проявляются поздними послеродовыми кровотечениями, замедленным обратным развитием матки до предшествующего состояния (субинволюцией), послеродовым эндометритом. Поэтому и после родов назначаются противовоспалительные препараты и сокращающие матку средства.
Таким образом, несмотря на то, что многоплодная беременность не является патологическим состоянием, она требует повышенного внимания и специфического подхода к каждой женщине на каждом этапе от зачатия до послеродового периода. Кроме того, необходимы особые наблюдения и уход за родившимися младенцами.
Признаки многоплодной беременности на ранних сроках
Многоплодная беременность в начале развития не имеет каких-либо отличительных клинических проявлений, поэтому требует дополнительных диагностических лабораторных и инструментальных исследований. Женщины, имеющие в семье неоднократные случаи многоплодной беременности, как правило, не исключают наличие у себя таковой. Также о возможном одновременном присутствии двух развивающихся эмбрионов в матке предупреждают успешно переживших искусственное оплодотворение или гормональную стимуляцию овуляции.
Клинически ранние признаки многоплодной беременности аналогичны таковым при беременности одноплодной. Самый первый из них – отсутствие очередной менструации. На этом этапе большинство женщин самостоятельно прибегают к методикам экспресс-диагностирования, и только при получении положительного результата теста обращаются к специалисту.
Экспресс – диагностика проводится в домашних условиях и позволяет с высокой (97%) достоверностью констатировать беременность при минимальной (более 1-го дня) менструальной задержке. Следует объяснить, что количество дней менструальной задержки не соотносится с «возрастом» эмбриона. Зачатие, то есть слияние двух половых клеток в зиготу, происходит в полости фаллопиевой трубы, после чего будущему зародышу необходимо попасть и внедриться (имплантироваться) в эндометрий, где и начнет развиваться беременность. Обычно на это у зиготы уходит около 2-х недель. После имплантации начинается секреция «гормона беременности» (ХГЧ) – хорионического гонадотропина. Он необходим для правильного формирования плода, его сохранения в матке, а также для подавления овуляций с целью предотвратить очередное зачатие. Экспресс методики позволяют определить наличие ХГЧ в моче, то есть установить лишь факт беременности, а определить ее срок, а также количество эмбрионов, они не могут. Причем, положительным тест будет и при внематочной локализации эмбриона.
Срок беременности коррелируется с концентрацией ХГЧ. Поскольку момент овуляции, а, следовательно, и зачатия, высчитывается с небольшими погрешностями, то для достоверного определения срока беременности необходимо измерить уровень хорионического гонадотропина в крови и сопоставить его с периодом задержки.
Концентрация ХГЧ при многоплодной беременности отличается более высокими показателями. Условно считается, что раз гормон синтезирует плацента, при двойне он увеличивается вдвое, а если удвоенные (в сравнении с нормой) показатели продолжают расти вместе со сроком беременности, вероятность рождения двух плодов очень высока. К ситуации с тройней (и большему количеству плодов) эта логика не относится.
Более высокое содержание ХГЧ при многоплодной беременности – относительный диагностический признак, так как каждая многоплодная беременность не похожа на другие. Помимо этого, количественно ХГЧ возрастает на фоне ЭКО даже при одноплодной беременности.
Заподозрить наличие многоплодной беременности на ранних сроков можно и в процессе пальпации беременной матки, когда ее размеры не соответствуют заявленному сроку задержки. Именно в такой ситуации требуется дополнительное лабораторное определение концентрации ХГЧ в крови.
Таким образом, самые ранние признаки многоплодной беременности – менструальная задержка, увеличение матки при пальпации и положительный экспресс-тест – подтверждают наличие самой беременности, но не уточняют количество развивающихся эмбрионов.
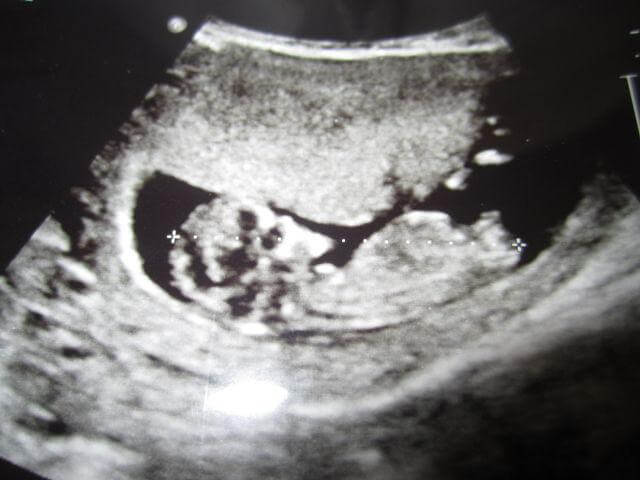
Самым достоверным методом считается ультразвуковое сканирование, которое уже на ранних сроках (с 5-ти недель) «видит» многоплодную беременность. Дальнейшее ведение многоплодной беременности зависит от количества визуализируемых в маточной полости эмбрионов и плацент, а также от их темпов развития, поэтому ультразвуковой контроль проводится чаще.
Роды при многоплодной беременности
При адекватной тактике наблюдения за многоплодной беременностью, она протекает с минимальными негативными симптомами. Однако даже самая благополучная многоплодная беременность перед ее завершением требует предварительной госпитализации в родильный дом. В стационаре проводится ряд необходимых диагностических мероприятий, чтобы оценить вероятность осложнений и определить метод родоразрешения.
Чтобы избрать правильную тактику ведения предстоящих родов, специалисту необходимо:
— Знать количество плодов в матке и их предполагаемый вес. Маточная мускулатура не всегда способна «вытолкнуть» более двух плодов, поэтому нередко выбирается оперативное родоразрешение.
Наличие двух крупных плодов также иногда является поводом для оперативных родов.
— Оценить равнозначность их развития. К сожалению, иногда эмбрионы развиваются несимметрично, и к моменту родов не все имеют должный уровень развития. Выраженные признаки недоразвития (гипотрофии) одного либо нескольких из плодов накануне родов могут означать их нежизнеспособность. Иногда после рождения плод с признаками гипотрофии «выхаживается» в специальных условиях до того момента, пока не достигнет необходимого уровня развития.
— Определить к какому типу многоплодия относится данная беременность, то есть установить количество плацент, плодных пузырей и так далее.
— Установить, в каком положении находится каждый плод (головное, ягодичное). Благоприятной в плане естественных родов считается симметричное предлежание плодов. Если первый плод находится в головном, а следующий – в тазовом предлежании, роды благополучно проходят естественным путем. После рождения первого младенца второго «поворачивают» под контролем УЗИ, чтобы он также расположился правильно.
Поперечное положение одного из плодов служит абсолютным поводом для оперативных родов.
— Оценить индивидуальные психофизические особенности беременной. «Хрупкие», не отличающиеся хорошей физической выносливостью женщины, не всегда способны к естественному рождению нескольких детей сразу.
Иногда многоплодие пугает беременных, они заведомо предполагают тяжелые роды, бояться их и предпочитают оперативный путь. Если врачу не удается избавить беременную от таких опасений и настроить ее правильно, вопрос о методике родоразрешения решается индивидуально.
— Получить информацию из женской консультации (она отражена в диспансерной карте) о течении беременности и проводимой медикаментозной коррекции. Выраженная анемия, повышенное артериальное давление, признаки нарушения работы почек во время вынашивания нескольких плодов повышают риск осложнений в родах.
Процесс рождения нескольких плодов через естественные родовые пути сопряжен с повышенной нагрузкой на маточную мускулатуру, поэтому в родах в случае ослабления родовой деятельности матке «помогают» медикаментозно.
Адекватное обезболивание и профилактика кровотечения являются важными этапами ведения естественных родов при многоплодии.
К оперативным плановым родам прибегают в нескольких случаях, а именно:
— наличие в маточной полости более двух плодов;
— поперечное расположение одного из плодов и тазовое – самого первого;
— многоводие;
— сложная форма гестоза (стабильное высокое артериальное давление, высокая концентрация белка в моче);
— крупные плоды;
— так называемая коллизия плодов, когда они буквально цепляются за головы друг друга;
— гипоксия одного или всех плодов;
Вторая многоплодная беременность также чаще разрешается хирургически.
Многоплодие, к сожалению, не всегда радует будущую маму. По настоятельному требованию самой женщины на ранних сроках можно осуществить удаление одного из плодов путем редукции (аспирации), таким образом трансформировав беременность в одноплодную. К редукции прибегают и после искусственного оплодотворения. При ЭКО в матку имплантируют несколько эмбрионов, чтобы увеличить шанс «прижиться» хотя бы для одного. Иногда в итоге остаются жизнеспособными все или несколько, поэтому появляется многоплодие.
Самочувствие мамы
Течение многоплодной беременности заметно отличается от протекания обычной, потому большинство клинических рекомендаций, которые существуют для беременных, для дважды или трижды будущих мам не слишком актуальны. Главное отличие беременности двойней или тройней – повышенный риск осложнений. К сожалению, медицинская статистика, неутешительна – до 85% многоплодных беременностей протекают с различными осложнениями.
У беременных не одним малышом раньше начинает расти живот, раньше ухудшается самочувствие и состояние, им просто в 2-3 раза тяжелее носить своих детей. После известия о том, что женщина ожидает двойню, ей заранее стоит подготовиться к тому, что это будет очень непросто. Очень часто у таких беременных развивается железодефицитная анемия. Избежать малоприятных последствий такого состояния помогут двойные дозы препаратов железа, которые назначит врач с первого же триместра беременности.
При многоплодной беременности чаще развивается тяжелый токсикоз на ранних сроках, который может потребовать госпитализации и лечения в условиях стационара. В 5 раз повышен риск тяжелых гестозов вот втором-третьем триместре беременности. В 4 раза повышен риск формирования аномалий плаценты – ее предлежания или частичного предлежания, что сделает невозможным естественные роды, дети появятся на свет путем кесарева сечения.
Если дети питаются от одной плаценты (монохориальные близнецы), то есть высокие риски преждевременного старения плаценты. «Детское место» быстрее вырабатывает свой ресурс. Такое осложнение угрожает состоянием внутриутробной гипоксии для детей, задержкой развития и даже внутриутробной гибелью. Есть риск неправильного предлежания плодов. Особенно опасным считается тазовое или поперечное предлежание того из детей, который ближе расположен к выходу из матки. В этом случае тоже рожать придется путем кесарева сечения на операционном столе.
Риск преждевременных родов очень высок, почти половина многоплодных беременностей заканчивается значительно раньше срока.
Матка растет в два раза быстрее, первые шевеления ощущаются раньше, но уже в конце второго триместра матка чрезмерно растянута, что приводит к возникновению самых разных болевых ощущений.
Нагрузка на все системы женского организма при многоплодной беременности высока. А потому в любой момент могут обостриться старые, хронические болезни, о существовании которых, возможно, женщина давно позабыла. Наиболее часто обостряются болезни сердца и сосудов, почек и печени. В несколько раз повышаются риски геморроя, варикозного расширения вен, гипертонии.
Причины многоплодной беременности
Многоплодная беременность, несмотря на небольшую встречаемость, не является отклонением от нормы, а все рожденные дети не отличаются от таковых при беременности одноплодной.
Как правило, в большинстве случаев овуляция происходит только в одном яичнике, причем за один цикл успевает полностью созреть единственная яйцеклетка. Два и более плода (эмбриона) развиваются в случаях:
— Когда в обоих яичниках одномоментно, то есть в период одного овуляторного цикла, появляются два зрелых фолликула, и после овуляции в обеих фаллопиевых трубах оказываются две яйцеклетки, которые могут симметрично оплодотвориться, а затем «спуститься» в маточную полость для дальнейшего развития.
По такому же механизму формируются многояйцевые (двух – трех – и так далее) эмбрионы, если два (реже больше) созревших за один цикл фолликула расположены в одном яичнике. Тогда их симметричное оплодотворение происходит в одной трубе.
— Если в яичнике созревает единственный фолликул с единственной яйцеклеткой, но впоследствии яйцеклетка делится, и каждая ее отделившаяся часть начинает самостоятельно развиваться. Эмбрионы при таком механизме развития получаются однояйцевыми.
Дальнейшее развитие плодов в маточной полости также зависит от количества яйцеклеток, из которых они сформировались. Если источником беременности явились несколько яйцеклеток из разных фолликулов, каждый развивающийся эмбрион имеет автономное «место развития» — собственную плаценту и плодные (хориальные и амниотические) оболочки. По такому механизму развивается более 70% двуяйцевых двоен.
У эмбрионов, принадлежащих единственной яйцеклетке, развитие зависит от момента, когда эта яйцеклетка раздробилась на части. Если она разделилась в первые сутки после оплодотворения, то каждому эмбриону будет соответствовать своя плацента и оболочки, как и в случае с многозиготной беременностью.
Когда период деления стартовал на 3 – 8-ые сутки, вокруг каждого эмбриона формируется своя амниотическая оболочка («плодный пузырь»), но плацента у них одна.
Более позднее (до 13-ти дней) дробление яйцеклетки приводит к развитию эмбрионов в единственном плодном пузыре с единственной плацентой.
Крайне редко деление яйцеклетки стартует после 13-го дня после оплодотворения, в результате развиваются сросшиеся эмбрионы.
Встречающееся среди женщин мнение о том, что многоплодная беременность является результатом последовательного (разновременного) оплодотворения яйцеклетки несколькими сперматозоидами, абсолютно неверно. После зачатия прогестероновое влияние желтого тела исключает полноценное развитие других фолликулов, поэтому оплодотворение одной яйцеклетки возможно только одним сперматозоидом.
Помимо генетической предрасположенности, которая значительно увеличивает вероятность многоплодной беременности, существует еще несколько провоцирующих для ее развития факторов:
— Возраст. Как правило, многоплодная беременность чаще диагностируется у преодолевших 30-летний рубеж женщин. По–видимому, естественное возрастное снижение количества овуляторных циклов после тридцати лет приводит к своеобразному депонированию гормонов, которые в случае оплодотворения играют роль гиперстимуляторов.
— При длительном использование гормональных контрацептивов. Их противозачаточный эффект базируется на механизме подавления овуляции, поэтому когда женщина перестает их принимать, возникает симптом отмены: согласно механизму обратной связи стимулирующих овуляцию гормонов синтезируется больше.
— Вследствие искусственного зачатия, то есть экстракорпорального («в пробирке») оплодотворения, или ЭКО. Желающей забеременеть женщине для достижения наибольшей вероятности в маточную полость вводится несколько эмбрионов. Чаще в матке остается только единственный из них, но иногда выживают и развиваются два, реже — больше.
— Если имеется неправильно сформированная матка (порок развития), а именно – ее удвоение. Удвоенным может быть только тело матки при наличии одной цервикальной полости, тогда она приобретает двурогую форму. Также встречаются удвоенные матка, шейка и влагалище. Если каждая из удвоенных половых структур развита и функционирует полноценно, ни полное, ни абсолютное удвоение матки не препятствует развитию беременности. В случае двойни, эмбрионы вынашиваются симметрично в каждой из маточных полостей.
Специфика протекания беременности у женщины, вынашивающей двойню
Многоплодная беременность часто становится испытанием для женского организма. Ведь по сравнению с обычной она предъявляет здоровью более жёсткие требования.
Длительность беременности обратно пропорциональна количеству плодов. Например, при двойне это будет примерно 37 недель, при тройне же — уже 35 недель (период же вынашивания одного ребёнка составляет стандартные 40 недель). Обусловлено это тем, что перерастянутой матке становится всё труднее удерживать малышей.
При ожидании двойни все возможные «прелести» беременности, включая осложнения, женщина начинает ощущать раньше, при этом они выражены более ярко:
- Токсикоз. Проявляется раньше, чем при обычной беременности. Он протекает более тяжело и продолжается вплоть до 17 недели (при вынашивании же одного ребёнка он заканчивается к 13 неделе).
- По мере роста плодов увеличивающаяся матка провоцирует смещение диафрагмы. От этого страдает сердце будущей мамы: она рано начинает чувствовать учащённое сердцебиение, слабость, одышку, утомляемость.
- Растущая матка сдавливает желудок и кишечник. Результатом является запор, отрыжка, изжога уже на ранних сроках.
- Пережатие нижней полой вены приводит к раннему варикозу.
- Сдавливание мочевого пузыря провоцирует более частое мочеиспускание (даже во втором триместре, когда в этом плане женщина, вынашивающая один плод, испытывает некоторое облегчение).
- В организме женщины увеличивается объём циркулирующей крови. Если при вынашивании одного ребёнка этот показатель составляет 40–50%, то при многоплодной уже 50–60%. Как результат возникает недостаток витаминов и макроэлементов, прежде всего железа. Поэтому ранняя анемия почти всегда сопровождает женщин, ожидающих близнецов: всю беременность им приходится принимать лекарственные препараты.
- При вынашивании двух плодов более высок риск развития многоводия, а это негативно отражается на почках будущей мамы.
- Гестоз. Если при обычной беременности с ним сталкиваются 30% будущих мам, то при многоплодной — уже 50%.
- У всех ожидающих двойню во второй половины беременности возникают отёки, наблюдается артериальная гипертензия. Так организм реагирует на растущие потребности плодов.
- Чаще развивается гестационный диабет.
- Если до беременности присутствовало определённое хроническое заболевание, то оно обязательно обостряется, ведь организм испытывает большую нагрузку.
- Если близнецы разнояйцевые, то возрастает вероятность несовместимости крови матери и плодов. Ведь у них вполне может оказаться разная группа и резус-фактор.
- При многоплодии очень часто возникает истмико-цервикальная недостаточность — патология, при котором шейка матки приоткрывается задолго до родов (тем более, если женщина уже рожала). Обусловлено это механическим фактором: большой объём и масса матки, её перерастяжение. Развивается данное состояние уже после 22 недели и быстро прогрессирует. Будущей маме накладывают швы на шейку матки, а если она ожидает тройню, то дополнительно используется и специальный пессарий (поскольку швы могут прорезаться от нагрузки).
- Когда в матке прикреплены две и более плаценты, то одна из них может располагаться низко или же возникает предлежание.
Фотогалерея: специфика протекания многоплодной беременности
Будущей маме, ожидающей двойню (а тем более тройню) крайне необходимо усиленное питание. Если в сутки обычная беременная должна получать примерно 2500 ккал, то ожидающая двойню — не менее 4500 ккал. К тому же нужно не просто насыщать организм (налегать на мучные изделия), а употреблять пищу, богатую питательными веществами. За беременность такая женщина обычно набирает 16–21 кг, если же плод один этот показатель составляет 9–14 кг.
Для предотвращения преждевременных родов гинеколог обычно рекомендует ограничивать физическую активность: помимо ночного сна будущей маме днём нужно больше лежать. При угрозе же преждевременных родов обязателен постельный режим.
Особо пристального внимания требует многоплодная беременность после перенесённого кесарева сечения. Здесь могут возникнуть две основные опасности:
- Разрыв рубца из-за слишком большой нагрузки на матку.
- Преждевременная отслойка плаценты либо её предлежание.
Возможна ли менструация после зачатия
Первое, на что обращают женщины, желающие забеременеть, внимание — отсутствие месячных в срок, задержку цикла. Ведь развитие событий после выхода из придатков яйцеклетки может пойти по двум путям:
Ведь развитие событий после выхода из придатков яйцеклетки может пойти по двум путям:
- Яйцеклетка оплодотворится при встрече со сперматозоидом, и внедрится в маточные слои для развития беременности.
- Оплодотворение не произойдет, тогда все содержимое матки выйдет вместе с месячными.
Однако существует ряд причин, по которым может продолжаться менструация после зачатия:
- при проявлении генетических нарушений у плода или матери;
- при расстройствах гормонального фона, когда прерывается беременность;
- если есть аномалии развития эмбриона;
- при угрозе выкидыша;
- при замирании плода;
- при недостаточности «желтого тела»;
- если неудачно выбрано место внедрения плодного яйца;
- при внематочной беременности.
Кроме патологических случаев проявления менструации после зачатия возможны естественные, но редкие предпосылки таких событий:
- обычно плодное яйцо добирается до матки за 2-3 дня, но наблюдаются случаи, когда ему требуется на это период до 2-х недель (тогда проходят месячные в срок);
- одновременно из придатков выходят 2 яйцеклетки: одна оплодотворяется, а вторая нет;
- скудные окрашенные выделения могут быть при внедрении зиготы в маточные слои;
- возможны незначительные гормональные сбои, не несущие угрозу для плода;
- кровоточит шейка матки при эрозии;
- кровотечение из влагалища может наблюдаться после гинекологического осмотра, полового акта, спринцевания, которые не несут угрозы беременности.
Несмотря даже на наличие некоторых не комфортных признаков при беременности, особенно в ее ранние сроки, для женщины это время, которое она вспоминает на протяжении всей своей жизни.
Оформление статьи: Е.Чайкина
Факторы риска для плодов
Многоплодная беременность не только тяжела для материнского организма (вероятность всевозможных осложнений возрастает вдвое), но и несёт довольно большие риски для малышей:
- Вдвое чаще фиксируются пороки развития.
- Задержка развития одного из плодов фиксируется чаще в 10 раз. Если двойня дихориальная, то это 20% детей, если монохориальная — 30%. В целом же задержка развития двойни составляет соответственно 1,7% и 7,5%.
- ДЦП у ребёнка из дворни развивается чаще в 3–7 раз, из тройни — в 10 раз.
- Внутриутробная смертность имеет место чаще в 3–4 раза.
Главной опасностью при вынашивании близнецов являются нарушения в системе кровообращения между плодами и плацентой. Из-за ассиметричного кровообращения в плаценте (однояйцевые близнецы) может уменьшаться поступление крови к одному из плодов (5–25% случаев). Как результат он недополучает питания: страдает от гипоксии, отстаёт в развитии, имеет гораздо меньший вес и даже может погибнуть. У другого же в это время от избытка крови наблюдается гипертония, расширение сердца и пр. Помимо этого, бывают случаи соединения между крупными сосудами, вследствие чего кровь из артерии одного ребёнка может попадать в вену другого.
Из-за неравномерного кровообращения или аномального соединения сосудов один из плодов может недополучать питания, отставая в развитии
Причины
Точных причин, по которым женщина внезапно становится мамой сразу двух, трех, а то и четырех малышей, медицина не знает. Но известны предрасполагающие факторы к многоплодию.
Считается, что вероятность зачать не одного ребенка выше в следующих ситуациях.
Есть генетическая предрасположенность. В семье мужчины или женщины были случаи рождения близнецов или двойняшек
Особенно следует обратить внимание на такие случаи по восходящей женской линии – шансы родить двойню или тройню выше у женщин, у которых дамы в роду (особенно, прабабушка, бабушка, мама) рожали близнецов.
Гормональный фон. Если в крови женщины превышена концентрация ФСГ (фолликулостимулирующего гормона), примерно на 30% повышается вероятность, что созреют не одна, а две или даже три яйцеклетки
Повышение уровня этого гормона может быть наследственным, а может быть вызвано гормональными препаратами, которые порой назначают для стимуляции овуляции при бесплодии у женщин. Примечательно, что уровень ФСГ почти всегда повышен у женщин, которые всего цикл назад отменили прием оральных гормональных контрацептивов. Если при этом женщина умудрилась принять средства для стимуляции овуляции, то вероятность многоплодия у нее будет очень высокой.
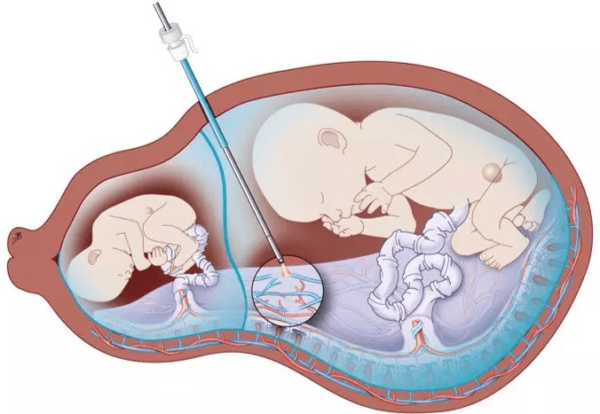
При . Для повышения шансов на беременность в лечебном цикле экстракорпорального оплодотворения оплодотворяют несколько яйцеклеток, а для повышения вероятности имплантации хотя бы одной подсаживают 2-3 зиготы. Если имплантируются все, наступает многоплодная беременность.
При повторной беременности. У первородящих многоплодие – скорее редкость, чаще всего двое или трое малышей «осчастливливают» родителей, у которых уже есть собственные дети. Повторные роды увеличивают вероятность зачатия нескольких плодов, но незначительно.
Возраст будущей мамы. Обычно вероятность многоплодия повышается с возрастом дамы. У женщин после 35 лет вероятность зачать двух или трех детей оценивается в 25%.





Добавить комментарий