Симптомы приступа острого панкреатита
Содержание:
- Приступ панкреатита у детей
- Питание в острую фазу
- Лекарства при приступе панкреатита
- Симптомы
- Что делать, если возник приступ?
- Клинические проявления
- Диета для больных
- Симптомы приступа
- Приступ панкреатита лечение в домашних условиях
- Первая помощь при панкреатите в домашних условиях
- Лечение приступа поджелудочной железы
- Симптомы воспаления железы
- Клинические проявления
- Симптомы
- Диагностические методы
- Категорически запрещенные меры
- Лечение и профилактика
- Особенности у женщин
Приступ панкреатита у детей
Дети, которые часто и длительно принимают какие-либо медицинские препараты, тоже подвержены панкреатическим приступам. Ответственность за быстрое купирование синдрома полностью ложится на плечи родителей, т. к. малыш еще не может полностью описать те болезненные симптомы, которые испытывает. Поэтому если у ребенка началась рвота и понос, он жалуется на боль в животе, лучше перестраховаться и немедленно обратиться к врачу. Чем быстрее малышу будет поставлен диагноз, тем больше шансов на его скорое выздоровление.
Дети, которые часто и длительно принимают какие-либо медицинские препараты, тоже подвержены панкреатическим приступам.
Питание в острую фазу
Кроме знаний о том, как снять приступ панкреатита в домашних условиях, нужно изучить некоторые правила питания. Соблюдая определенную диету, можно сгладить клинические проявления острого панкреатита, снизить частоту и продолжительность фаз обострения.
Принципы правильного питания при заболевании:
- исключение продуктов с жирами в составе, углеводов (в особенности — сахара и пищи, его содержащей);
- увеличение объема продуктов с нежирными белками;
- исключение жареного, жирного, грубой клетчатки;
- соблюдение дробного питания (маленькими порциями, но часто на протяжении дня).
При панкреатите важно употреблять множество витаминов и полезных микро- и макроэлементов, а так как таковые сложно получить все из пищи, врачи рекомендуют прием синтетических препаратов. В острую стадию панкреатита продукты (кроме запрещенных) нужно измельчать перед употреблением, отваривать или приготавливать на пару
Запрещена жарка
В острую стадию панкреатита продукты (кроме запрещенных) нужно измельчать перед употреблением, отваривать или приготавливать на пару. Запрещена жарка.
Диета в первые и последующие дни
На протяжении первых двух дней обострения заболевания человеку запрещено принимать пищу. Допустимо лишь питье минеральной воды (не газированной). Таковая способствует подавлению выделения панкреатического сока, снижению интенсивности болевого синдрома, выведению токсических веществ и продуктов распада из организма. Минеральную воду можно заменить шиповниковым отваром.
На третьи сутки рацион можно разнообразить, включив перетертую пищу. В питание не должны входить следующие продукты:
- соль-содержащие;
- жиры и углеводы;
- грубая клетчатка;
острые приправы, копчености, пряности;
- маринады, лук, чеснок;
- сдоба;
- спиртные напитки.
После уменьшения интенсивности воспалительных проявлений можно кушать пюре-суп, нежирные сорта мяса, рыбы, творог, крупы и овощи (помимо капусты, которая усиливает газообразование). Можно употреблять фруктовый и овощной сок, кисломолочную продукцию (простоквашу, кефир и др.).
Сколько будет длиться диета, зависит от особенностей развития заболевания. Средняя продолжительность — 6-12 месяцев.
Лекарства при приступе панкреатита
Для снятия острого состояния пациента специалисты назначают приём следующих медикаментов:
- Но-шпы – популярного спазмолитического препарата, который может применяться в первые минуты начала приступа.
- Дротаверина гидрохлорида – медикамента со спазмолитическим эффектом.
- Спазмалгона. Используется для снятия пикового состояния, которое характеризуется усилением боли во время приступа.
- Спазмолитика Максигана.
- Папаверина. Использовать для внутримышечной инъекции после приёма таблеток-спазмолитиков.
- Аллохола. Таблетированный препарат рекомендуется к приёму только тем людям, которые уверены в отсутствии камней в жёлчном пузыре. Пить таблетки следует совместно со спазмолитиками.
- Контрикала, способствующего снятию болевого шока и восстановлению тканей органа пищеварительной системы. Препарат применяется исключительно в условиях стационара под наблюдением специалиста.
Недопустимо использование таких лекарств как Панзинорм, Креон. Они содержат в своём составе ферменты поджелудочной железы и способны лишь усугубить приступ недуга.
Симптомы
Симптомы обострения хронического панкреатита развиваются очень быстро. Буквально за сутки состояние пациента стремительно ухудшается, и возникает сильная боль под ребрами, с левой стороны. Нередко болевой синдром маскируется под другие патологии и может ощущаться в спине и грудной клетке.
Характерным признаком обострения является опоясывающая боль, которая разливается по животу и бокам. Вместе с болью или через некоторое время после ее появления возникает тошнота, переходящая в рвоту, и расстройство стула.
Обострение хронического панкреатита у взрослых может сопровождаться повышением температуры тела и лихорадкой, побледнением кожных покровов, одышкой, перепадами артериального давления и головной болью.
При подозрении на приступ необходимо вызвать скорую помощь, а до приезда медиков исключить физическую активность. Для облегчения состояния можно прикладывать холодный компресс к месту локализации болевых ощущений. Запрещается употреблять любые продукты, можно пить только простую воду без газа небольшими порциями.
Нельзя принимать никакие лекарства, кроме спазмолитиков (Но-шпа, Папаверин, Дротаверин). Если есть возможность, то лучше делать инъекции. Снизить интенсивность болевого синдрома поможет поза сидя с наклоненным вперед туловищем.
Обострение хронического панкреатита может длиться от пяти дней до двух недель. Такая продолжительность объясняется неспособностью поджелудочной железы быстро восстанавливаться. Поэтому необходимо обязательно получить врачебную консультацию и рекомендации, как лечить болезнь.
Что делать, если возник приступ?
Что делать и как быть при возникновении приступа поджелудочной, должен знать каждый человек, так как от панкреатита никто не застрахован. Проявлять себя он может совершенно внезапно и в любое время суток.
Если у человека появились первые симптомы приступа (открылась рвота, возникли боли в верхней части живота и т.д.), нужно сразу же вызывать бригаду врачей. Помните, что самостоятельно предпринимать попытки по снятию болевого приступа не стоит, так как это только способствует ухудшению состояния больного. Но первая помощь до приезда врача все равно должна быть оказана. А заключается она в следующем:
- запретить человеку принимать ферментные препараты (в данном случае они усилят болевой синдром);
- сделать больному внутримышечную инъекцию Но-шпы или Папаверина (они снимут спазмы в протоках железы и улучшать проходимость панкреатического сока, тем самым уменьшив проявления боли);
- приложить к области поджелудочной холодный компресс на 10-15 минут (это также поможет облегчить состояние больного);
- при сильной рвоте и диарее необходимо каждые 10-15 минут давать человеку пить воду в количестве ¼ стакана (такие мероприятия помогут предотвратить обезвоживание организма);
- усадить человека на стул или кресло, приподняв его ноги к животу и наклонив немного вперед его туловище (такое положение позволит улучшить отток желчи и панкреатического сока).
Больше ничего делать не надо! Дальнейшее снятие приступа будет осуществляться уже в условиях стационара при помощи специальных лекарственных препаратов.
При возникновении приступа поджелудочной нужно сразу же вызывать бригаду скорой помощи
Любое промедление в данном случае может привести к печальным последствиям
Важно! Помните, что приступ панкреатита возникает по причине острого воспаления и отека поджелудочной, из-за чего в ней начинает застаиваться панкреатический сок. И в этот период принимать лекарства в форме таблеток, тем более содержащие в себе ферменты, ни в коем случае нельзя
Таблетки проникают в желудок, тем самым давая поджелудочной команду по активизации синтеза пищеварительных ферментов, что только увеличивает количество панкреатического сока и ускоряет процессы самопереваривания.
Клинические проявления
Для того чтобы знать, как проявляет себя панкреатит, нужно знать, какие симптомы сопровождают данное заболевание.
Симптомы приступа поджелудочной железы:
- резкая боль в верхней части живота, которая отдает в спину;
- повышение температуры тела;
- приобретение кожными покровами желтоватого оттенка;
- тошнота и рвота;
- нарушения стула;
- симптомы шокового состояния.
Резкая боль в животе обуславливается «поеданием» поджелудочной железы самой себя. При этом интенсивность боли может быть настолько высокой, что может вызвать у человека шоковое состояние, которое может сопровождаться:
- снижением артериального давления;
- тахикардией;
- сильным беспокойством и затуманиванием рассудка;
- нарушением дыхания;
- побледнением кожных покровов;
- выделением холодного пота;
- образованием темных кругов под глазами.
Приступ поджелудочной может длиться в течение длительного времени и в этот период могут проявляться симптомы общей интоксикации организма, которые сопровождаются повышением температуры тела до 38 – 39 С, при этом температура может держаться около нескольких суток, постоянным ощущением тошноты и внезапной рвотой.
Приступ также проявляются в нарушениях стула. При панкреатите характерен разжиженный стул со зловонным запахом, который имеет жирный блеск и частички не переваренной пищи.
Пожелтение кожных покровов обуславливается сдавливанием поджелудочной железы. Из-за отека она увеличивается очень сильно в размерах, в результате чего соседние органы начинают оказывать на нее давление. При этом возникает еще большее пережимание протоков, по которых двигаются ферменты, и наступает механическая желтуха.
По этой же причине могут появляться пятна на теле и лице багрового или фиолетового цвета. Их появление провоцирует резкий выброс ферментов в кровь.
Другие признаки приступа панкреатита:
- частая отрыжка;
- неприятный привкус во рту;
- икота;
- вздутия в животе;
- диарея, сменяющаяся запорами.
Диета для больных
Самое простое и распространенное диетическое питание (диета) после приступа панкреатита считаются методы профессора М.И. Певзнером. В зависимости от тяжести протекания приступов назначаются диетические столы No1; No5. В этом питании просчитано количество полезных микроэлементов при данном обострении заболевания. Основное правило для успешной медикаментозной терапии:
- не переедать;
- на первой стадии лечения ограничить употребление соли;
- жирной и калорийной еды;
- кушать пищу маленькими порциями с частотой 5-7 раз в день.
Только соблюдение правил питания, и прием прописанных антибиотиков снимет возникший синдром.
Симптомы приступа
Проявления обострения начинаются неожиданно и резко. Основные симптомы приступа трудно не распознать:
- острейшая боль – настолько сильная, что может спровоцировать болевой шок, локализуется в эпигастрии (верхней части брюшной полости), с обеих сторон подреберной зоны, в зависимости от расположения очага воспаления в железе, иногда чувствуется как опоясывающая;
- диспепсические расстройства – изжога, отрыжка, тошнота и рвота, не облегчающая состояние;
- нарушения стула – запор или диарея (понос), вздутие живота, метеоризм;
- напряжение брюшной стенки – присутствует не всегда, но говорит о далеко зашедшем воспалении;
- слабость, побледнение кожных покровов, иногда испарина, дрожание рук, головокружение;
- возможно повышение температуры.
Характерна поза больного во время приступа: он лежит на боку, подтянув колени к груди. Иногда в горизонтальном положении боли усиливаются, тогда больной сидит, подняв колени к груди.
Приступ панкреатита лечение в домашних условиях
В зависимости от тяжести болезни человек ощущает разные ощущения: от покалывания в левом или правом боку до опоясывающих нестерпимых приступов.
Для каждого заболевания существует масса народных рецептов. Правда лечение собственными методами будет эффективно лишь с комплексным медикаментозным обследованием.
Овсяный кисель. Очищенный овес в течение 24 часов настаивать в воде. Выдержав данное время вымоченный овес необходимо просушить. После чего перемолоть в муку, высыпать в кастрюлю и кипятить с водой пару минут. Киселю нужно дать время остыть и пропитаться — 20-30 минут. Далее масса процеживается и готова к употреблению. Сваренный кисель не подлежит хранению. Поэтому лучше варить в оптимальном количестве, чтобы напиток был всегда свежий.

Благотворное влияние оказывает и картофельный сок. Рецепт прост: вымытые и очищенные клубни помещаются в соковыжималку. Готовый сок следует пить перед употреблением пищи. Его не стоит хранить, лучше готовить всегда свежий.
Доказали свою эффективность травяные сборы. Желательно их периодически чередовать. Например, каждые 2-3 месяца.
Первый сбор основан на соединении трех трав: тысячелистника, ромашки и календулы. Одна столовая ложка каждой травы насыпается в стакан. Полученную массу залить кипятком и оставить на полчаса. Готовую смесь принимать по пол кружки перед трапезой в течение дня.
Кора барбариса в измельченном виде (1 ст. ложка) заливается стаканом кипятка. Отвар должен настояться в течение 20-30 минут. Принимать по одной ложке перед каждым употреблением пищи.
Первая помощь при панкреатите в домашних условиях
- больному нельзя совершать резких движений;
- назначается голодание, прием пищи может негативно отразится на состоянии и усилить болевой синдром;
- воду следует давать через каждые полчаса по ¼ стакана;
- запрещается давать препараты, содержащие ферменты поджелудочной железы: Креон, Панзинорм;
- больному следует сделать инъекцию Но-шпы или Дротаверина гидрохлорида по 0,8 мг;
- на область, где расположена поджелудочная железа и на живот накладывают лед или любой предмет из морозильной камеры;
- больному нужно сесть и наклонить туловище вперед или лечь в позе эмбриона.
Если имеются приступы рвоты, то необходимо надавить двумя пальцами на корень языка. Можно выпить 2-3 столовой ложки соленой воды, сразу после этого возникнет рвотный рефлекс. Обычно после рвоты получается снять боль на некоторое время при панкреатите. Также при приступах становится трудно дышать, поэтому рекомендуется задерживать дыхание, чтобы колебания грудной клетки были редкими, это помогает хоть как-то облегчить болевые ощущения.
При приступе нельзя принимать ферментные препараты, так как они могут повысить выработку желудочного сока. Их рекомендуется принимать в стадии ремиссии. Как же снять приступ панкреатита в домашних условиях, самым верным способом будет, если принять таблетку Но-шпы или отечественного препарата Дротаверина. Если имеется рвота и тошнота, то лучше сделать внутримышечный укол раствора Папаверина и Но-шпы.
Нередко причиной острой формы панкреатита является дисфункция желчного пузыря, в результате чего нарушается отток желчи. В таком случае, чтобы облегчить состояние рекомендуется выпить по 2 таблетки Алохола три раза в день. Однако если имеются камни в почках, этот препарат противопоказан. Снятие боли при панкреатите будет эффективным, если вместе с желчегонным средством принять спазмолитические препараты: Ношпа, Дротаверин. Какова дозировка препарата, необходимо внимательно изучить инструкцию или позвонить по телефону скорой помощи, где опытные специалисты подскажут правильные действия.
Все-таки при обострении приступа, находясь в домашних условиях, как снять боль с помощью медикаментов при панкреатите. Ведь больной не всегда может догадаться, какая болезнь спровоцировала такое явление. Прием лекарственных средств самостоятельно без диагноза затруднит определение истинной причины и осложнит течение заболевания.
При острых болях, чем снять боль при панкреатите до прихода врача. Если больного мучают сильные боли, то можно принять некоторые препараты, которые прописывают при различных заболеваниях.
К ним относят:
- парацетамол;
- ибупрофен;
- метамизол;
- Баралгин.
Обычно эти лекарственные препараты назначают при хроническом панкреатите.
Как быстро снять приступ панкреатита, находясь дома, нужно придерживаться трех основных правил:
- Голод.
- Холод.
- Покой.
Следует полностью ограничить употребление пищи, пока присутствуют симптому острого панкреатита. Больному должны быть созданы спокойные условия, запрещается физическая активность. На левое подреберье нужно прикладывать холодную грелку. Греть область поджелудочной железы нельзя, так как это усилит болевые симптомы, и она будет разрушены собственными гормонами.
Лечение приступа поджелудочной железы
Лечение приступа панкреатита осуществляется только в условиях стационара. Оно подразумевает под собой применение специальных лекарственных препаратов, которые вводятся внутривенно или внутримышечно.
Как правило, лечебная терапия включает в себя применение следующих медикаментозных средств:
- спазмолитиков (Дратоверин, Папаверин и т.д.);
- нестероидных противовоспалительных препаратов (Ибупрофен, Аспирин);
- обезболивающих средств (Анальгин, Кетарол);
- антиферментных препаратов (Низатидин, Фамотидин).
В том случае, если у человека наблюдаются некротические или гнойные процессы в паренхиме поджелудочной, используются асептические и антибактериальные препараты, которые помогают предотвратить возникновение на их фоне осложнений. В более тяжелых ситуациях осуществляется хирургическое вмешательство.
Помимо медикаментозной терапии, лечение приступа панкреатита также подразумевает под собой соблюдение голодной диеты. Она способствует снижению выработки пищеварительных ферментов, что помогает уменьшить болевой приступ и снять нагрузку с железы. Голодная диета назначается на 2-3 дня, пока приступ не будет полностью купирован. В этот период разрешается только питье в небольших количествах и через равные промежутки времени.
Как только состояние пациента стабилизируется, тактика лечения меняется. Ему назначается лечебный стол №5 и медикаменты, способствующие улучшению пищеварительных функций, то есть, ферментные препараты (Панкреатин, Креон, Мезим и т.д.).
Так как в таких лекарствах содержатся ферменты, которые активизируются сразу же после проникновения в желудок, риски возникновения повторного приступа возрастают в несколько раз. Поэтому осуществлять их прием нужно правильно – во время еды или сразу же после нее. Помните, принимать ферментные препараты даже за 5-10 минут до еды нельзя, это опасно!
Помимо данных лекарств, пациент также должен еще на протяжении некоторого времени (около 2-3 недель) принимать спазмолитики. Они предотвращают возникновение спазмов в протоках железы и улучают отток панкреатического сока. Только теперь они вводятся не внутримышечно, а принимаются перорально.
Что касается еды, то в этот период можно есть:
- картофельное жидкое пюре, приготовленное на воде и без масла;
- сухари;
- обезжиренный творог.
Из питья разрешается компот, кисель и некрепкий несладкий чай. Такой диеты потребуется придерживаться минимум 5 дней. Затем, если состояние пациента остается стабильным, рацион расширяется и, кроме вышеописанных продуктов, включает в себя:
- отварные или приготовленные на пару мясные или рыбные блюда, изготовленные из нежирных сортов мяса и рыбы;
- вторичные мясные и рыбные бульоны;
- овощные супы;
- каши на воде;
- нежирные молочные и кисломолочные продукты;
- галетное печенье.

Если в течение 2-3 дней после введения в рацион данных продуктов состояние пациента остается стабильным, его выписывают. Но дома он также должен соблюдать эту диету еще на протяжении нескольких недель.
Как только состояние больного полностью приходит в норму, прием спазмолитиков и лечебный стол №5 отменяются. Но принимать ферментные препараты и придерживаться некоторых ограничений в питании придется теперь постоянно. Больным панкреатитом категорически запрещается употреблять в пищу:
- жареные и жирные блюда;
- сало;
- копчености;
- грибы;
- кондитерские изделия;
- мороженое;
- соленья;
- острые пряности и соусы;
- фаст-фуд;
- колбасные изделия;
- сдобную выпечку;
- газированные и алкогольные напитки.
Даже если у человека отмечается стойкая фаза ремиссии, соблюдать диету все равно необходимо. Так как во время приступа погибла часть клеток поджелудочной, которые перестали функционировать. И любая погрешность в питании может перегрузить орган и спровоцировать возникновение повторного приступа. Поэтому после выписки из больницы человек должен давать себе отчет в том, что его самочувствие и состояние здоровья теперь зависят только от него. Правильное питание, регулярный прием лекарственных препаратов, отказ от вредных привычек, строгое соблюдение всех рекомендаций врача – вот залог успешного и «совместного» проживания с панкреатитом!
Симптомы воспаления железы
Острый панкреатит
Боль при панкреатите этого типа острая, сильная. Может локализоваться в правом, левом подреберье или иметь опоясывающий характер в зависимости от локализации процесса в железе. Часто – тошнота и рвота, не приносящая облегчения.
В рвотных массах можно разглядеть включения желчи. Вздутие живота и расстройства стула – понос или запор. Ухудшение общего состояния – одышка, потливость, подъем температуры.
Хронический панкреатит
Боль при панкреатите хронического типа характеризуется меньшей интенсивностью, в той же локализации. Отмечается усиление боли через час или полтора после приема пищи. Часто сопровождается тошнотой, отрыжкой и изжогой.
Нередко боли сопутствует метеоризм, понос и стеаторея – наличие в каловых массах непереваренных жиров. Аппетит снижен. При длительном течении возможно уменьшение веса, желтушность кожи и слизистых.
Клинические проявления
Боль
Самым характерным симптомом приступа панкреатита является длительная и интенсивная боль в животе. Она практически всегда имеет опоясывающий, режущий или тупой характер, иногда иррадиирует в спину, поясницу или под лопатку. Болевой синдром связан с наличием множества нервных окончаний в тканях железы, которые активно вовлекаются в патологический процесс, что проявляется болью различной интенсивность вплоть до болевого шока.
Прочие симптомы приступа
- Тошнота и многократная рвота с полным отсутствием аппетита и вздутием живота.
- Зловонная диарея с остатками непереваренной пищи.
- Сухость во рту, отрыжка или икота.
- Вынужденная поза — больной сидит, наклонившись вперед. Это немного уменьшает интенсивность боли и улучшает состояние больного.
- Лихорадка, озноб, одышка.
- Белый налет на языке, снижение тургора кожи, уменьшение массы тела, появление признаков гиповитаминоза.
- Понижение артериального давления, слабость.
- Кожные покровы серого оттенка.
Симптомы
Главным признаком приступа является нестерпимая распирающая боль чаще в верхней части живота. Локальный болевой симптом переходит в опоясывающий по характеру. Он заставляет человека принимать особенное положение: сидя или лежа, поджав ноги к туловищу.
Боль усиливается при надавливании на эпигастральную область, правое подреберье. Ее сопровождают рвота, тошнота. Характерный признак диспепсического синдрома заключается в том, что после рвотных позывов не становится легче, как это бывает при отравлении, токсикозе.
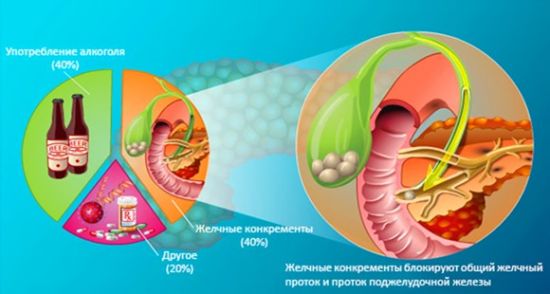
При наличии камня в протоках железы и его движении сильно страдает кишечник, возникают поносы и (или) запоры, нарушается пищеварение. Часто получает развитие сахарный диабет, что определяется по содержанию глюкозы в крови (выше 6,5 ммоль/л натощак).
При приступе необходимо следить за артериальным давлением, оно может резко падать, при этом у человека синеют губы. В медицинской практике известны случаи, когда приступ не сопровождается болью. Может насторожить синюшность или бледность кожи лица. На кожных покровах живота появляются небольшие синяки.
Кал содержит непереваренные остатки пищи. Каловые массы выглядят блестящими из-за содержания в них жира. Человек не получает в полном объеме жирные компоненты пищи из съеденных продуктов, постепенно худеет.
Врачебной ошибкой бывает постановка на основании анализов неверных диагнозов заболеваний кишечника (колита и энтерита). Следует параллельно искать причину расстройств в нарушении функционирования поджелудочной железы. Причиной пищеварительного обострения часто является панкреатит.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Категорически запрещенные меры
Некоторые действия категорически противопоказаны во время организации помощи в домашних условиях при подозрении на приступ острого панкреатита:
- тепло на область живота и спины – поджелудочная железа обязательно ответит на такое воздействие не просто ухудшением состояния больного, но и тяжелейшими разрушениями внутри органа – в тепле включаются механизмы расщепления ферментами собственных тканей железы, это явление необратимо;
- принятие пищи – даже минимальное количество неизбежно усугубит болезненность и продлит период обострения, затруднит оказание неотложной помощи медицинскими работниками;
- прием медикаментов (кроме спазмолитиков) – форму панкреатита может определить только врач, самостоятельный прием лекарств (даже прописанных при хроническом панкреатите) может спровоцировать дальнейшее обострение с самыми печальными последствиями – во время острого приступа показаны не все назначенные ранее медикаменты.
Из поведенческих ограничений на первый план выступает курение: каждая затяжка провоцирует спазм сосудов и протоков, и без того малоактивных во время приступа. Это снижает эффективность спазмолитических препаратов, принятых для нормализации перемещения ферментативных жидкостей в кишечник.
Не стоит также больному проявлять физическую активность: чем менее активен обмен веществ, тем скорее нормализуется состояние.
Эти меры первой помощи при остром приступе панкреатита в домашних условиях и в стационаре, у медиков выражаются формулой: голод, холод и покой.

Лечение и профилактика
Методику лечения выбирает врач после получения анализов диагностики органов пищеварения пациента. При тяжелой симптоматике в домашних условиях лечить больного нельзя. Во время лечения поджелудочной железы в течение нескольких дней можно придерживаться голодания, чтобы снять острые симптомы заболевания. Принимается только чистая вода без газа. В остальном все питательные вещества будут попадать в организм при помощи капельницы. Так как сделать капельницу могут только в больнице, то лечение в домашних условиях противопоказано при таком недуге.
Обычно методику лечения назначают в индивидуальном порядке, поскольку при этом учитывается состояние больного, тяжесть симптомов. Наиболее распространенная группа препаратов при лечении панкреатита – спазмолитики. Такие средства помогут снять спазмы с поджелудочной железы. Ферментативные лекарственные препараты оказывают больному помощь, снимая болевые ощущения.
Во время лечения на стационаре больному могут делать инъекции с антигомотоксикологическими препаратами, которые направленно воздействуют на клеточном уровне, активируя защитные силы организма. Также делают капельницы с лекарствами, которые устраняют интоксикацию организма. Это оказывает помощь при инфекционных заболеваниях.
На протяжении нескольких месяцев больной должен придерживаться строгой диеты, исключив из питания вредные продукты, вызывающие повышенную ферментацию. Соблюдение диетического питания является основным методом при лечении поджелудочной железы, а также эффективно в качестве профилактических мер. Больному необходимо больше гулять и дышать свежим воздухом, во время реабилитационного периода не рекомендуется оказывать физическое напряжение на мышцы брюшной полости.
Особенности у женщин
Физиологически у женщин снижен болевой порог, поэтому физическую боль они переносят легче. Часто панкреатическую колику они путают с простым расстройством желудка. Однако ни в коем случае нельзя пренебрегать помощью врача, ведь разрушение внутренних органов под влиянием болезни может происходить гораздо быстрее, чем у мужчин.
Особенно опасен приступ для беременных женщин.
При беременности
Беременность — период большой перестройки организма, и поджелудочная железа — не исключение.
Но если не принять срочных мер для купирования синдрома, может возникнуть угроза для жизни ребенка вплоть до выкидыша.
Поэтому если у беременной женщины наблюдаются диспептические явления, боль в области эпигастрия, нужно обратиться к врачу. Полноценная диагностика поможет выявить заболевание, а своевременная терапия поможет нормализовать состояние будущей мамы.













Приступ панкреатита может быть очень опасным, поэтому важно знать его симптомы и уметь оказывать первую помощь. Если вы испытываете сильные боли в животе, то это может быть признаком приступа панкреатита. Кроме того, вы можете испытывать тошноту, рвоту, повышенную температуру тела и общую слабость. Важно незамедлительно обратиться к врачу или вызвать скорую помощь. Однако, до приезда медицинских специалистов, вы можете принять ряд мер для облегчения состояния пациента. Необходимо уложить пострадавшего на спину с полностью распрямленными ногами и не давать ему есть или пить. Также, можно положить холод на живот для снятия боли. Но самое главное — ни в коем случае не пытайтесь справиться с этой проблемой самостоятельно, обязательно обратитесь к врачу. Ваше здоровье на самом деле важно и никогда не стоит рисковать его.
Спасибо за информацию о симптомах и первой помощи при приступе панкреатита. Важно знать, как распознать эту опасную болезнь и как помочь себе или близким в случае возникновения приступа.