Внутриутробные инфекции: от причин до последствий
Содержание:
Возбудители
Практически все вирусы могут передаваться от матери ребенку. При этом только некоторые не оказывают сильного влияния на плод. Однако есть группа, которая оказывает сильное воздействие, то есть изменения становятся необратимыми, вызывают серьезные отклонения. Однако вирусы, которые становятся причиной развития ОРВИ, не передаются от матери ребенку. Единственная проблема, к которой приводит ОРВИ, это серьезное повышение температуры тела, что может навредить плоду. Именно поэтому при проведении проверки при планировании беременности следует рассматривать все инфекции. Даже безобидные инфекции у детей могут вызывать серьезные симптомы.
Эпидемиология
Истинная частота врождённых инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространённость данной патологии в человеческой популяции может достигать 10 %.
Внутриутробным инфекциям присущи те же закономерности, что и инфекционным заболеваниям в целом.
Имеют ведущее место в структуре младенческой смертности.
TORCH
В 1971 году ВОЗ выделил понятие TORCH — синдром. Это аббревиатура наиболее часто встречающихся внутриутробных инфекций
- Т — токсоплазмоз,
- О — другие, в которые входит микоплазма, сифилис, гепатиты, стрептококки, кандида и прочие вирусные и бактериальные инфекции,
- R — краснуха (rubella),
- C — цитомегаловирус,
- H — герпес
Если нет четкого этиологического диагноза, говорят о TORCH-синдроме.
Обследование на ВУИ
Диагностика внутриутробных инфекций сложное мероприятие во время которого должны быть тщательно обследованы не только мама и новорожденный, но и послед.
Для постановки правильного диагноза, специалисты должны провести следующие обследования:
- бактериологическое и гистологическое обследование последа;
- микроскопическое исследование;
- ПЦР;
- ИФА;
- определение специфических иммуноглобулинов в крови матери и плода.
Вышеуказанные обследования в большей мере нужны для определения этиологического фактора заболевания. Для подтверждения внутриутробной инфекции также необходимо провести УЗИ брюшной полости плода, ОАК и нейросонографию, которые проводят новорожденному.
Признаки ВУИ на УЗИ
Косвенным признаком является определение увеличения печени и селезенки, так называемой гепатоспленомегалии. Непосредственно во время беременности на УЗИ может не быть никаких изменений.
Это означает, что УЗИ не является основным методом обследования и необходимо лишь для выявления осложнений. В некоторых случаях может понадобиться УЗИ сердца — ЭХО-КС. Оно позволяет выявить врожденные пороки сердца.
Готовимся к анализам как обычно
Анализ ВУИ
Чтобы определить тип патологического агента, вызвавшего заболевание, проводятся такие обследования как ИФА и ПЦР. Для проведения ПЦР можно использовать любую биологическую среду, взятую из организма новорожденного.
Может использоваться кровь, моча, слюна, а также различные мазки и смывы. Если врач подозревает вирусную этиологию заболевания лучше исследовать кровь или спиномозговую жидкость.
ИФА является менее информативным методом и нередко дает ложноположительные результаты. В организме ребенка ищут специфические иммуноглобулины, которые проявляются в разные периоды заболевания. Если определяются иммуноглобулины группы М, заболевание находится в острой фазе. Определение иммуноглобулинов класса G, говорит о том, что ребенок либо перенес заболевание, либо получил эти белки от матери.
Цена на данное обследование может быть достаточно высокой и варьироваться от количества инфекций, которые специалист подозревает у ребенка. Характерные клинические проявления могут навести врача на мысль о том или и ном инфекционном агенте, поэтому не всегда есть необходимость в поиске всех видов возбудителей.
Как сдавать анализы
Специфической подготовки к сдаче анализов на внутриутробные инфекции не существует, однако есть правила, которые должны соблюдать специалисты перед проведением исследования.
К ним можно отнести следующие.
- Серологические обследования должны быть проведены до того, как в организм ребенка будут введены препараты крови.
- Необходимо проверять не только ребенка, но и мать, поскольку требуется уточнить происхождение антител, которые ребенок может выработать не только самостоятельно, но и получить от мамы.
- Обследование должно проводиться двухкратно по методу парных сывороток. Лучше всего делать это в одной и той же лаборатории, чтобы условия проведения обследования были точно такими же.
Мнение экспертаБоровикова Ольга
Лучше сдавать кровь и мазки на ПЦР натощак. Запрещается проводить гигиенические процедуры ротовой полости, если планируется взятие мазка из ротовой полости.
Расшифровка результатов
При проведении ПЦР, никакой расшифровки не требуется. Возбудитель будет присутствовать в исследуемом материале либо нет. В случае с ИФА все немного сложнее.
Оцениваются следующие показатели.
- Ig G. Наличие в крови ребенка только этого агента говорит о том, что он уже перенес заболевание и выздоровел либо получил специфические антитела от своей матери.
- Ig М. Если в крови определяется этот иммуноглобулин, специалисты говорят, что в данный момент ребенок переносит заболевание.
- Ig A. Если данный иммуноглобулин определяется в крови вместе с предыдущим, можно с уверенностью говорить о разгаре заболевания.
ИФА нужно проводить не только плоду, но и матери. Норма у женщин — определение иммуноглобулина класса G. Это говорит о том, что когда-то давно она уже перенесла заболевание. В этом случае у плода также будут определяться в крови иммуноглобулины данного класса. Именно наличие иммуноглобулина G можно отнести к допустимым результатам обследования. В случае определения остальных можно с уверенностью говорить о наличии у ребенка данной патологии.
Только под контролем врача
Что это такое?
Внутриутробными инфекциями называют довольно большую группу недугов плода и только что рожденного крохи. Подобные инфекции становятся возможными в результате заражения ребенка при беременности (во время его внутриутробного пребывания), а также в процессе родов. Такое инфицирование способно стать причиной смерти крохи еще до рождения, а также отставания малыша в развитии. Наличие у женщины внутриутробной инфекции повышает вероятность выкидыша и преждевременных родов. Велики риски аномалий и пороков формирования ребенка, поражения его органов и систем, особенно нервной.
Вызвать заболевания плода в утробе и в период рождения могут вирусные агенты, болезнетворные бактерии, грибки, а иногда и некоторые паразиты. Путь передачи всегда вертикальный, то есть болезнь переходит от мамы к малышу. Насколько часто встречаются такие инфекции, сказать сложно, не существует более-менее достоверной статистики, однако, по данным Всемирной организации здравоохранения, каждый десятый новорожденный малыш подвергался воздействию внутриутробной инфекции.
В четверти случаев гибели младенцев в России «виновны» внутриутробные инфекции. Они же выступают причиной аномалий и грубых пороков примерно у 80% карапузов, родившихся с теми или иными отклонениями. Среди деток, погибших до достижения ими годовалого возраста, с врожденными аномалиями развития, примерно в 30% случаев основная причина трагедии также заключается во внутриутробной инфекции.
О каких же инфекциях идет речь? Обычно дело в ТОРЧ-инфекциях (TORCH). Это сокращение было введено в 1971 году экспертами Всемирной организации здравоохранения:
- Т – токсоплазмоз;
- О — микоплазма, сифилис, гепатиты, стрептококковая инфекция (стрептококки), кандида и другие вирусные и бактериальные инфекции;
- R – краснуха;
- С — цитомегаловирус;
- H – герпес.
При этом все инфекционные возбудители выделены в отдельные группы:
- вирусы: рубелла (краснуха), цитомегаловирус, герпетические вирусы, вирусный гепатит;
- бактерии: сифилис, листериоз, туберкулез, недуги, передающиеся половым путем, сепсис;
- паразиты: токсоплазмоз и некоторые иные;
- грибки: кандида и другие;
- сочетанные инфекции, вызванные несколькими разногрупповыми возбудителями.
Причины
Острые инфекционные заболевания беременной (грипп, краснуха, вирусный гепатит, сифилис), а также латентно текущие заражения(токсоплазмоз, цитомегалия, простой герпес и др.) могут привести к:
- аборту,
- преждевременным родам,
- порокам развития,
- задержке внутриутробного развития,
- заболеванию плода и новорожденного.
Внутриутробная инфекция при беременности полиэтиологична, но, несмотря на это, имеет много общих черт и с другими заболеваниями. В результате они не всегда распознаются, протекая под маской родовой травмы центральной нервной системы, затянувшейся желтухи, недоношенности. Тем не менее, заражения можно заподозрить на основании следующих данных:
- неблагоприятные исходы предыдущих беременностей (самопроизвольные выкидыши, преждевременные роды, мертворождения);
- особенности настоящей беременности: преждевременное излитие околоплодных вод, многоводие, неуточненные и «гриппоподобные» заболевания матери во время беременности, сыпи;
- рождение недоношенного или доношенного, но с малой массой тела ребенка, пороки развития;
- признаки заражения у новорожденного, выявляемые в первые дни жизни.
Инфекционные процессы, вызванные возбудителями, которые проникли к ребенку от матери до родов либо при рождении. Обязательным условием возникновения внутриутробной инфекции является наличие у матери очага.
Профилактика
Подавляющее большинство внутриутробных инфекций вызываются возбудителями, передающимися половым путем, поэтому медицинское образование населения, исключение случайных половых связей – самые важные мероприятия в профилактике заболеваемости.
Профилактикой врожденной краснухи является соответствующая прививка. Обязательны обследования на сифилис, токсоплазмоз, гепатит В, ВИЧ, микоплазмы, хламидии. Обязательно обследование перед родами на наличие в родовых путях стрептококков группы В и лечение матери до родов.
Если диагностика была положительной, диагноз внутриутробной инфекции ставится на основании анамнестических данных, клинической симптоматики, результатов лабораторного обследования.
Выделяют несколько групп факторов риска:
- заболевания матери – наличие хронических очагов инфекции, особенно заболеваний мочеполовой системы;
- акушерский анамнез матери – бесплодие, выкидыши, мертворождения, рождение детей с множественными пороками развития;
- течение беременности – угроза прерывания настоящей беременности, многоводие, перенесенные беременной инфекции, в том числе ОРИ, бактериальный вагиноз или дисбиоценоз влагалища, кольпиты;
- течение родов – патология плаценты, длительный безводный период, наличие околоплодных вод с запахом, слабость родовой деятельности, акушерское пособие в родах, лихорадка у матери до родов, во время родов и сразу после родов.
Теперь вам известны основные причины внутриутробной инфекции при беременности, их последствия, а также симптомы и признаки. Здоровья вашему ребенку!
Эпидемиология
Истинная частота врождённых инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространённость данной патологии в человеческой популяции может достигать 10 %.
Внутриутробным инфекциям присущи те же закономерности, что и инфекционным заболеваниям в целом.
Имеют ведущее место в структуре младенческой смертности.
TORCH
В 1971 году ВОЗ выделил понятие TORCH — синдром. Это аббревиатура наиболее часто встречающихся внутриутробных инфекций
- Т — токсоплазмоз,
- О — другие, в которые входит микоплазма, сифилис, гепатиты, стрептококки, кандида и прочие вирусные и бактериальные инфекции,
- R — краснуха (rubella),
- C — цитомегаловирус,
- H — герпес
Если нет четкого этиологического диагноза, говорят о TORCH-синдроме.
Терапия внутриутробной инфекции во время беременности
ОРВИ
При выявлении в анамнезе данной беременности эпизода перенесенной острой респираторной вирусной инфекции у женщины, которая не получала лечение, обязательным является назначение противовирусных препаратов.
Спектр данных лекарственных средств резко ограничен в период вынашивания ребенка. В основном разрешены препараты, основанные на растительных компонентах.
К таким относятся:
- протефлазид;
- иммунофлазид;
- инфлюцид;
- энгистол;
- афлубин.
При присоединении бронхита, а тем более пневмонии необходимо добавить в терапию антибактериальные препараты.
ТОRCH-инфекции и их терапия
Даже при выявлении в анализе на torch-инфекции обострения герпетической инфекции системные противогерпетические препараты типа Ацикловира к применению у беременных женщин запрещены.
Цитомегаловирусная инфекция, выявленная во время беременности, также не подлежит какому либо специфическому лечению кроме разрешенных противовирусных препаратов.
Выбираются гомеопатические противовирусные средства, которые помогут организму беременной бороться с возбудителями. Также в момент манифестации патологического процесса возможно использование иммуномодуляторов в виде интерферонов человеческих, гриппферона.
Краснуха во время беременности в сроке до 16 недель является показанием для прерывания беременности.
При выявлении острого токсоплазмоза либо «виража» назначаются препараты группы макролидов типа эритромицина, ровамицина.
Для выявления возбудителей внутриутробной инфекции используются такие методики как ПЦР-исследование влагалищного отделяемого, также отделяемого уретры, бак.посев мочи бак.посев из зева.
Также часто причиной внутриутробной инфекции может служить бессимптомная бактериурия — содержание патогенных бактерий в моче. В последующем такая флора может стать причиной развития гестационного пиелонефрита. Назначение антибактериальных препаратов в таком случае ведется в соответствии с результатами чувствительности к антибиотикам. Также рекомендовано назначение уросептиков, дренажных упражнений.
При манифестации сифилиса во время беременности необходима консультация дерматовенеролога с назначением специальных схем применения бензилпенициллина. За беременность таких курсов должно быть два. Вместе с антибактериальными лекарственными средствами обязательным является назначение пробиотиков, а также сорбентов.
При выявлении хламидиоза назначаются препараты группы макролидов – вильпрафен, джозамицин, ровамицин либо эритромицин.
При идентификация золотистого стрептококка обоснованным является терапия антибиотиками группы пенициллинов (амоксициллин, амоксиклав, флемоксин).
Терапия ВУИ у новорожденных
Лечение внутриутробной инфекции у новорожденных осуществляется на основе верификации возбудителя и назначения этиотропной терапии.
В случаи вирусного поражения назначаются противовирусные препараты, бактериальные возбудители элиминируются антибактериальными препаратами в зависимости от чувствительности.
Довольно редко, но встречаются случаи грибковых инфекций новорожденного, которые должны получать патогенетическую противогрибковую терапию.
Стоит сказать, что лечение внутриутробной инфекции намного эффективнее и безопаснее проводить во время беременности. Вопреки общественному мнению об опасности антибактериальной терапии в период вынашивания ребенка, можно, а главное нужно пройти курс лечения для того, чтобы обезопасить своего кроху от последствий. Так как отсутствие терапии во время внутриутробного развития приводит к тяжелым бактериальным осложнениям для новорожденных в виде пневмоний, колитов, которые довольно тяжело поддаются лечению в постнатальном периоде. Также не исключена возможность возникновения септических состояний, которые могут угрожать жизни новорожденного.
Грамотная диагностика и своевременное лечение помогут сохранить здоровье вашего ребенка.
Прогноз
При своевременной диагностике и комплексном лечении внутриутробной инфекции, возникшей на поздних сроках, прогноз в целом благоприятный (прогноз улучшается по мере увеличения срока беременности, на котором произошло инфицирование), хотя является сугубо индивидуальным.
Вероятность благоприятного исхода заболевания зависит от множества характеристик: вирулентности возбудителя, его типа, способа инфицирования, наличия сопутствующей патологии и отягчающих факторов со стороны матери, функционального состояния организма беременной и т. д.
При возникновении ВУИ на ранних сроках прогноз, как правило, неблагоприятный.
Диагностика
Учитывая тяжесть возможных последствий таких инфекций для малыша, вопросами выявления инфекционных заболеваний медицинские работники занимаются сразу, как только женщина «в положении» приходит в больницу вставать на учет. Анализы на ТОРЧ-комплекс, мазки из влагалища на микрофлору, бакпосев проводят несколько раз за период ожидания ребенка, начиная с первого триместра.
Заподозрить у ребенка внутриутробную инфекцию врач может на любом сроке. В этом случае женщине дадут направление на процедуру инвазивной диагностики. Пуповинная кровь плода или образец амниотической жидкости после исследования инвитро (in vitro – «в пробирке») смогут дать точный ответ на вопрос, есть у малыша инфекция или нет.
Существуют и маркеры, которые заметны на УЗИ. Очень часто внутриутробное инфицирование крохи сопровождается изменением количества околоплодных вод в большую или меньшую сторону, поэтому вопрос о возможной инфекции обязательно поднимается в случае маловодия или при многоводии. В водах на УЗИ нередко обнаруживается так называемая взвесь.
Опытный врач ультразвуковой диагностики обязательно своевременно обратит внимание на аномалии развития некоторых внутренних органов малыша, на нарушение кровотока в пуповине, плаценте. На КТГ после 29-30 недель беременности на возможные инфекционные недуги плода может указывать изменение и отклонение от норм ПСП
После того как ребенок появится на свет, в распоряжении медицинских работников будет значительно больше возможностей для диагностики — это весь спектр лабораторных исследований, как бактериологических, так и вирусологических. Очень информативным методом считается гистология тканей плаценты.
Опасности и причины внутриутробных инфекций
Является ли этот диагноз реальной угрозой здоровью ребенка и откуда берутся возбудители инфекции?
На первую часть вопроса нельзя ответить однозначно, здесь многое зависит от иммунитета мамы, типа возбудителя инфекции и состояния малыша. Больше всего риску внутриутробных инфекций подвержены недоношенные дети. Но и у доношенных детей могут развиваться такие осложнения, как пневмония, если ребенок в родах наглотался инфицированных околоплодных вод, была гипоксия плода (обвитие пуповиной, зеленые воды, низкий балл по Апгар), или воды отошли рано и был длительный безводный период (свыше 12 часов), во время которого инфекционные агенты по родовым путям достигают полости матки.
Диагностика внутриутробной инфекции
Для раннего выявления внутриутробного инфицирования плода беременных направляют на анализы, которые помогут выявить наличие инфекции в организме и понять, какими методами против нее бороться. Перечень диагностических процедур:
- исследование мазка;
- бакпосев микрофлоры влагалища;
- ПЦР-обследование;
- анализ на TORCH-комплекс.
Женщинам, которые находятся в группе риска по нескольким показателям или являются носителями инфекционного заболевания, дополнительно назначают следующие инвазивные диагностические процедуры:
- аспирация ворсин хориона;
- исследование амниотических вод;
- анализ пуповинной крови.

Косвенным методом обнаружения данной проблемы является ультразвуковое обследование. С помощью УЗИ можно обнаружить:
- отеки плода;
- раннее старение плаценты;
- наличие взвеси в околоплодной жидкости;
- пороки развития внутренних органов.
ВПГ
Вирус простого герпеса, особенно 2 типа (половой), способен вызывать врожденную герпетическую инфекцию малышей. Она проявляется в течение первых 28 дней после рождения (см. герпес при беременности).
Заболевают чаще дети от матерей, у которых герпес был выявлен во время беременности впервые в жизни. Заражение в большинстве случаев происходит в момент прохождения ребенка через родовые пути, но возможна и трансплацентарная передача.
Последствия врожденного герпеса:
- выкидыш, мертворождение
- вялость, плохой аппетит
- лихорадка
- характерные высыпания на коже (порой возникают не сразу)
- желтуха
- нарушение свертываемости крови
- пневмония
- поражение глаз (хориоретинит)
- поражение мозга (с судорогами, апноэ, повышением внутричерепного давления)
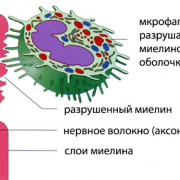
Обычно тяжесть состояния максимальна на 4-7 сутки после рождения, когда поражаются многие органы и есть риск гибели от шока. Если вирус атакует мозг, то вероятно развитие энцефалитов, менингитов и атрофии вещества коры больших полушарий. Поэтому тяжелый врожденный герпес вносит большой вклад в число детей с инвалидностью (ДЦП, олигофрения, вегетативное состояние). При всей опасности болезни нередки случаи, когда ребенок рождается без симптомов герпеса, либо имеет незначительное поражение глаз и кожи.
Лечение беременных проводят чаще всего в 3 триместре антивирусными препаратами (ацикловир, валацикловир и другие). Так как при выраженных высыпаниях на половых органах женщины есть риск заражения малыша в родах, то врачи могут порекомендовать кесарево сечение. Ребенка с признаками герпеса также следует пролечить ацикловиром.
Основные виды инфекций
Внутриутробная инфекция – широкое понятие. Ее деление осуществляется в зависимости от источника образования болезни:
Советуем почитать:Пороки сердца у новорожденных
- К вирусам принято относить гепатит, герпес, краснуху и другие.
- В случае бактериальной инфекции диагностируется туберкулез, сифилис, сепсис и другие.
- Поражение плода может происходить также за счет паразитов и грибков разной спецификации и характера.
Во врачебной практике принято объединять самые распространенные болезни специальной аббревиатурой – TORCH.
В этот синдром включен токсоплазмоз, краснуха, герпес и другие поражения.
В том числе исследование проводится на предмет наличия ВИЧ, гепатита, оспы, микоплазмоза, сифилиса.
Токсоплазмоз: особенности инфекции
Заболевание диагностируется в том случае, если плод в утробе матери был заражен клетками Toxoplasma Gondii. Патология может привести к неправильному развитию, наличию пороков головного мозга, сердца и других внутренних органов.
Диагностика производится сразу после появления малыша на свет. Инфекция проявляет себя в виде сильной лихорадки, желтухи, отечности, нарушений стула, периодических судорог. Дополнительно у малыша могут быть зафиксированы симптомы менингита и энцефалита. Если недуг переходит в хронический характер, то ситуация усугубляется косоглазием или полной атрофией зрительного нерва. К сожалению, инфекция может привести к летальному исходу до родов.
На поздней стадии развития болезни у малыша развивается эпилепсия и полная слепота.
Особенности краснухи при внутриутробном заражении
Заражение осуществляется в случае перенесения болезни в период вынашивания плода. В первые восемь недель вероятность достигает восьмидесяти процентов. Во втором триместре она снижается до двадцати, а в третьем ‒ до восьми процентов.
В случае наличия болезни у ребенка он появится на свет раньше срока и будет плохо набирать вес. Дополнительно на кожном покрове можно будет увидеть сыпь и явные проявления желтухи.
Краснуха врожденного характера опасна проявлением следующих симптомов:
- частичное или полное поражение глазной мышцы;
- ВПС (врожденные пороки сердца);
- недостаточный тонус слухового нерва.
Если инфекция поразила малыша во второй части беременности, то он может родиться с ретинопатией или полной глухотой.
Аномалии на фоне перенесенной краснухи обширны. Пороки могут проявляться в строении неба, гепатите, неправильном строении скелета или мочеполовой системы. Инфекция опасна тем, что ребенок может в дальнейшем сильно отставать в физическом и умственном развитии.
Диагностика должна проводиться во время беременности и после появления малыша на свет
Цитомегалия: особенности заражения и протекания инфекции
Данный тип инфекции опасен, поскольку приводит к сильному поражению внутренних систем больного ребенка. Осложнение может также привести к иммунодефициту или появлению гнойных поражений кожи. Дефекты могут быть как врожденными, так и проявиться в определенный период развития. В послеродовой период может проявиться желтуха, геморрой, пневмония, анемия и другие заболевания.
Впоследствии под угрозой остаются органы зрения, печень, глухота и другие заболевания.
Внутриутробное заражение герпесом
Инфекция герпес может проявляться в нескольких формах:
- генерализованная форма характеризуется токсикозом, наличием респираторных заболеваний, желтухой, болезнями верхних дыхательных путей и легких, геморрой;
- неврологическая;
- поражение слизистой оболочки и кожи.
Если бактериальная инфекция приобретает множественный характер, то у ребенка диагностируется сепсис.
Герпес – опасная инфекция, которая может привести к появлению целого ряда осложнений. Среди самых опасных следует выделить полную глухоту, слепоту, неправильное развитие или отставание в нем.
ВПГ
Наиболее распространенным можно назвать вирус простого герпеса. При его передачи половым путем есть вероятность того, что у малыша возникает герпетическая инфекция. Стоит учитывать тот момент, что в первые 28 дней после рождения могут проявляться симптомы рассматриваемого заболевания. Зачастую заражение проходит в момент прохождения ребенка через родовые пути.
Последствия для ребенка при несвоевременном назначении лечения, если у матери есть вирус герпеса, заключаются в следующем:
- Выкидыш.
- Существенно ухудшается аппетит, возникает лихорадка.
- Пневмония.
- Поражение глаз.
- Появление характерного высыпания на теле.
- Определенная степень поражения мозга.
Наиболее сложной ситуацией можно назвать случай, когда на 4-7 сутки жизни после рождения начинают проявляться все симптомы. Когда проходит поражение органов ребенка, есть вероятность того, что он погибнет от шока. Вирус зачастую поражает мозг, что приводит к существенным изменениям. Именно поэтому врожденная инвалидность возникает довольно часто у детей по причине врожденного вируса гепатита. Однако следует учитывать то, вирус довольно опасен, но зачастую не передается ребенку при рождении. Наиболее простая форма проявления заключается в появлении кожных болезней и повреждениях глаз.
Зачастую лечение проходить в 3 триместре специальными антивирусными препаратами. Именно поэтому следует в обязательном порядке обратиться к врачу. Герпес может проявляться появлением определенного высыпания на половых органах, и при беременности происходит передача заболевания. При ярком проявлении симптоматики врачи могут назначить проведение кесарево сечение.
В заключение отметим, что при планировании беременности следует пройти тщательное обследование для выявления скрытых хронических заболеваний и вирусных инфекций. Только после проведения лечения можно планировать беременность, так как в противном случае у ребенка могут развиться очень серьезные проблемы, приводящие к инвалидности. Если проблема была выявлена уже на момент беременности, то назначается определенный курс лечения, который позволит исключить вероятность передачи вируса от матери к ребенку. Однако есть вероятность того, что врач порекомендует прервать беременность по причине развития серьезного вируса в организме матери. Не стоит забывать о том,что некоторые инфекции при беременности очень и очень опасны.






Добавить комментарий