Причины возникновения экземы на руках и её лечение
Содержание:
- Причины экземы
- Причины и лечение экземы на руках
- Начальная стадия мокнущей экземы у детей на щеках и других частях тела
- Экзема — симптомы
- Методы лечения
- Атопический дерматит
- Народные способы лечения: польза и вред
- Как вылечить себорею на руках навсегда в домашних условиях: список народных рецептов
- Как предотвратить вспышки экземы?
- Лечение сухой экземы
- Причины и лечение экземы на ногах
- Варикозная экзема
- Когда с экземой обратиться к врачу?
Причины экземы
Развитие экземы происходит из-за различных факторов, воздействующих на организм комплексно.
Рассмотрим основные причины развития экземы:
— нарушения в иммунной системе; — наследственная предрасположенность к различным аллергиям; — гиповитаминоз, особенно витаминов группы B; — дефицит ненасыщенных жирных кислот и микроэлементов; — болезни ЖКТ, печени, микозы; — холециститы (воспаления желчного пузыря); — хронические заболевания, истощающие иммунитет: кариес, гайморит, тонзиллит и др. — депрессии, стрессовые ситуации, нервное истощение; — гормональные расстройства; — работа на пищевых, химических и фармацевтических предприятиях, на которых экзема может развиться в качестве аллергической реакции на те или иные вещества;
— аллергия на синтетическую одежду, бытовую химию, лекарственные препараты, пыльцу растений, домашнюю пыль, некачественные строительные материалы, используемые при строительстве жилого помещения (линолеум, мебель); — гиперчувствительность к продуктам питания, особенно богатым на красители, консерванты, ароматические и другие пищевые добавки; — глистные инвазии; — долго не заживающие повреждения кожи: раны, ожоги; — у детей, на фоне других заболеваний, например: атопического дерматита, диатеза.
Причины и лечение экземы на руках
Причины возникновения экземы на руках множество. При наличии генетической предрасположенности к возникновению заболевания экзема может возникать при воздействии на организм любых провоцирующих факторов.
От чего бывает экзема на руках?
Основными провоцирующими факторами, способствующими развитию экземы, могут быть наличие:
- различных иммунодефицитов;
- ослабления иммунитета;
- истощения организма;
- авитаминозов (в особенности дефицит витаминов группы В);
- гипопротеинемий;
- псориаза ладоней и ногтей;
- бронхиальной астмы, атопического дерматита и т.д.;
- заболеваний желудочно-кишечного тракта (патологии печени, дискинезия желчевыводящих путей, врожденные и приобретенные ферментопатии и т.д.);
- изменений гормонального фона (период полового созревания, менопауза у женщин и т.д.);
- хронических неинфекционных заболеваний;
- очагов хронической инфекции (в особенности наличие очагов хронической стрептококковой инфекции);
- острых инфекционно-воспалительных процессов;
- глистных и паразитарных инвазий;
- нервных перенапряжений, стрессов, хронического переутомления, хронического дефицита сна.
Также спровоцировать появление экземы на ладонях или локтях может контакт с моющими средствами, красками, растворителями, лекарственными средствами (мази, лосьоны и т.д.), некачественной косметикой, синтетическими тканями, пыльцевыми аллергенами, шерстью животных, тополиным пухом, плесенью, домашней пылью, продуктами, повышенное потоотделение и т.д.
У некоторых пациентов обострение экземы на ладонях может быть связано с длительным приемом иммунодепрессивных средств, глюкокортикостероидов, нестероидных противовоспалительных средств, антибактериальных препаратов, противовирусных, противогрибковых и т.д.
Также экзема на ладонях может быть связана с ношением украшений (аллергия на сплав, из которого изготовлено украшение), укусами насекомых.
Причинами развития профессиональной экземы на ладонях является попадание на кожу формальдегида, никеля, хрома, марганца, кобальта, формалина, эпоксидных смол и т.д. Чаще всего, профессиональная экзема на ладонях встречается у фармацевтов, металлургов, строителей и т.д.
Микробная экзема на локтях или ладонях часто возникает в результате сенсибилизации организма к воздействию грибковых или бактериальных антигенов.
Также микробная экзема на ладонях может быть связана с наличием у пациента длительно незаживающих язвочек, ожогов, ссадин и т.д.
Фото начальной стадии экземы на ладонях
Экзема на ладонях
Экзема на ладонях чаще всего протекает по типу идиопатической экземы, атопической, профессиональной, микробной, дисгидротической экземы.
При идиопатической экземе на ладоняхобразуются симметричные высыпания в виде микровезикул, располагающихся на отечной и гиперемированной коже. Также характерно образование специфических серозных колодцев, образующихся после вскрытия микровезикул.
При подсыхании серозного экссудата образуются корочки. Кроме корочек и высыпаний образуются участки шелушений, расчесы, эрозивные поверхности и т.д.
При прогрессировании истинной экземы сыпь может распространяться выше, на предплечья.
Еще одной распространенной формой экземы на ладонях является дисгидротическая экзема. Заболевание характеризуется появлением мелких высыпаний, похожих на рисовые зерна и покрывающих кожу боковых поверхностей пальцев.
Дисгидротическая экзема на ладонях часто рецидивирует после стрессов, переутомления, перегрева и т.д. В связи с этим, важную роль в лечении дисгидротической экземы кистей рук играет предупреждение воздействия на организм пациента провоцирующих факторов.
У женщин в климактерическом периоде может развиваться роговая (мозолевидная) экзема ладоней. Заболевание характеризуется возникновением на ладонях участков гиперкератоза, шелушений, огрубевания кожи ладоней, появлением трещин.
Экзема на локтях
На коже локтевых сгибов чаще всего локализуется пруригинозная экзема. Она характеризуется появлением мелких папуловезикулярных высыпаний на фоне воспалительно-инфильтрированной кожи (отек и гиперемия).
Пораженная кожа становится сухой, при осмотре выявляются очаги расчесов, шелушений, гиперпигментации.
Высыпания при пруригинозной экземе на локтях отличаются сильнейшим зудом.
Начальная стадия мокнущей экземы у детей на щеках и других частях тела
Чтобы проводить эффективное лечение, необходимо знать симптомы экземы у детей, которые проявляются по-разному на различных стадиях заболевания. Частично симптомы различных видов экземы описаны выше, непосредственно в классификации. Далее будет предложено рассмотреть основные симптомы и этапы экземы у ребенка, начинающейся на щеках.
В начале заболевания поражается кожа лица. Она краснеет, становится отечной, на ней появляются пузырьки, которые затем лопаются, образуя мокнущие участки красного цвета. Беспокоит сильный зуд, усиливающийся ночью и часто мешающий малышу спать.
Мокнущая стадия экземы у детей представляет собой момент, когда непосредственно лопаются пузыри на поверхности кожных покровов и из них вытекает жидкость (серозный экссудат), размягчающая пораженную кожу. При заживлении мокнущих участков образуются очаги утолщенной кожи, напоминающие панцирную корку, покрытые чешуйками и трещинами.
Взглянуть на проявление на разных стадиях заболевания перечисленных симптомов экземы у детей можно на фото, приведенных ниже:
Родители должны помнить, что как только на коже малыша появились любые покраснения неизвестной причины, а также замечены любые инородные новообразования, следует незамедлительно обратиться к врачу во избежание осложнений заболевания и перетекания его в хроническую форму.
В дальнейшем на последнем этапе болезни на месте корки кожа шелушится, полностью обновляется и принимает обычный, привычный вид, ребенок выздоравливает.
При прогрессировании заболевание распространяется и на другие участки тела: волосистую часть головы, уши, шею, туловище, ноги, руки. Таким образом, экзема распространяется по всему телу ребенка. Красные пятна могут покрывать практически все участки кожного покрова. Крошку беспокоят такие явления, как зуд, жжение, а они, в свою очередь, спровоцируют нарушение аппетита и сна. Протекает экзема длительно, с чередованием периодов улучшений и обострений.
Необходимо, чтобы родители понимали, что очень важно своевременно обратиться к доктору с существующей проблемой, чтобы не допустить осложнений проявления болезни и перетекания ее в хроническую форму, которая будет беспокоить малышей многие годы
Экзема — симптомы
фото экземы на ногах
Симптомы заболевания в основном имеют островоспалительный характер, обусловленный серозным воспалением эпидермиса, а также дермы. Выделяют следующие виды экзем: истинную, микробную, дисгидротическую, себорейную, тилотическую, микотическую, а также профессиональную. Основное место локализации болезни сосредоточено на тыльной части кистей, а также лице. Острый период характеризуется многочисленными высыпаниями. После вскрытия воспаленных пузырьков появляются мелкие точечные эрозии, которые выделяют серозную жидкость. Больного беспокоит сильный зуд и само заболевание осложняется зачастую вторичной инфекцией.
В свою очередь микробная экзема склонна развиваться вокруг трофических язв, ссадин, инфицированных ран, свищей, царапин.
Микробная экзема характеризуется очень четко ограниченной формой, а также отслаивающимся по краям слоем. Далее пораженное место покрывается пластинчатыми корками, а после их удаления на этом месте появляется мокнущая поверхность. Микробная экзема распространяется на тыльные части кистей, голени, реже на волосистую область головы. Болезнь сопровождается зудом. Неправильное лечение или травматизация пораженных мест может привести к возникновению вторичных аллергических высыпаний – аллергидов или микробидов. Вторичные высыпания способны слиться, диссеменироваться с значительным количеством мокнущих эрозивных участков, что в свою очередь приведет к трансформации микробной в истинную экзему.
Себорейная экзема сосредоточена в области лица и распространяется на волосистую часть головы, межлопаточного треугольника, груди, а возникает зачастую у пациентов, страдающих от жирной себореи. Изначально появляются узелки с желтовато-розовым оттенком, покрытые жирными чешуйками. Позже из узелков появляются бляшки различные по величине, из которых образуются крупные очаги.
Профессиональная экзема образуется в результате поражения механическим, химическим или физическим раздражителем. Данную экзему может вызвать смола, никель, хром, герань, нарцисс, новокаин, бензилпенициллин, косметические средства. Место сосредоточения экземы — это тыльная часть кистей, предплечья, шеи и лица. Этиологическое значение может иметь лучистая энергия, участвующая в образовании солнечной экземы.
Микотическая экзема (или грибковая) развивается на фоне поражения грибками кожи ног, реже рук. Зачастую на стопе, а также голени образуются кольцевидные очаги.
фото экземы на руках
Истинная экзема. Второе название истинной экземы идиопатическая. Для нее характерна островоспалительная отечность с последующими высыпаниями микровезикул – пузырьков. Микровезикулы быстро вскрываются, так и не успев оформиться. На их месте появляются серозные колодцы — точечные эрозии, из которых сочится серозный экссудат, с сильно мокнущей поверхностью. Со временем серозная жидкость высыхает и образует серовато-желтые корки, которые говорят об эпителизации. В течении болезни четко вырисовываются стадии: эритематозная, папуловезикулезная, мокнутия, а также корковая. Истинная экзема сопровождается выраженным зудом, бессонницей, невротическими расстройствами. Очень редко процесс заболевания ограничивается одним участком, а очаги воспаления истинной экземы существуют без четких границ. Начало истинной экземы распространяется с лица, далее кистей и так по всему кожному покрову. Все высыпания симметричного характера, склонные к дальнейшему распространению на туловище, верхние, а также нижние конечности.
С уменьшением воспалительных явлений, на смену мокнутию приходит образование чешуек, корочек, появлению шелушения. Длительное течение экземы приводит к тому, что на ладонях, а также подошвах возникают мозолистые образования и трещины. Зачастую болезнь осложняется пиогенной инфекцией. Это выражается в появлении пустул и гнойных корок. Такой остро начавшийся процесс со временем переходит в хронику и способен продолжаться годами. Профессиональную экзему от истинной выделяет отсутствие обострений, а также быстрое излечивание.
Дисгидротическая экзема выделяется сосредоточением эрозии на ладонях, а также подошвах. Пузырьки либо вскрываются, либо подсыхают, превращаясь в серозно-гнойные корки, или объединяются в многокамерные пузыри. Со временем очаг воспаления распространяется на кисти, стопы.Зачастую дисгидротическая экзема выделяется трофическими изменениями ногтей.
Тилотическая или мозолевидная экзема поражает область ладоней, а также подошв. Однако, поскольку заболевание это системное, то высыпания одновременно распространяются по всей коже.
Методы лечения
Терапевтическое лечение микробной экземы должно основываться на приеме медикаментов, соблюдения строгой диеты, личной гигиены.
Терапия назначается для каждого пациента индивидуально. Врач должен определить степень тяжести заболевания.
Наружное лечение, мази
Для наружного лечения используют примочки на кожу с добавлением резорцина (раствор 1% концентрации), свинцовой воды, спиртового раствора бриллиантовой зелени. Наиболее эффективные лекарства для местного применения – это средство Кастеллани (фукорцин), которое рекомендуется наносить при острой стадии болезни.
Если везикулы начинают мокнуть, то целесообразно использование нафталановой, ихтиоловой мазей, препаратов на основе дегтя. При обнаружении бактериальной формы экземы рекомендуется применение антибиотических мазей – это бактробан, деттол и драполен.
Ниже приведен список мазей, которые эффективно уничтожают грибки. Их назначают пациентам при диагностике грибковой причины заболевания:
- экзодерил;
- локоид;
- лоцерил.
Если воспаленные очаги быстро распространяются на здоровую кожу, то целесообразно применение мазей и спрея с кортикостероидами. Они быстро снимают симптомы и отечность дермы.
Общее лечение, антибиотики
Общие рекомендации для пациентов:
нельзя на протяжении длительного времени находиться на солнце, чтобы не травмировать уже поврежденные участки дермы; важно тщательно следить за гигиеной, нельзя долго мочить сухие корочки экземы; белье должно быть из натурального материала; изменить питание (в ежедневный рацион добавляют больше растительной пищи и молочных продуктов); нельзя употреблять алкогольные напитки; ограничить питье воды и другой жидкости; исключить консервы и острую пищу. Системное лечение состоит из приема следующих медикаментов:
Системное лечение состоит из приема следующих медикаментов:
- Антибиотические препараты. Это ампициллин, доксициклин, цефазолин, ципрофлоксацин.
- При обнаружении грибка пациентам назначают антимикотики (флуконазол).
- Системные кортикостероиды и цитостатики. К наиболее эффективным относят триамцинолон, преднизолон, метотрексат, циклоспорин.
- Препараты, которые блокируют активную выработку гистамина в организме – лоратадин, супрастин. Они помогают быстро снять клинические симптомы, чрезмерный зуд.
- Целесообразно введение тиосульфата натрия и хлорида кальция внутрь вены.
- Препараты седативного действия – настой валерианы, пустырник, снотворные препараты, бром.
- Витаминные комплексы.
Физиотерапия
При прогрессировании болезни пациентам можно делать несколько физиотерапевтических процедур:
- магнитные волны;
- ультразвук;
- озоновые ванны;
- лазерное воздействие на пораженные участки.
Народные средства
Средства народной медицины применимые в домашних условиях, целесообразно использовать при начальных стадиях патологии:
- Настойки из целительных лечебных трав. Чтобы приготовить их нужно собрать череду, крапиву, почки березы, сухие соцветия календулы, зверобой. Каждого ингредиента берут по 25 грамм и тщательно перемешивают. Собранные травы заливаются крутым кипятком. Длительность настоя – 3 часа. Примочки прикладывают на отечную кожу на 40 минут.
- Отвар на основе сосновых шишек. Берут только 2 крупные шишки, которые уже достаточно созрели и раскрылись. Их заливают кипятком, закутывают и оставляют настаиваться в течение суток. Можно принимать внутрь за полчаса до еды или обрабатывать кожу.
- Бузина. Это хорошее антисептическое средство. Для приготовления берут одну столовую ложку цветков бузины и заваривают в стакане кипятка. Настаивать нужно пару часов в плотно закрытой посуде. Перед использованием необходимо процедить средство. Его можно принимать внутрь до еды или делать примочки на пораженные участки кожи.
- Для улучшения иммунитета и защитных сил используют корни одуванчика. Их предварительно измельчают и заливают кипятком. Корень одуванчика высушивают и мелко измельчают. Одну столовую ложку сырья заливают 250 мл крутого кипятка. Настаивать средство нужно 2 часа, после чего настой процеживают. Можно принимать внутрь или делать примочки.
Атопический дерматит
Атопический дерматит, или атопическая экзема, является наиболее распространенным типом экземы. Симптомы часто присутствуют в детском возрасте и могут варьироваться от легкой до тяжелой. У ребенка чаще развивается атопический дерматит, если у одного из его родителей это было.
Дети с атопическим дерматитом имеют более высокий риск пищевой чувствительности, а также более склонны к развитию астмы и сенной лихорадки.
Некоторые дети могут перерасти атопический дерматит.
Атопический дерматит имеет тенденцию вызывать участки сухой кожи, которые могут стать зудящими, красными и воспаленными. Эти пятна часто появляются в складках локтей и коленей, а также на лице, шее и запястьях.
Чесание воспаленных участков может ухудшить зуд и заставить засохнуть кожу. Повторяющиеся царапины или трение могут привести к уплотнению слоя кожи — это известно как лишайник.
Народные способы лечения: польза и вред
Из-за того, что болезнь протекает длительно и неприятно, а симптомы улучшения наступают нескоро, экзема просто чемпион по обращению к знахарским методам в надежде на излечение. Народные способы лечения можно разделить на объективно полезные и варварские.
Охарактеризуем их кратко с точки зрения практической медицины, но напомним, что любые альтернативные способы терапии нужно согласовывать с лечащим врачом.
Полезно:
- Фитотерапия. Отвары трав: ванночки, компрессы, примочки улучшают состояние кожи и помогают справиться с микробной флорой. Главное условие — отсутствие аллергической реакции на растительные компоненты и правильно подобранный состав. Фитотерапия назначается врачами довольно часто, при этом рекомендуется пользоваться готовыми аптечными формами препаратов.
- Пост. В ряде случаев комбинация «лечись травами, да пост соблюдай» работает отлично. Суть в том, что соблюдение ограничения в питании это и есть щадящая гипоаллергенная диета, регулярное соблюдение которой помогает нормализовать внутренние процессы. Медицинское назначение диеты полезнее и удобнее тем, что работа с пациентом проводится с учётом всех особенностей его состояния, и ограничения вводятся индивидуально, а возвращение к привычному питанию осуществляется под контролем врача.
- Лечение грязью и глиной. Это принцип заложен в основу бальнеологического лечения. Не всякая грязь полезна и не каждая глина стерильна. Для организации таких способов лучше использовать проверенные методы — осуществлять терапию в санаториях и лечебницах, а глину приобретать в аптеке.
Удивительные и бесполезные способы:
- Лечить ребёнка от диатеза прокалыванием ушей. Согласно древней методике это объясняется тем, что через отверстие в мочке уха будет утекать болезнь, а золотые серёжки помогут задобрить золотуху (просторечное название себорейного дерматита). Научного обоснования такого метода не существует, поэтому говорить о том, что он эффективен нельзя. Более того, любые виды пирсинга противопоказаны при экземе, так как глубокое повреждение кожных структур способствует инфицированию. А для ребёнка это ещё и дополнительный стресс, который также оказывает негативное влияние на течение болезни.
- Заговоры. Не исключено, что такая форма «лечения» это некий прообраз психотерапевтического метода, который помогает справиться с нейрогенным фактором. Особенности способов внушения ещё не до конца изучены официальной наукой и нет доказательств их практической пользы.
- Самодельные препараты. Большинство народных рецептов включают самостоятельное изготовление паст, болтушек и прочих лекарственных форм, в основе которых лежат простые ингридиенты: травы и продукты питания. Официальная медицина негативно относится к таким методам, так как в процессе приготовления таких зелий можно нарушить концентрацию, не соблюдаются условия хранения компонентов, нарушается стерильность. Особенно опасны средства, в состав которых входят животные жиры: сметана, сливочное масло, смалец. Это благоприятная среда для микробов и риск инфицирования кожи.
В следующей статье Экзема на руках: мазь для лечения мы подробно поговорим об особенностях местного лечения болезни и препаратах, которые для этого предназначены.
1.М. Д. Машковский «Справочник лекарственных средств», издание 16, 2010
2.Хаитов P.M., Пинегин Б. В. Основные представления об иммунотропных лекарственных средствах // Иммунология. — 1996. №6
3.Шахтмейстер И.Я. Патогенез и лечение экземы и нейродермита. М., 1970
Как вылечить себорею на руках навсегда в домашних условиях: список народных рецептов
Лечение себорейной экземы народными средствами используют с давних времен. Нетрадиционная терапия более щадящая и практически не имеет побочных эффектов.
Чистотел
Чистотел с давних пор используется в народной медицине для лечения кожных заболеваний. Средства на его основе ускоряют заживление эрозий, способствуют уменьшению зуда.
Несмотря на то, что растение имеет массу положительных свойств, оно ядовито, поэтому использовать его нужно только согласно рецепту.
Облепиховое масло
Средство хорошо увлажняет и питает кожу. Использовать его можно, как при сухой экземе, так и после образования мокнутия вследствие развития мокнущей формы. Масло ускорит заживление трещинок, ран, снимет воспаление и ускорит регенерацию кожи.
Использовать нужно с вазелином в соотношении 1:3. Полученную массу наносят на пораженные участки рук и сверху накрывают марлей. Выдерживают 30-35 минут. Эффект будет заметен спустя 7-8 процедур.
Масло чайного дерева
Эфирное масло направлено на уменьшение воспалительного процесса, подсушивание кожи и снятие сильного зуда. Наносить средство нужно только на поврежденные участки. Для этого смешивается 1 капля масла чайного дерева с несколькими каплями любого другого масла.
Также можно приготовить ванночку на его основе. В 2 литра теплой воды добавить 7-10 капель средства и окунуть руки в емкость на 15 минут.
Деготь
Березовый деготь в лечении заболевания пользуется повышенной популярностью. Эффективность природного средства признана официальной медициной.
При правильном лечении можно устранить воспаление, зуд, раздражение и уничтожить патогенную микрофлору.
В небольшой емкости смешать 1 ст.л. дегтя, столько же жирных сливок и добавить 1 куриный белок. Хорошо перемешать. Полученной мазью смазывать больные участки. Не смывать 30 минут.
Сырой картофель
Помочь устранить симптомы болезни поможет сырой картофель. Свежий сок из этого корнеплода устраняет воспаление и способствует заживлению кожи.
Нужно натереть на мелкой терке 2-3 картофелины, отжать сок и смазывать ним пораженные области. Также, чтобы ускорить выздоровление, рекомендуется выпивать по 100-110 мл картофельного сока за 15 минут до еды.
Поскольку вкус лечебного напитка довольно-таки специфический, можно разбавить его 1:2 с морковным соком или очищенной водой.
Мать-и-Мачеха
Это лекарственное растение используют в народной медицине с давних времен. Компрессы на ее основе помогут побороть воспаление, зуд и шелушение кожи. Эффективность можно наблюдать уже спустя 3-4 процедуры.
Траву измельчают в мясорубке или чаше блендера. Заливают 50-55 мл теплого молока 1 ст.л. сырья и оставляют настаиваться на ночь.
Полученную кашицу используют для компресса, который нужно оставить на всю ночь или на 5-6 часов
По истечении времени осторожно промыть руки под проточной теплой водой
Сода и соль
Пищевая сода в сочетании с морской солью прекрасно справятся с профессиональной и микробной формой экземы на руках. Средства уничтожат патогенные микроорганизмы, уменьшат зуд и воспаление. Кожа приобретет здоровый внешний вид.
Для проведения процедуры следует подготовить лечебную ванночку. В 2 литра теплой воды добавить 1,5-2 ст.л. соды и 2 ч.л. морской соли. Перемешать и окунуть руки в емкость на 20-30 минут.
Если спустя 2-3 процедуры будет ощущаться сухость и сильное стягивание кожи, значит, концентрацию раствора следует уменьшить.
Как предотвратить вспышки экземы?
— использовать мягкие мыла и моющие средства;
— избегать резких ароматов или парфюмерии;
— использовать прохладную воду для душа и ванны;
— подсушивать или смазывать кожу мягким лосьоном после мытья;
— избегать расцарапывания или протирания пятен экземы, так как повреждение кожи может сделать экзему хуже и увеличить вероятность заражения;
— увлажнять тщательно и регулярно с нежными, богатыми маслом продуктами;
— применять не косметические увлажняющие средства после душа и ванны, чтобы поддерживать кожу увлажненной;
— носить одежду из натуральных волокон и избегать плотной одежды.
pixabay.com
Люди с экземой также получат выгоду от работы со своим врачом или дерматологом, чтобы определить, что вызывает или ухудшает симптомы. Избегание определенных раздражителей или аллергенов может помочь предотвратить или свести к минимуму вспышки.
Лечение сухой экземы
Основная терапия сухой экземы назначается после устранения причины развития дерматоза. Это позволит достичь стойкой ремиссии после приема медикаментов.
| Группа препаратов | Действие |
| Кортикостероиды | Снимают зуд, уменьшают воспалительный процесс. Применяются исключительно по назначению врача. Наносятся на поврежденную поверхность 2 раза в день. |
| Ингибиторы кальциневрина | Помогают устранить дискомфорт, вызванный экземой. Снимают зуд. Средства практически не имеют побочных действий. |
| Цитостатики, иммуносупрессоры | Назначаются при тяжелых формах болезни. Помогают снизить реакцию организма на существующий раздражитель. Есть таблетированная, инъекционная форма препаратов. Лечение проходит под контролем врача, запрещено изменять рекомендованную дозировку средств, время лечения. |
| Комбинированные препараты | Необходимы при диагностированном бактериальном, грибковым инфицировании. Назначаются препараты местного действия. Лекарства содержат антибиотики, противовоспалительные вещества. Назначаются индивидуально. |
Дополнительно к медикаментозной терапии следует внести коррективы в рацион, образ жизни, соблюдать гигиенический режим. Комплексный подход обеспечит наступление устойчивой ремиссии.
Причины и лечение экземы на ногах
Экзема на ногах развивается по ряду факторов. Сюда включена отягощенная наследственность, врожденные болезни кожного покрова и аллергические реакции. Человек, знающий о подобных моментах должен тщательно следить за состояние кожного покрова, в случае необходимости сразу обращаться к врачу.
Другими причинами является:
- получение раны ноги и ее длительное заживление;
- химические, термические ожоги;
- недостаток витаминов, микроэлементов;
- пищевые и другие аллергии;
- болезни ЖКТ;
- контактирование с агрессивными химическими веществами;
- инфекционное поражение организма;
- снижение иммунитета, стрессы.
Терапия назначается врачом после обследования, постановки точного диагноза, выявления стадии болезни. В листе назначений присутствуют:
- нестероидные противовоспалительные средства;
- анальгетики;
- антигистамины;
- противомикозные средства при грибковом поражении;
- антибиотики при микробном поражении;
- иммуностимуляторы;
- витамины и минералы;
- гормональные мази.
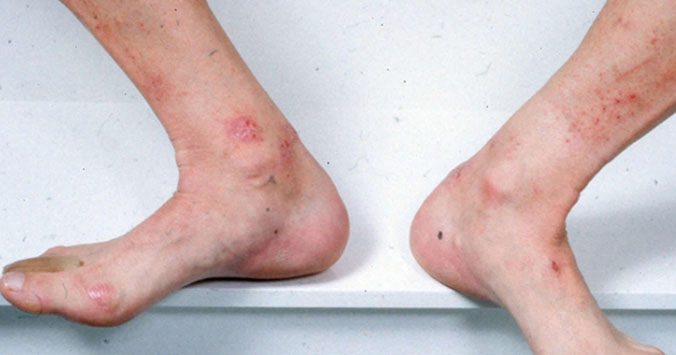
Варикозная экзема
Варикозная экзема также известна как венозная, гравитационная или застойная экзема наиболее распространена у пожилых людей с варикозным расширением вен.
Старение и низкая физическая активность может ослабить вены в ногах человека, что может привести как к варикозному расширению вен, так и к варикозной экземе.
Варикозная экзема обычно влияет на ноги, и симптомы могут включать:
— горячие, зудящие пятна или пузыри;
— сухая, чешуйчатая кожа;
— твердые пятна;
— потрескавшаяся кожа.
Кожа в нижней части ноги может стать хрупкой, поэтому важно избегать царапин и схватывания на пятнах и волдырях.
Когда с экземой обратиться к врачу?
Люди, которые испытывают симптомы экземы, должны обратиться к врачу или дерматологу
Экзема может указывать на новую аллергию, поэтому важно определить, что вызывает реакцию. Экзема также повышает вероятность инфицирования стафилококками и оказывает серьезное влияние на психическое здоровье человека.
Специального теста для диагностики большинства типов экземы нет. Врач захочет узнать личную и семейную историю болезни человека, спросит о недавних воздействиях потенциальных аллергенов и раздражителей
Очень важно, чтобы люди дали врачу знать, есть ли у них сенная лихорадка или астма
Врач также может спросить:
— стрессовые факторы;
— любое предыдущее лечение кожных заболеваний;
— любое использование стероидов.
Физическое обследование сыпи поможет врачу определить тип экземы.
Врач может также выполнить тест, который включает в себя прокалывание кожи иглой, которая содержит потенциальные раздражители и аллергены, чтобы определить есть ли контактный дерматит.







Добавить комментарий