Абсцесс мягких тканей: первые признаки, описание с фото, лечение и профилактика
Содержание:
- Какова вероятность осложнений?
- Как вытянуть гной из раны
- Стержень фурункула
- Профилактические меры
- Гнойные выделения при воспалительных процессах внутренних половых органов
- Диагностика
- Воспаление бартолиновых желез – бартолинит
- Как лечить чирей в домашних условиях
- Причины абсцесса
- Понятие абсцесса
- Этиология и патогенез
- Состав
- Гнойная ангина у детей
- Симптомы
- Классификация
Какова вероятность осложнений?
При тяжелом течении гнойно-воспалительного процесса с преобладающей интоксикацией возникают проблемы в выяснении причин тяжелого состояния больного. Причин такого состояния может быть несколько:
- Гнойно-резорбтивная лихорадка – всасывание токсических продуктов распада в кровь из очага воспаления. При значительном скоплении гноя он проникает через мембрану. Всасывание происходит лимфогенным и гематогенным путями.
- Генерализация инфекции или сепсис – общая гнойная инфекция, вызванная попаданием в циркулирующую кровь возбудителей и их токсинов. Для инфекции характерны интоксикационный, тромбогеморрагический синдромы, метастатическое поражение тканей.
- Еще одно осложнение абсцесса мягких тканей – флегмона. Гнойный процесс имеет тенденцию к распространению. Флегмона отличается общим недомоганием, высокой температурой, болезненностью пораженной области при движении или ощупывании.
- Неврит может возникнуть вследствие гнойного расплавления стенки крупного сосуда и находящегося в нем нервного ствола.
- Остеомиелит. При распространении гнойного процесса на кости может развиться воспаление костного мозга.
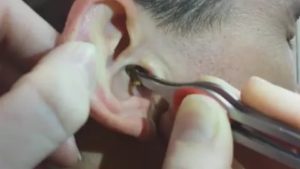
Как вытянуть гной из раны
Гнойное воспаление — одно из сложных, поскольку может быть для здоровья потенциально опасным. Речь идет о гнойном процессе внутри тканей. Если же он располагается близко к кожным покровам, то это менее опасно. И все же, необходимо знать, как грамотно вытянуть наружу гной и что делать дальше для заживления раны.
Что происходит при гнойно-воспалительном процессе?
Гной — это жидкость желто-зеленоватого цвета, являющаяся скоплением множества лейкоцитов (белых кровяных клеток). Функция гноя состоит в защите, то есть в поглощении чужеродных микроорганизмов. Лейкоциты эти организмы поглощают, но сами при этом разрушаются. Обычно воспалительный процесс в организме длится около недели, а потом образуется гной, если речь идет о расположении раны возле поверхности кожи. Если же гнойное воспаление глубоко, к примеру, рана колотая, то образовавшийся там гной не может сам выйти наружу. Он распространяется вглубь ткани — и развивается гнойное воспаление под названием флегмона. Флегмона — предпосылка заражения крови, то есть сепсиса.
Что касается симптомов гнойного воспаления, то они таковы:
- Повышение температуры. Если температура поднимается до 38 градусов и выше, то это явный показатель гнойного воспаления. Но у ослабленных больных, стариков температура может и не повышаться.
- Боль. Она стреляющая и пульсирующая.
Гиперемия (покраснение и отек мягких тканей). Визуально это выглядит как уплотнение зоны воспаления.
Лечение гнойного процесса
Гнойный очаг находится в мягких тканях и выход содержимого наружу невозможен? Да, такое бывает при колотых ранах. Тогда воспаление может продолжать развиваться двумя путями. Гной может либо прорваться наружу, что является более благоприятным исходом, либо распространиться внутри тканей, что опасно. Адекватная хирургическая санация способна предотвратить возникновение осложнений. Если гнойник небольшой, то обычно хирург делает вскрытие под местным обезболиванием. При сложных гнойниковых процессах это происходит в больнице под общим наркозом.
Рана после этого должна быть всегда закрыта асептической повязкой. Чтобы усилить высасывание остатков гноя, можно пропитать бинт в солевом растворе и приложить к ране. Повязки нужно часто менять.
Существуют также медикаментозные способы вытягивания гноя наружу без применения хирургического вмешательства. Это мази, содержащие сильные антибиотики. Они эффективны против многих бактерий, ставших причиной гнойного воспаления. Также используется и всем известная мазь Вишневского. Какое средство применять в каждом конкретном случае гнойного воспаления — решает врач.
Народные средства для вытягивания гноя
Если гнойный процесс не слишком опасный и располагается вблизи кожного покрова, то можно попробовать справиться с ним самостоятельно. Например, если вы сильно укололись иглой и зона воспаления небольшая. Тогда целесообразно для вытягивания наружу гноя применить народные методы лечения:
- Печеный чеснок . Необходимо испечь несколько больших долек чеснока в духовке, тщательно их измельчить и эту кашицу с бактерицидными свойствами приложить к предварительно обработанной йодом ране. Как вариант — отваривание чеснока в молоке. Необходимо менять такие компрессы два-три раза на день.
- Печеный лук. Среднюю луковицу необходимо запечь в духовке, потом ее следует разрезать пополам и приложить в теплом виде к ране. Зафиксировать. Менять через каждые 4 часа.
- Целебная лепешка. Смешайте яичный желток, чайную ложечку качественного меда и замесите голубой глиной до густого состояния. Приложите лепешку к гнойнику. До вскрытия гнойника необходимо менять лепешки.
Первичная обработка раны поле выделения гноя — это повязки с солевым раствором либо с мазями, содержащими антибиотики. Это может быть также бинт, пропитанный соком алоэ. Можно применять ихтиоловую мазь и каланхое. Часто для обработки таких ран применяется Д-пантенол. Используют для таких целей также перекись водорода.
Специально для nmedic.info — Елена ТОЛОЧИК
Главная Здоровье Мазь вытягивающая гной
Стержень фурункула
Если человек, сталкивается с данной проблемой впервые и как удалить стержень неизвестно, иногда возникает вопрос по поводу того, как узнать, вышел ли стержень и как он выглядит. Как только выходит основная масса гноя, виднеется уплотненный участок зеленовато-желтого цвета, имеющий плотную структуру.
Фото 28 – Стержень фурункула – это уплотненный участок зеленовато-желтого цвета
Это и есть сам некротический стержень, который состоит из отмерших клеток, иными словами, корень фурункула. Когда удается удалить стержень, на его месте образовывается небольшая дырочка, которая через пару дней затягивается и на ее месте образовывается рубец.
Фото 29 – Корень фурункула состоит из отмерших клеток
При поиске информации о том, как вытянуть стержень и как его вытащить наружу, часто можно столкнуться с тем, что рекомендуют выдавить его или проколоть, но это допустимо только тогда, когда нарыв вскрылся, но стержень не выходит. Когда болезнь затягивается и после всех процедур, по-прежнему фурункул без стержня, необходимо обратиться за консультацией к специалисту, чтобы он дал рекомендации как его удалить, или в случае если вышел стержень, что делать далее для полного восстановления.
Фото 30 – После удаления корня остается дырочка
Медикаментозное лечение фурункула, без формирующейся головки, включает в себя лечение антибиотиками, иммуностимулирующую терапию, физиопроцедуры, назначаемые в соответствии со степенью тяжести заболевания.
Фото 31 – Фурункул можно лечить медикаментами
После того, как стержень вышел, нужно делать антисептическую обработку, и показана терапия, направленная на заживление тканей. Если на месте фурункула, после выхода стержня, осталось болезненное красное уплотнение, значит, гнойный процесс еще не прошел и это сигнализирует о том, что нужно делать вытягивающие компрессы.
Фото 32 – После удаления стержня нужно делать антисептическую обработку
Главная цель – добиться того, чтобы вытянуть стержень наружу. Как уже говорилось ранее, сделать это позволяют сухое тепло и компрессы. Воспаление будет присутствовать до тех пор, пока корень фурункула будет внутри и как только удастся убрать стержень, спадет и боль и повышенная температура тела.
Фото 33 – Сухое тепло и компрессы помогут вытянуть стержень
Порой, заболевшие лица, задаются вопросом, выйдет ли фурункул сам. Если идет процесс созревания, то он может пройти самостоятельно, если уже начался абсцесс, то только лишь ждать, пока произойдет прорыв.
фото 34 – Если начался абсцесс обязательно произойдет прорыв
В случае, когда фурункул без головки, расположен в опасной зоне, а так же у фурункула не выходит стержень, доктор может принять решение о том, чтобы удалить его хирургическим путем, во избежание осложнений, которые могут приводить даже к летальному исходу.
Фото 35 – Фурункул можно удалить хирургически, если он не прорывает сам
Данные методы зачастую применяются в случае, когда лечение не приносит результата и самостоятельно удалить его, не представляется возможным.
Фото 36 – Не удаляйте фурункул самостоятельно
Профилактические меры
Абсцессы – довольно опасное заболевание. Прорыв пиогенной мембраны с выходом гнойного экссудата во внутренние пространства грозит сильнейшей интоксикацией. Этиология заболевания хорошо изучена, что позволяет принимать меры по ее профилактике. Предупредительные мероприятия не являются специфическими и мало чем отличаются от правил антисептики.
- Своевременная и полная обработка ран.
- При ожогах, обморожениях терапию должен осуществлять врач и контролировать процесс до полного выздоровления.
- Соблюдение правил антисептики при инъекциях и других медицинских процедурах.
- Адекватная терапия любых заболеваний инфекционного генезиса.
- При подозрительных нарывах немедленно обращаться к врачу.
Гнойные выделения при воспалительных процессах внутренних половых органов
Как правило, эти болезни не возникают спонтанно. В большинстве случаев им предшествуют:
- Длительные нелеченные воспалительные процессы в наружных половых путях или на шейке матки.
- Перенесенные аборты, выкидыши и роды.
- Установка внутриматочной спирали при недостаточной подготовке шейки. Контрацептив можно применять только при здоровой шеечной поверхности – без эрозий, дисплазий и других изменений.
Воспалительные процессы внутренних половых органов сопровождаются появлением зелёных, обильных слизистых выделений, иногда имеющих небольшие примеси крови. Они, как правило, не вызывают воспаления наружных половых органов и не имеют неприятного запаха. Отличительная черта – усиление их на фоне ходьбы и физической активности.
При воспалительных процессах в матке и придатках возникает боль внизу живота и пояснице, повышается температура, ухудшается общее состояние, сбивается менструальный цикл.
Диагностика
Аускультация легких
- отставание больной половины грудной клетки во время акта дыхания;
- болезненность при ощупывании межреберных промежутков, что свидетельствует о реакции на патологический процесс межреберной плевры – оболочки, которая выстилает грудную полость;
- голосовое дрожание усиливается;
- выслушивание показывает ослабление нормального (везикулярного) дыхания и возникновение бронхиального оттенка по больной стороне;
- выстукивание показывает притупление перкуторных звуков, в норме звук над поверхностью легких – ясный, легочный.
Пациенту назначают дополнительные исследования, которые включают:
- общий и биохимический анализы крови;
- анализ мочи;
- анализ мокроты;
- рентгенографию легких;
Общий анализ крови показывает повышенное содержание лейкоцитов (до 20х109/л), увеличение СОЭ (скорости оседания эритроцитов), что свидетельствует о воспалении.
Рентген легких
Картина на рентгене в начале заболевания – затемнение легочной ткани без уменьшения её объема.
Дифференциальный диагноз проводят с помощью томографического исследования. Ведущим методом остается рентгенограмма легких. Как только абсцесс удается точно диагностировать в приемном отделении, производится госпитализация в хирургию для назначения специального лечения.
Обследование осуществляет врач-пульмонолог. При визуальном осмотре часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. Для уточнения диагноза назначаются следующие процедуры:
- Рентгенография легких. Является наиболее достоверным исследованием для постановки диагноза, а также для дифференциации абсцесса от других бронхолегочных заболеваний.
- Другие инструментальные методики. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
- Анализы мокроты. Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам.
- Общее исследование крови. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, присутствуют признаки анемии.
- Биохимический анализ крови. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови.
- Исследование мочи. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
При появлении первых признаков заболевания необходимо проконсультироваться с врачом-пульмонологом. Он назначит все необходимые анализы и исследования, с помощью которых можно диагностировать степень поражения тканей, общую реакцию организма на недуг и выбрать подходящую схему лечения. Очень внимательно нужно отнестись к симптомам, если в анамнезе есть хронические заболевания дыхательных путей или другие предрасполагающие факторы. В случае обнаружения гнойных воспалений других органов возрастает вероятность поражения дыхательной системы.
Для получения четкой клинической картины необходимо провести ряд анализов и исследований:
общий анализ крови, особое внимание уделяют количеству лейкоцитов;
биохимический анализ крови;
анализ мокрот, выявление возбудителей и выяснение их чувствительности на действие лекарств (антибиотиков);
рентгенологическое исследование грудной клетки (локализация очага);
компьютерная томография (более детальная диагностика гнойника);
фибробронхоскопия (для того чтобы определить состояние тканей дыхательных путей).
Предварительный диагноз выставляют, основываясь на клинике (острое течение, лихорадка, кашель с выделением гноя, боль в груди) и данных физикального обследования. Врач при физикальном обследовании выявляет следующие признаки болезни:
- перкуторно определяется притупление звука над очагом поражения;
- при аускультации выслушивается ослабленное дыхание над полостью абсцесса;
- при наличии сообщения абсцесса с бронхом – бронхиальное дыхание.
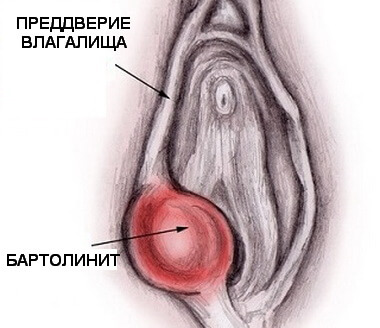
Воспаление бартолиновых желез – бартолинит
Еще одна причина гнойных выделений – поражение бартолиновой железы, вырабатывающей смазку для увлажнения слизистых. При проникновении в нее инфекции на поверхности половых органов возникает болезненное уплотнение. Надавливание на воспаленный участок вызывает боль и сопровождается образованием гноя желтоватого цвета с неприятным запахом.
Женщину беспокоит боль и жжение в области половых органов, усиливающиеся при ходьбе. Иногда больная сама прощупывает уплотнение в интимной зоне. При отсутствии лечения возникает абсцесс бартолиновой железы, вскрывающийся с выходом большого количества гноя. После самостоятельного вскрытия гнойника заболевание приобретает хроническое течение, сопровождаясь постоянными болями и гноетечением.
Как лечить чирей в домашних условиях

1. Укреплять иммунитет, организовав правильное питание, нормальный режим труда и отдыха, избавившись от вредных привычек.
2. Неукоснительно и систематически проводить личную гигиену лица и тела с применением подходящих средств ухода.
3. Можно принимать противовоспалительные настои или чаи:
- из ромашки;
- из календулы;
- из тысячелистника;
- из крапивы.
4. Для стимуляции защитных сил полезны:
- отвары шиповника и черноплодной рябины;
- соки из облепихи и тыквы.
5. Проведение местных процедур:
- прикладывание луковой лепешки, которая готовится из одной головки лука в духовке, ее фиксируют на обработанный перекисью водорода фурункул на 10-15 минут, лечение повторяют 4-5 раз в сутки;
- компресс из алое, листок растения разрезают и прикладывают к больному месту ворсистой стороной, закрепляют повязкой на 40-60 минут, делают такую процедуру 1 раз в день.
Гнойная ангина (гнойный тонзиллит) — это немедицинское название, поскольку такая ангина подразумевает любые формы тонзиллита, сопровождающиеся образованием гноя. Поэтому первым шагом всегда является определение, какая именно гнойная ангина присутствует у пациента.
Причины абсцесса
Абсцесс – это гнойный воспалительный процесс, который имеет, как правило, достаточно четкую локализацию. Область воспаления отграничена от здоровых неповрежденных тканей тонкой, но довольно прочной соединительнотканной оболочкой. Эта оболочка препятствует распространению инфекции по всему организму.
Появление абсцесса является реакцией нашего организма на воздействие инфекции
Кроме того, все мы знаем, что на поверхности и в порах кожи, так же как и в полостях организма человека, обитают дружелюбные бактерии нормальной микрофлоры. В нормальных условиях они не могут нанести нам вреда и не становятся причиной абсцесса. А некоторые из представителей нормальной микрофлоры человека, напротив, приносят лишь пользу. Например, регулируют численность условно патогенных бактерий нормофлоры. Снижение местного иммунитета кожи может нарушить установленный баланс между «хорошими» и «плохими» бактериями и тогда патогенные микроорганизмы начнут активно расти и размножаться, что может привести к возникновению воспалительного процесса, который и называется абсцессом.
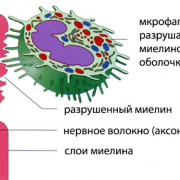
Появление неприятельских клеток обнаруживают клетки крови моноциты и нейтрофильные лейкоциты, или нейтрофилы. Последние начинают стягивать свои силы к инфекционному очагу и нападают на вражеские клетки. Все это похоже на своеобразное военное сражение, в котором клетки нашей иммунной системы практически всегда выигрывают
Однако нейтрофилы, отважно защищающие нас от патогенных бактерий, героически погибают в ходе битвы, жертвуя своей жизнью ради победы над неприятелем. Именно из тел погибших лейкоцитов и образуется гной
Именно из-за этого и образуется абсцесс. Моноциты выполняют при этом роль «уборщиков». Превращаясь в крупные клетки макрофаги, они «поедают» (фагоцитируют) захваченных лейкоцитами бактерий.
В ходе вышеописанного процесса происходит выделение ряда особых веществ в очаге воспаления. Их называют медиаторами воспаления. Сюда относят простагландины, брадикинины, циклический аденозинмонофосфат (цАМФ), гистамин и прочие вещества со сложными названиями и чрезвычайно важными функциями. С одной стороны, это именно они вызывают у человека неприятные болевые ощущения. С другой – они запускают очень важные процессы в организме.
Для локализации воспаления, клетки организма заключают его в капсулу
Под воздействием медиаторов воспаления, вокруг места инфицирования начинает образовываться капсула из соединительной ткани, благодаря чему процесс локализуется. Таким образом организм облегчает себе борьбу с абсцессом. Кроме того, в ответ на выделение этих веществ происходит расширение сосудов в очаге воспаления, усиливается приток крови к месту проникновения инфекционного агента, который приносит сюда многочисленную армию лейкоцитов. Именно благодаря расширению сосудов мы можем наблюдать покраснение в области воспаленного участка.
Конечно, многие воспалительные процессы проходят довольно быстро, и организм самостоятельно справляется с их устранением. Гнойный абсцесс тем и отличается от небольшого гнойничка или нарыва, что он имеет большие масштабы и развивается, как правило, в случае запущенных или недолеченных инфекционных процессов. При этом только защитных сил нашего с вами организма может быть недостаточно, чтобы справиться с абсцессом, и для благоприятного исхода ему потребуется медикаментозная помощь, а иногда и хирургическое вмешательство.
Своевременная медицинская помощь при абсцессе крайне важна, особенно если процесс затрагивает жизненно важные органы. Способ терапии выбирается в зависимости от вида абсцесса, его степени тяжести и причины, его вызвавшей. Итак, пришло время поговорить о видах абсцессов и их классификации.
Понятие абсцесса
Абсцесс, или нарыв – гнойно-воспалительное заболевание, характеризующееся биологической деструкцией ткани и образованием в ней гнойной полости. Гнойно-воспалительное заболевание может возникать как самостоятельное или быть осложнением каких-либо патологий.
Нарыв может возникнуть в мышцах, подкожной клетчатки, костях, органах или между ними. В зависимости от локализации выделяют паратонзиллярный, заглоточный, аппендикулярный, абсцесс мягких тканей и пр. Чаще инфекция является экзогенной (возбудитель проникает извне), но бывают случаи эндогенной инфекции. Возбудитель может попасть как из близлежащих, так и отдаленных органов.
Этиология и патогенез
Основным возбудителем гнойной инфекции является стафилококк в виде монокультуры или в ассоциации с другими микробами (кишечная палочка, протей, стрептококк и др).
Чаще всего возбудитель инфекции проникает извне (экзогенная инфекция), хотя имеют место и случаи эндогенной инфекции. Возможен занос инфекции из соседних или отдаленных органов: одонтогенные Абсцессы; пара- и перитонзиллярные АбсцессЫ; поддиафрагмальные Абсцессы — при наличии очагов гнойного воспаления в органах грудной полости; метастатические Абсцессы легких, головного мозга, почек и ряд других. Попадание некоторых химических веществ (напр., керосина) в ткани приводит к развитию так называемых асептических АБСЦЕССОВ, если в зону возникшего некроза не внедряется инфекция. Причиной Абсцесса может быть введение в ткани концентрированных растворов лекарственных веществ — 25% раствора сульфата магния, кордиамина и т. д.
Известны случая развития Абсцесса у детей после введения дифтерийного, скарлатинозного анатоксинов, вакцины полиомиелита и даже антибиотиков. Патогенетическим фактором развития АБСЦЕССОВ различных локализаций, как правило, является гнойное воспаление (см.), которое приводит к расплавлению тканей и иногда к некрозу и отторжению омертвевших тканей — секвестрации. Образовавшиеся тканевые секвестры находятся в полости А. и могут подвергаться в дальнейшем ферментативному расплавлению (см. Секвестр, секвестрация).
Особенностью Абсцесса как отграниченного гнойного процесса является наличие пиогенной мембраны — внутренней стенки гнойника, выстланной грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и продуцирует экссудат. Способность окружающих тканей создавать грануляционную оболочку является проявлением нормальной защитной реакции организма, направленной на изолирование гнойного процесса. Это проявление неспецифической реактивности, которая определяется нормальным состоянием физиологических систем здорового организма. При наличии тяжелых заболеваний (алиментарная дистрофия, авитаминоз, сахарный диабет, злокачественные опухоли и др.) способность организма отграничивать гнойное воспаление путем создания грануляционного вала нарушается и пиогенная мембрана носит прерывистый характер или вовсе не образуется (И. В. Давыдовский, 1969). В этих случаях полного отграничения процесса не происходит, и он принимает разлитой характер.
Состав
- гнойную «сыворотку» (лат. liquor puris) — жидкость с высоким содержанием альбуминов, глобулинов, протеолитических, гликолитических и липолитических ферментов микробного или лейкоцитарного происхождения, холестерина, лецитина, жиров, мыла, примесей ДНК, продуктов гистолиз, иногда (при гнойно катаральном воспалении) — слизи; фибрин, обычно отсутствует, в результате чего гной никогда не сворачивается (фибрин может появляться вследствие смешивания гноя с кровью или при отсутствии в гное протеолитических ферментов).
- тканевый детрит;
- клетки, главным образом, живых или дегенерированных микроорганизмов или нейтрофильных лейкоцитов («гнойные тельца», шарики, клетки). В отдельных случаях в составе гноя преобладают эозинофилы или мононуклеары, могут присутствовать также лимфоциты или эпителиальные клетки (при катаральном воспалении).
В спокойном состоянии (в полостях тела, in vitro) гной делится на два слоя: нижнему — мутную, густую, богатую клининни элементы и детрит, и верхнюю — жидкую и прозрачную. Иногда это отстаивание бывает настолько значительным, что верхняя жидкостная слой ничем не отличается от серозного экссудата или даже транссудата (это может привести к диагностическим ошибкам, например. — При пункции).
Гнойная ангина у детей
У маленьких детей гнойная ангина протекает достаточно тяжело, с резким повышением температуры тела в первые дни заболевания и ярко выраженными признаками интоксикации организма. Для предотвращения дальнейшего развития протекающих в области миндалин воспалительных процессов в данном случае назначаются антибактериальные препараты. Именно антибиотики являются главным врагов вызывающих тонзиллит микроорганизмов – стрептококков.
Препарат назначается строго индивидуально. При этом врач учитывает как возраст, так и вес больного ребенка. Курс лечения тем или иным средством длится не более 10 суток, при отсутствии осложнений. Детям в возрасте до 10 лет при ангине показан: постельный режим, прием Бисептола, Ампиокса, ежечасное полоскание горла антибактериальными растворами. Справиться с воспалением миндалин у самых маленьких обычно помогает обработка их горла препаратом Люголь.
Гнойная ангина у детей может вызывать такие осложнения, как ревматизм, остеомиелит, пневмония, пиелонефрит, отит, сепсис, поэтому лечение данного заболевания нужно начинать немедленно, с момента первых его проявлений.
Симптомы
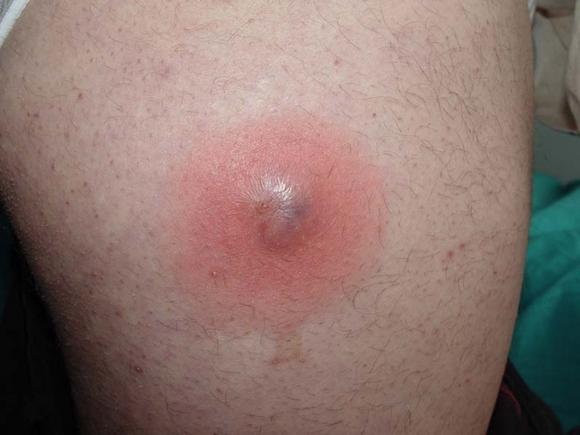
Общими признаками фурункула являются:
- появление кожного образования;
- интоксикация организма.
В зависимости от места локализации гнойного процесса фурункул имеет некоторые отличительные черты в клинике заболевания:
1. На лице. Фурункулы в этой зоне сразу становятся заметны и причиняют пациентам большой дискомфорт. 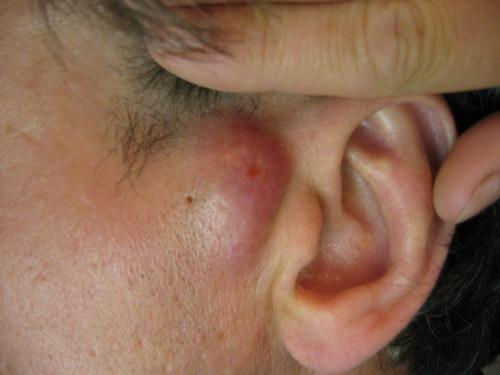
2. На теле. Часто встречается чирей на попе, на бедре или под мышкой. В первом случае болезненные ощущения возникают у пациентов в положении сидя и ношении тесных брюк, а во втором — при движениях рукой и прикосновений к подмышечной впадине. Больных может беспокоить общая слабость, подъемы температуры, тошнота и головокружения.
Чирей на ноге или в паху проявляется болезненностью этих зон, зудящими и дергающими ощущениями, дискомфорт обычно усиливается во время активных движений, ходьбе, приседаниях или наклонах.
Фурункулы на теле опасны возникновением таких осложнений как региональный лимфаденит (воспаление лимфоузлов) или лимфангит (воспаление лимфатических сосудов).
3. На половых органах. Фурункулы на интимных местах у женщин и мужчин возникают на фоне размножения бактериальной флоры в протоках желез, отвечающих за увлажнение детородных органов (бартолиниевых, куперовой). Также инфицирование может произойти в процессе бритья или депиляции волос в промежности.
Фурункулы на половой губе и на члене вызывают сильную болезненность во время мочеиспускания, половой близости, принятия гигиенических процедур и даже ношения нижнего белья. Осложнениями такого процесса могут выступать воспалительные заболевания мочеполовой сферы (циститы, уретриты, кольпиты, вагиниты, простатит).
Классификация
Г. и. классифицируют по этиологии, локализации и клин, течению. По этиологии выделяют моноинфекцию (стафилококковая, стрептококковая, колибациллярная, протейная, гонококковая, пневмококковая и др.) и полиинфекцию (стафилококковая и колибациллярная, стафилококковая и стрептококковая и др.). По локализации различают Г. и. кожи, подкожной клетчатки конечностей и туловища; покровов черепа и его содержимого; шеи; грудной стенки, плевры и легких; средостения; брюшины и органов брюшной полости; таза и его органов; костей и суставов. По клин, течению Г. и. может быть острой общей (сепсис), острой местной (абсцесс, флегмона, фурункул, карбункул), хронической общей (хрониосепсис), хронической местной (абсцесс, эмпиема, остеомиелит и др.).






Добавить комментарий