Лечение и диагностика недостаточности надпочечников: виды проявлений и классификация заболеваний
Содержание:
- Терапия
- Причины надпочечниковой недостаточности
- Осложнения при недостаточности коры надпочечников
- Эффективные методы лечения
- Причины надпочечниковой недостаточности
- Хронический гипокортицизм
- Прогноз и профилактика
- Лечение заболевания
- Возможные осложнения надпочечниковой недостаточности
- Лечение
- Проведение анализов
Терапия
Лечение заключается в введении синтетических гормонов – тех, дефицит которых образовался, в рассчитанной дозе. Почти всегда это – глюкокортикоиды, которые выбирают в зависимости от их минералокортикоидной активности, длительности действия, выраженности побочных эффектов:
| Препарат | Сколько действует (часов) | Сренесуточная дозировка (в миллиграммах на квадратный метр площади тела) | Глюкокорти-коидная активность | Минерало- кортикоидная активность | Подавление синтеза АКТГ |
| Гидрокортизон | 8-12 | 10-12 | 1 | 1 | Умеренно |
| Кортизон | 8-12 | 12-15 | 0,8 | 1 | Умеренно |
| Преднизолон | 18-36 | 2-3 | 4 | 0,5 | Средне |
| Дексаметазон | 36-54 | 0,3-0,4 | 30 | 0,05 | Сильно |
| Флудрокортизон | 18-36 | 0,05-0,2 мг/сут | 15 | 150 | Не подавляет |
2/3 нужной дозировки принимают утром, в 10:00, 1/3 – в дневные часы.
Обычно при легкой степени назначается только Кортизон, если же недостаточность гормонов выражена более существенно, требуется комбинация Преднизолона, Кортизона и Флудрокортизона.
Последний в таблице препарат – Флудрокортизон – это аналог минералокортикоида альдостерона. Его применяют всегда, даже при минимальной минералокортикоидной недостаточности, не рассчитывая на минералокортикоидную активность глюкокортикоидов. Ведь если пить только глюкокортикостероиды, у маленьких детей начнется плохая прибавка в весе, отставание психомоторного развития, обезвоживание, что может привести к накоплению в организме смертельной дозы калия. У подростков и взрослых лечение только глюкокортикоидами может приводить не только к ухудшению самочувствия, но и увеличивает шанс развития сольтеряющих кризов.
Назначение одних только глюкокортикоидов, и о, только в начале заболевания, оправдано только при аутоиммунной недостаточности и адренолейкодистрофии.
О том, что Флудрокортизона назначено достаточное количество, свидетельствует:
снижение натрия в крови; повышение концентрации калия; рост активности ренина в крови.
Если же появляются отеки (особенно на лице), повышается давление, сон становится беспокойным и болит голова, а лабораторно – мало калия и много натрия, это говорит о передозировке Флудрокортизона, из-за чего необходимо снижать его дозу, но не отменять совсем.
Увеличивают дозировку Флудрокортизона при проживании в жарком климате (так как человек будет терять много пота, а с ним и натрия), при беременности – со второго триместра.
Если человек с надпочечниковой недостаточностью заболевает инфекционным заболеванием с повышением температуры, или ему требуется проводить травматичную манипуляцию или операцию, то во избежание развития аддисонического криза ему нужно увеличить дозировку принимаемого глюкокортикоидного препарата в 3-5 раз. Минералокортикоиды при этом не корректируются.
Контроль эффективности лечения осуществляется вначале каждый месяц (с обязательным определением уровней гормонов и электролитов в крови), затем – 1 раз в 2-3 месяца. В случае надпочечниковой недостаточности ситуация такая, что лучше превысить дозировку глюкокортикоидов на 1-2 суток, чем повысить шанс развития острой недостаточности.
Лечение острой надпочечниковой недостаточности
Криз чаще всего развивается при отсутствии увеличения дозировки препарата на фоне инфекционного заболевания, при пропуске приема глюкокортикоида или при их своевольной отмене.
Лечится такое состояние в отделении реанимации. Лечение заключается в:
внутривенном введении большого количества растворов натрия хлорида и глюкозы – для коррекции водно-электролитных нарушений. Глюкозы должно вводиться достаточное количество, и все время инфузии непрерывно проводится мониторинг в крови натрия и калия; замещении возникшего дефицита глюкокортикоидов с помощью внутримышечного и внутривенного введения синтетических препаратов. Начинают с Преднизолона в дозе 2,5-7 мг/кг веса. Его вводят капельно или внутривенно струйно. Как только явления шока купированы, этот препарат можно вводить внутримышечно ; при выраженном снижении артериального давления вводят препараты-вазопрессоры: Добутамин, Дофамин, Мезатон, Адреналин; лечении заболевания, вызвавшего криз. Так, при инфекционной патологии назначаются противовирусные, противогрибковые или антибактериальные средства, при хирургической патологии – после стабилизации состояния выполняется необходимое вмешательство.
После того, как артериальное давление, уровни калия и натрия нормализуются, можно переводить больного на прием таблетированных препаратов глюкокортикоидов и возвращать прежнюю дозу минералокортикоидов. После этого пациента переводят в общую палату.
Причины надпочечниковой недостаточности
Причинами первичной длительной надпочечниковой недостаточности врачи называют такие болезни и факторы:
- ВИЧ-инфекция, сифилис, грибковые инфекции, туберкулез, метастазы различных опухолей;
- аутоиммунное разрушение коры надпочечников, что может повлечь за собой поражение и сбои других желез эндокринной системы;
- ятрогенные факторы — терапия антикоагулянтами, что может спровоцировать кровоизлияние с двух сторон в надпочечники;
- оперативное вмешательство по удалению надпочечников из-за болезни Иценко-Кушинга;
- употребление блокаторов стероидогенеза в надпочечниках (хлодитан, спиронолактон, аминоглутетимид).
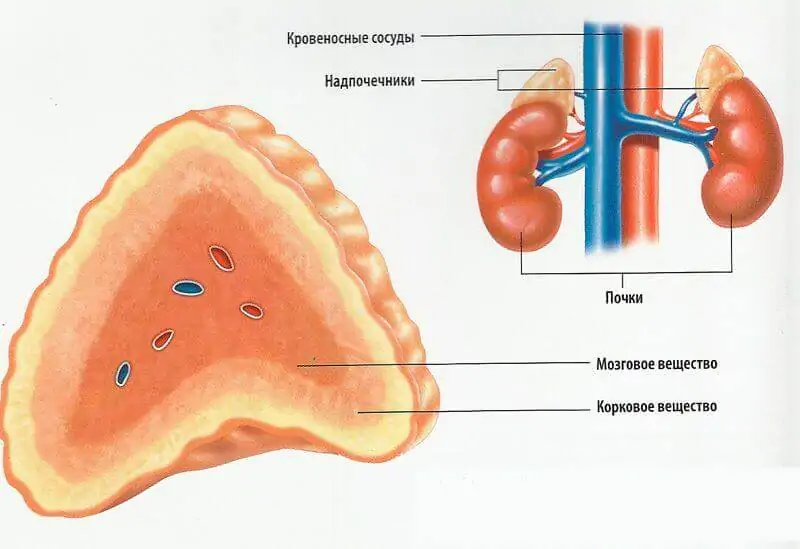
Фундаментальной причиной первичной хронической недостаточности надпочечников в первую очередь является аутоиммунный адреаналин. Исследования такого вида недуга показало, что в крови больных были выявлены антитела к разным составным коры надпочечников. При недостаточности надпочечников эти антитела поражают главные ферменты — стероидогенез и 21-гидроксилаз. Локализуясь в эндоплазматической сети клеток надпочечниковой коры, данный фрагмент провоцирует реакцию преобразования 17- гидроксипрогестерона в 11-дезоксикортизол в пучковой зоне, что снабжает синтез кортизола и реакцию трансформации прогестерона в 11-дезоксикортикостерон в клубочковой зоне, это обеспечивает синтез альдостерона.
У 60-80% пациентов с первичной хронической недостаточностью надпочечников наблюдается выявление антител к 21-гидроксилазе. От длительности течения самой болезни будет зависеть содержание антител в крови.
Врачи часто сочетают первичную хроническую недостаточность с различными другими аутоиммунными эндокринными отклонениями. В медицине это называют аутоиммунный полигландулярный синдром (АПГС). Квалифицируют такие разновидности аутоиммунного полигландулярного синдрома:
- АПГС І типа — это заболевание встречается нечасто, оно характеризуется аутоиммунным типом унаследования и выражается слизисто-кожным кандидозом (это в детском возрасте), но на более поздних этапах проявляется надпочечниковая недостаточность;
- АПГС ІІ типа — болезнь, которая наблюдается преимущественно у взрослых, чаще у женщин.
Основополагающей причиной первичной хронической надпочечниковой недостаточности приблизительно столетие назад был туберкулёз. В наши же дни, когда об этом заболевании знают медики практически все и лечат даже самые тяжелые его формы, есть только 7-8 % случаев, в которых причиной надпочечниковой недостаточности является туберкулез.
Причиной первичной надпочечниковой недостаточности может стать такое родовое (генетическое) заболевание как адренолейкодистрофия. Это заболевание поражает надпочечниковую кору и белое вещество нервной системы. Болезнь проявляется редко, лишь в 1 случае из 20000 рожденных детей. Часто встречается разновидность этого заболевания — это церебральная форма, она тяжело протекает и проявляется только в более старшем возрасте (6-12 лет).
Достаточно редким заболеванием, влекущим за собой хроническую недостаточность надпочечников, можно назвать метастатические поражения надпочечников. Зачастую это метастазы крупноклеточных лифом и бронхогенного рака легкого, что провоцируют недостаточность надпочечников.
Самой редкой причиной проблем с надпочечниками является грибковая инфекция. Среди них выделяют такие: паракокцидомикоз, кокцидомикоз, бластомикоз.
Главными формами надпочечниковой недостаточности являются вторичная и третичная хроническая недостаточность. Типичные нарушения вторичной надпочечниковой недостаточности возникают одинаково в следствие недовыработки АКГТ гипофизом и нарушения формы ножки гипофиза. Вторичная хроническая надпочечниковая недостаточность появляется и при достаточно массивных процессах при турецком седле (это могут быть различные опухоли и кисты в селлярной области), и при оперативной гипо-физэктомии, и при облучении гипоталамо-гипофизарной области.
Осложнения при недостаточности коры надпочечников
Осложнение, еще называют криз надпочечников, может проявиться при нарушении функций коры надпочечников, возможно возникновение проблем функционирования одного из органов, либо всего организма. Возможно переходящего развития в коматозное состояние.
Характеризуется осложнение:
- сильным понижением давления, возможны обмороки;
- сильная слабость, потерянность в пространстве;
- частые рвотные позывы и нестабильный стул;
- обезвоживание организма;
- сердечной недостаточностью;
- судорогой и сильной пигментацией.
Также, острая форма зачастую тесно взаимосвязана с хроническими проявлениями. Обострение может произойти из-за таких факторов:
- перенесенная вирусная инфекция в период болезни;
- прекращение приема лекарств назначенных для лечения;
- перенесенный стресс и другие отрицательные эмоции;
- резкая смена климатической зоны;
- повышенная физическая нагрузка;
- травма или хирургическое вмешательство в брюшную полость.
При болезни у женщин зачастую нарушается менструальный цикл, а у мужчин потенция.
Диагностирование заболевания.
Диагностику в первую очередь начинают с опроса больного или у взрослых родственников об общем состоянии, каковы проявления и симптомы участвуют в процессе ухудшения состояния. Выясняют причины, по которым могла возникнуть данная проблема, учитывают жалобы пациента.
Эффективные методы лечения
Терапия заболевания направлена на устранение первопричины патологии, замещение недостатка гормонов специальными медикаментами.
Выделяют ряд специфических рекомендаций для пациентов с наличием гипокортицизма:
- соблюдайте особую диету, включающую повышенное содержание калорий, белков, поваренной соли (до 10 граммов в сутки), рекомендуется регулярно принимать поливитаминные препараты;
- избегайте стрессовых ситуаций, откажитесь от приёма алкоголя. Совокупность негативных факторов негативно влияет на психическое здоровье пациента, увеличивает риск формирования депрессии;
- течение туберкулёза, других сопутствующих заболеваний требует приёма противотуберкулёзных медикаментов, антибиотиков. Чётко соблюдайте рекомендации доктора, не превышайте дозировку;
- недостаток гормонов возмещается заместительной терапией, дозировку и конкретный выбор медикаментов назначает доктор, учитывая особенности пациента, течение заболевания. Гормонотерапия назначается пожизненно, в некоторых ситуациях (течение воспалительных процессов, хирургические вмешательства) дозировка корректируется.
Причины надпочечниковой недостаточности
Чаще всего (98%) причиной развития первичной надпочечниковой недостаточности является атрофические изменения коркового слоя надпочечников идиопатического характера. Известно, что в этом случае в организме образуются аутоиммунные антитела к ферменту 21-гидроксилазе, которые разрушительно воздействуют на здоровые ткани и клетки надпочечников.
Причинами рассматриваемого заболевания могут стать:
- Туберкулез легких. В этом случае врачи будут диагностировать туберкулезное поражение надпочечников, которое и обуславливает развитие рассматриваемого заболевания.
- Адренолейкодистрофия – редкое генетическое заболевание. В этом случае происходит генетический дефект Х-хромосомы и возникает недостаток фермента, которые должен расщеплять жирные кислоты. Получается, что дистрофию коры надпочечников провоцируют жирные кислоты, которые при таком генетическом дефекте накапливаются в тканях.
- Коагулопатии, двусторонний инфаркт надпочечников, метастазы злокачественных опухолей, которые имеют локализацию в молочной железе или легких, ВИЧ-ассоциированныеинфекции, хирургическое удаление надпочечников – эти состояния являются провоцирующими факторами в отношении первичной формы рассматриваемой патологии.
- Тяжелые нагноительные заболевания, сифилис, грибковые поражения и амилоидоз надпочечников, злокачественные опухоли, пороки сердца, использование некоторых лекарственных препаратов (антикоагулянтов, блокаторов стероидгенеза, кетоконазола, хлодитана, спиронолактона, барбитуратов) – являются предрасполагающими факторами, которые обуславливают развитие атрофии коры надпочечников.
Вторичная надпочечниковая недостаточность может быть спровоцирована патологическими процессами в гипотоламусе или гипофизе (опухоли или нарушение структуры), что приводит к нарушению кортикотропной функции, в результате:
- новообразований гипоталамуса и гипофиза;
- заболеваний сосудистой системы – например, кровоизлияния в гипофиз/гипоталамус, аневризма сонной артерии;
- патологических процессов гранулематозного характера в области гипоталамуса или гипофиза;
- деструктивно-травматических вмешательств: лучевая терапия, проводимая непосредственно в зоне расположения гипоталамуса и гипофиза, различные хирургические вмешательства, операции, лечение глюкокортикоидами длительное время.
Для первичной надпочечниковой недостаточности будет характерным снижение секреции гормонов коры надпочечников (кортизола и альдоатерона), результатом этого становятся нарушения обменных процессов и водно-солевого баланса. Если имеется дефицит альдостерона, то непременно будет отмечаться прогрессирующее обезвоживание, которое обуславливается потерей натрия и задержкой калия (гиперкалиемия) в организме. Параллельно с этим у пациента будут происходить функциональные нарушения в работе пищеварительной системы, сердца и сосудов – провоцирующим фактором в этом случае будет нарушение водно-солевого баланса.
В процессе прогрессирования рассматриваемой патологии резко уменьшается уровень кортизола, что приводит к ухудшению процессов синтеза гликогена и в конечном результате приводит к развитию гипогликемии. В условиях дефицита кортизола гипофиз начинает слишком активно вырабатывать ферменты и меланоцитостимулирующий гормон, что проявляется активной пигментацией кожных покровов и слизистых оболочек. Многочисленные физиологические стрессы (к таковым относятся травмы, инфекции, хронические воспалительные и инфекционные заболевания) вызывают прогрессирование первичной надпочечниковой недостаточности. Вторичная надпочечниковая недостаточность, по сравнению с первичной, протекает относительно легко.
Хронический гипокортицизм
Это состояние имеет несколько основных симптомов. Развиваются они чаще всего после стрессовых ситуаций, в качестве которых могут выступать травма, роды, грипп или другая инфекция, психоэмоциональный стресс, обострение хронического заболевания.
Повышенная пигментация кожи и слизистых
Для первичного гипокортицизма характерно окрашивание кожи в коричневатый цвет, слизистые оболочки при этом также темнеют. По этому признаку гипокортицизм также называют «бронзовой болезнью».
Вначале темнеют те части тела, которые не защищаются одеждой: лицо, ладони рук, шея. Параллельно более коричневыми становятся те места, которые и в норме темнее: мошонка, ареолы сосков, подмышечные ямки, промежность. Появляется пигментация и на участках кожи, соприкасающихся с одеждой (область воротника или пояса), что особенно заметно на фоне обычно окрашенной кожи.
Интенсивность окрашивания зависит от давности заболевания. Она может иметь оттенок легкого загара, окрашивать кожу бронзой, застилать «дымкой», создающей эффект грязной кожи, и даже красить в темный цвет.
Окрашиваются и слизистые, что заметно на языке, прилежащей к зубам поверхности щек, деснам, небе (окрашиваются также влагалище и прямая кишка).
Если речь идет об аутоиммунном первичном гипокортицизме, на фоне темных участков часто появляются депигментированные участки – пятна витилиго.
Вторичная и третичная надпочечниковая недостаточность протекают без окрашивания кожи и слизистых.
Снижение массы тела
В связи с выраженным недостатком питательных веществ снижается вес человека: от умеренной степени (3-5 кг) до состояния, называемого гипотрофией (дефицит 15 или более килограммов).
Поведенческие расстройства
Для хронической первичной недостаточности надпочечников характерны:
раздражительность; апатия; выраженная мышечная слабость – до полной утраты работоспособности; депрессивные расстройства.
Расстройства пищеварения
Для первичного хронического гипокортицизма характерны:
снижение аппетита; тошнота; боль в животе, которая не имеет четкого местоположения, «блуждает»; анорексия; рвота без головной боли или предыдущей тошноты; запор и понос чередуются.
Артериальное давление
Хроническую первичную надпочечниковую недостаточность можно заподозрить уже по тому факту, что повышенное или нормальное ранее давление постепенно снизилось. Теперь человек – при относительно нормальном самочувствии – измеряет у себя цифры на 5-10 мм рт.ст. ниже того, что фиксировалось ранее.
Другие симптомы
Для хронического поражения коры надпочечников характерно пристрастие к соленой пище. А натощак возникают слабость, дрожь мышц, которые проходят после приема пищи – признак снижения глюкозы в крови.
При вторичном гипокортицизме пристрастия к соленому нет, но после еды через несколько часов развиваются приступы слабости и дрожи.
Прогноз и профилактика
При адекватно назначенном и своевременном лечении заболевания прогноз в целом позитивный, предполагается улучшение качества жизни пациентов. Неоднозначность прогнозов возможна при острой форме гипокортицизма. Сложность лечения аддисонического криза сопряжена с повышенными усилиями при купировании. Пациенты должны внимательно относиться к здоровью и исключить повторение криза при хроническом характере недостаточности.
Особой профилактики недуга не существует. Больной должен своевременно употреблять препараты, которые были назначены. При инфекционных болезнях требуется оперативное их лечение. Любая форма надпочечной недостаточности является серьезной патологией, которая может привести к осложнениям. Своевременно поставленный диагноз и правильный курс лечения позволят практически полностью сохранить привычный образ жизни пациента.
Лечение заболевания
При надпочечниковой недостаточности лечение состоит исключительно в проведении заместительной терапии с использованием синтетических гормонов.
Поэтому пациенту следует применять синтетические гормональные вещества на основе кортизона, преднизолона, гидрокортизона.
Какие именно лекарства необходимы для поддержания состояния здоровья, определяет лечащий врач на основе проведенной диагностики.
При этом лечение острой надпочечниковой недостаточности проводится с учетом состояния пациента, его возрастных особенностей и причин недуга. Ведь грамотно определив дозы гормонов, можно добиться оптимального результата.
Эффективность лечения специалист проверяет ежемесячно, как только общее состояние пациента нормализуется, можно контролировать процесс реже – раз в 2-3 месяца. Если речь идет о хронической патологии, принимать лекарства придется на протяжении всей жизни.
Если болезнь носит острый характер, требуется госпитализировать больного и назначить ему комплекс препаратов в целях предупреждения обезвоживания и гипогликемии.
На протяжении первых суток пациенту дается гидрокортизон внутривенным и внутримышечным способом, а на следующий день лекарство применяется строго внутримышечно. Когда состояние становится нормальным, врачи переводят пациента на таблетки.
Таким образом, если диагностирован гипокортицизм, выход один – гормональная терапия. При вторичной надпочечниковой недостаточности принцип лечения остается тем же. Все способы являются проверенными, но должны обязательно контролироваться специалистом.
Возможные осложнения надпочечниковой недостаточности
Наиболее грозным осложнением хронической надпочечниковой недостаточности при непроводимом или неправильном лечении является надпочечниковый (аддисонический) криз – резкая декомпенсация хронической надпочечниковой недостаточности с развитием коматозного состояния. Такое опасное для жизни больного состояние характеризуется острой и интенсивной слабостью (вплоть до состояния прострации), резким снижением артериального давления (может быть потеря сознания, коллапс), неукротимой рвотой и жидким стулом, во время которых активно прогрессирует обезвоживание организма, запахом ацетона изо рта, клоническими судорогами, еще большей пигментацией кожных покровов. Нередко при аддисоническом кризе появляются все симптомы сердечной недостаточности.
Острая надпочечниковая недостаточность (аддисонический криз) по преобладанию симптомов может протекать в трех клинических формах:
- Сердечно-сосудистая – преобладают признаки нарушенного кровообращения: бледность кожных покровов, акроцианоз, похолодание конечностей, тахикардия, артериальная гипотензия, нитевидный пульс, коллапс, анурия.
- Желудочно-кишечной – клиническая картина идентична признакам пищевого отравления или симптомам острого живота (возникают острые боли в животе спастического характера, постоянная тошнота, заканчивающаяся неукротимой рвотой, жидкий стул с примесями крови, метеоризм).
- Нервно-психической — головные боли, симптомы, характерные для менингита, судорожный синдром, бред, заторможенность, ступор.
Аддисонический криз очень тяжело поддается купированию, нередко даже экстренная медицинская помощь не дает положительных результатов, что приводит к гибели пациента.
Лечение
Лечение острой НН проводится в реанимационном отделении. В индивидуальном порядке назначаются: дезинтоксикационная терапия, коррекция электролитного дисбаланса и гипогликемии (снижения уровня сахара в крови), гормональные препараты (гидрокортизон или преднизолон). Выраженным минералокортикоидным действием обладает Дезоксикортикостерона ацетат.
При необходимости проводится противошоковая терапия. Лечение проводится под постоянным лабораторным контролем.
В случае преходящей острой НН, возникшей при инфекции вследствие кровоизлияния в надпочечники, глюкокортикоиды, в зависимости от состояния ребенка, применяют коротким курсом.
Лечение хронической НН
Гормональные препараты с заместительной целью применяются всю жизнь.
При первичной хронической НН применяются и глюкокортикоиды, и минералокортикоиды. Из глюкокортикоидов для заместительной терапии чаще всего применяется Гидрокортизон, так как у него наименее выражен побочный ростоподавляющий эффект.
После прекращения роста ребенка могут назначаться другие гормоны с более длительным действием (Дексаметазон, Преднизолон) – дозы подбираются в зависимости от клинических проявлений и лабораторных данных. Дозы глюкокортикоидов корригируют при возникновении инфекции, при стрессах, травмах, операциях.
В качестве заместительной терапии минералокортикоидами используется Флудрокортизон. В коррекции дозы препарата нет необходимости, так как выработка альдостерона в процессе жизни меняется очень мало.
Для новорожденных и грудных детей применение минералокортикоидов для возмещения дефицита альдостерона является залогом их умственного и физического развития. Грудничкам при первичной НН требуется добавлять в пищу поваренную соль (0,5-1 ч.л. в сутки).
При аутоиммунной природе НН вначале можно ограничиться применением только глюкокортикоидов, но с усугублением процесса поражения надпочечников приходится их сочетать с назначением Флудрокортизона. Доза подбирается индивидуально.
На фоне заместительной терапии не исключается развитие острого адреналового криза:
- при возникновении какого-либо заболевания (особенно у маленьких детей);
- при нерегулярном приеме замещающих препаратов;
- при стрессовой ситуации (чаще у старших детей).
Для обеспечения своевременного и правильного оказания помощи на случай криза рекомендуется надевать ребенку специальный браслет, на котором указаны заболевание, название и доза препаратов, которые ребенок получает, номера телефонов врача и родителей.
Критериями эффективной поддерживающей терапии глюкокортикоидами являются: хорошее самочувствие, нормальный вес ребенка и нормальное кровяное давление, отсутствие симптомов передозировки гормональных препаратов.
Если ребенок не прибавляет вес и давление не нормализуется, то следует комбинировать препараты с минералокортикоидами – обычно это необходимо при тяжелой форме хронической НН.
Адекватность дозы Флудрокортизона подтверждается нормальным электролитным составом крови. А при его передозировке появляются отеки, нарушается сердечный ритм.
При своевременной диагностике и правильном лечении в течение всей жизни не только исчезает угроза для жизни ребенка, но и создаются условия для его нормального развития.
Проведение анализов
Анализы на стероидные и адреналовые гормоны назначаются с целью определения функционального состояния части эндокринной системы, включающей надпочечники-гипофиз-гипоталамус при наличии симптомов гипо- или гиперфункции коры надпочечников. Показанием для сдачи анализов на стероидные гормоны служат следующие патологии:
- Первичные признаки недостаточной функциональности коры надпочечников (гипотония, быстрая утомляемость, тошнота, сопровождающаяся рвотой, нарушение аппетита, потеря мышечной массы, помутнение сознания).
- Проявление в женском организме ярко выраженных симптомов андрогении (рост волос над верхней губой, и на подбородке, белая линия живота, изменение голоса, увеличение клитора)
- Поликистозы яичников, являющиеся следствием возрастания андрогенов в женском организме;
- Затрудненное определение пола младенца, наружные половые органы которого, имеют как женские, так и мужские первичные признаки.
- Болезнь Кушинга.
- Злокачественные новообразования коры надпочечников.
Отдельный анализ крови на половой стероидный гормон дегидроэпиандростерон назначают при следующих проблемах:
- в ходе беременности, когда наблюдаются осложнения с вынашиванием плода;
- повышенное содержание гормонов, принадлежащих к гипофизарно-надпочечниковой системе беременной женщины;
- недостаточное продуцирование кортикостероидов;
- отставание в половом развитии подростка.
Для комплексного анализа содержания стероидных гормонов в крови берется венозная кровь. Комплексное исследование крови проводится методом высокоэффективной жидкостной хроматографии-масс-спектрометрии (ВЭЖХ-МС).
Оно определяет содержание в крови стероидных кортикоидов и андрогенов. Пациент должен заранее, за 10 дней подготовиться к сдаче этого анализа.
- ему предстоит использовать в питании то количество соли, какое употребляет обычно;
- желательно снизить потребление углеводных продуктов питания;
- нежелательно в этот период принимать мочегонные и гормонсодержащие препараты, а также лекарства, изменяющие артериальное давление;
- следует избегать физических нагрузок и психоэмоциональных стрессов, конфликтов;
- нельзя принимать пищу в течение 12 часов до сдачи анализа;
- в течение 3-х часов перед забором крови на анализ нельзя курить;
- анализ не проводится при наличии вирусных или инфекционных заболеваний.
Учитывая тот факт, что стероидные гормоны могут находиться в связанном состоянии с другими активными соединениями, анализ покажет общее содержание гормонов в сыворотке крови, но не даст сведений об их биоактивности в организме.
Но предрасположенность к нервозности, агрессии, или инфантильность, и апатия определяется концентрацией эпинефрина. Соотношение половых гормонов влияет на темперамент, отношение к противоположному полу, внешность человека.








Добавить комментарий