Обзор митральной недостаточности, 1, 2 и остальные степени недуга
Содержание:
- ЛЖ выходит из строя (недостаточность аортального клапана)
- Диагностика
- Симптомы митральной недостаточности
- Недостаточность митрального клапана степени
- Диагностика
- Недостаточность митрального клапана 1, 2, 3, 4 степени: что это такое, лечение и прогноз
- Недостаточность митрального клапана 1 степени
- Прогноз и возможные осложнения
- Диагностика
- Что происходит при митральной недостаточности?
- Как лечить пролапс митрального клапана?
- 8 Лечебные действия
- Осложнения и прогноз
ЛЖ выходит из строя (недостаточность аортального клапана)
Причиной неправильного движения крови в аорту после систолы левого желудочка может стать стеноз устья аорты или недостаточность аортального клапана в момент расслабления сердца (диастолы), который не может нормально закрыться, чтобы не позволить крови вернуться назад в ЛЖ (аортальная регургитация). В 50% случаев эти два порока (стеноз и недостаточность) сочетаются между собой и с пороком митрального клапана, являясь, как правило, следствием ревматизма. Следует отметить, что такое «счастье» в большей мере сваливается на сердце, принадлежащее лицам мужского пола.
Из-за несостоятельности створок клапана аорты из такого крупного сосуда, во время расслабления сердца перетекает внушительный объем крови, что, естественно, приводит к перегрузке, гипертрофии и растяжению ЛЖ, а заодно к снижению кровообращения в периферических сосудах. Правда, многие годы эта проблема остается незамеченной, потому что обладающий значительными компенсаторными возможностями ЛЖ, увеличивая систолический выброс, справляется со своей основной функцией и поддерживает изгнание крови в аорту на должном уровне. Но при этом страдает сам. В конечном итоге сила этого «труженика» иссякает, он начинает сдаваться, что хорошо видно, когда проявления левожелудочковой недостаточности выходят наружу. Все это не может не отражаться на состоянии правого желудочка, который тоже начинает выходить из строя. Однако и этого для болезни оказывается мало, от ее воздействия страдает коронарное кровообращение, постепенно растягивается устье аорты.
Чья вина?
Как уже отмечалось, в развитии патологического изменения клапана аорты чаще всего обвиняют ревматическую лихорадку. Кроме этого, нелишне вспомнить и других виновников аортальной недостаточности:
- Эндокардит инфекционного происхождения, которому принадлежит партия «первой скрипки» в формировании болезни в чистом виде;
- Аортит различной природы и, в первую очередь, сифилитический;
- Артрит ревматоидный;
- Анкилозирующий спондилоартрит;
- Травма или врожденный порок в очень-очень редких случаях.
Относительная недостаточность аортального клапана иной раз идет параллельно аневризме аорты, синдрому Марфана, гипертонической болезни.
Узнать и лечить?
Вряд ли пациент сможет распознать у себя недостаточность клапана аорты 1 степени. Существование патологии, годами не заявляющее о себе, позволяет пациенту продолжать нести при необходимости значительные физические нагрузки, а также заниматься такими видами спорта, которые требуют выносливости, поэтому человеку даже вспомнить трудно, когда и с чего началась болезнь, однако можно заметить, как она начинает развиваться:
- Самым ранним вестником неблагополучия можно считать появление ощущения пульсации всего тела (сокращения сердца доходят до головы, рук, ног, позвоночного столба). Человек удивлен и обескуражен, он, глядя на часы, без лишних движений может сосчитать количество ударов в минуту.
- Стали приходить внезапные, ничем не объяснимые головокружения, а приступы тахикардии стали посещать даже в спокойном состоянии;
- Через некоторое время данные явления не только не исчезли, но набрали новые обороты, и вот уже трудно стало преодолевать лестничный марш, а ночной периодически прерывают мучительные приступы сердечной астмы.
- Стенокардия, ранее неведомая человеку, стала беспокоить все чаще и чаще, не глядя на молодой возраст, причем нитроглицерин ожидаемого эффекта не дает.
- Появилась артериальная гипертензия, однако поднимается только верхнее давление, нижнее, наоборот, снижается, иногда его трудно уловить, правда, на поздних этапах болезни диастолическое давление имеет тенденцию к увеличению.
Лечение аортальной недостаточности требует специализированных стационарных условий, однако даже госпитализация не всегда дает результаты, которые хотелось бы видеть
Традиционная терапия сердечной недостаточности мочегонными, бета-блокаторами, ингибиторами АПФ и антагонистами кальция помогает мало, сердечные гликозиды в этой ситуации требуют особой осторожности, ведь снижение ЧСС может еще больше нарушить периферическое кровообращение
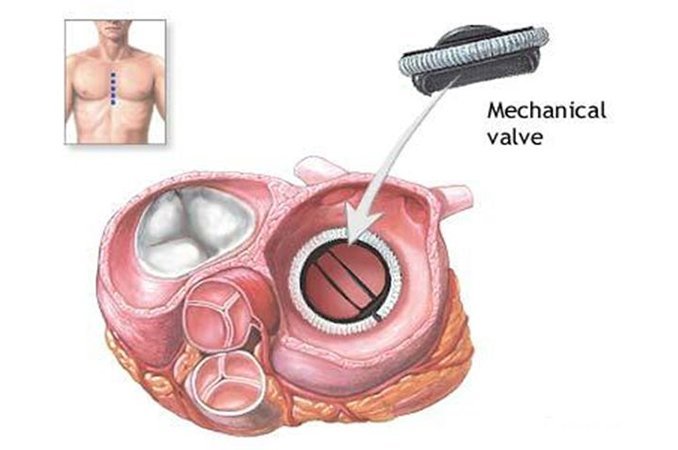
Замена износившегося артериального клапана на искусственный (механический или биологический имплантант СК) больше приветствуется в случаях «чистого» порока, когда изменения коснулись только аортального клапана, а признаки декомпенсации только появились. Непростая задача для кардиохирургов…
Диагностика
Ведением больных с митральной недостаточностью и подозрениями на таковую занимаются кардиологи. Планирование радикального лечения ложится на плечи профильных хирургов.
Примерная схема обследования:
- Устный опрос. На ранних стадиях жалоб не будет вообще, позднее же симптомокомплекс налицо.
- Сбор анамнеза. Семейной истории, генетических факторов, уточнение вредных привычек и образа жизни.
- Выслушивание сердечного звука (аускультация), оценка частоты сокращений. Позволяет обнаружить аритмию на ранней стадии. Многие отклонения, однако, не определяются рутинными методами.
- Суточное мониторирование по Холтеру. АД выявляется на протяжении 24 часов с небольшими интервалами. Лучше проводить подобное мероприятия в условиях дома. Так результат будет точнее.
- Электрокардиография. Исследование ритма с помощью специального аппарата. Замечает малейшие отклонения в работе органа.
- Эхокардиография. Ультразвуковая методика. Направлена на выявление изменений со стороны миокарда. Классические находки — гипертрофия левого желудочка, расширение камер предсердий.
- Ангиография.
- По мере необходимости — МРТ или КТ.
Мероприятия проводятся постепенно. Если же наблюдается острое состояние, требуется следование минимальному перечню.
Симптомы митральной недостаточности могут быть неспецифичными, потому при подозрительных жалобах нужно госпитализировать пациента хотя бы на несколько дней для срочной оценки характера состояния.
Симптомы митральной недостаточности
На начальной стадии болезни клинических признаков нет. Выявить проблему получается только во время инструментального обследования сердца. Прогноз зависит от величины отверстия, через которое кровь возвращается в левое предсердие. У тех, кому не везет, возникает застой в легочных сосудах, и появляются признаки ишемии миокарда и других органов. Такой больной обычно предъявляет следующие жалобы:
- нехватка воздуха при нагрузке, а потом и в покое;
- сердечная астма;
- утомляемость при выполнении обычных действий;
- кашель, который усиливается в положении лежа;
- появление мокроты с кровью;
- пастозность или отек голеней;
- боли с левой стороны в грудной клетке;
- учащение пульса, мерцательная аритмия;
- осиплость голоса (в результате сдавления гортанного нерва расширенным легочным стволом или левым предсердием);
- тяжесть в правом подреберье из-за увеличения печени.
При осмотре такого пациента можно отметить наличие таких признаков митральной недостаточности:
- акроцианоз (посинение конечностей и кончика носа, ушей) на фоне общей бледности;
- выбухание вен на шее;
- дрожание грудной клетки при пальпации, определение сердечного толчка и пульсация в эпигастрии;
- при перкуссии отмечается увеличение границ сердечной тупости;
- при аускультации – ослабление первого, усиление и расщепление второго тона, шум во время систолы.
Главный признак митральной недостаточности – голосистолический (пансистолический) шум, который слышен лучше всего на верхушке сердца через стетоскоп с диафрагмой, когда больной лежит на левом боку. При легкой МН систолический шум может быть более коротким или возникать в позднюю систолу. Шум начинается с S1, если МН вызвана несостоятельностью створок в течение всей систолы, но часто начинается после (S1) тона (например, когда расширение ЛЖ в систолу меняет расположение аппарат клапана, а также если ишемия или фиброз миокарда меняют гемодинамику).
Если шум начинается после первого тона S1 всегда продолжается до второго тона (S2). Шум проводится в левую подмышечную область; интенсивность может оставаться такой же или меняться. Если интенсивность изменяется, шум имеет тенденцию к нарастанию в объеме до S2-тона. Шум уменьшается в положении стоя и при пробе Вальсальвы. Шум МН усиливается при рукопожатии или приседании, потому что нарастает периферическое сосудистое сопротивление изгнанию из желудочка, увеличивая регургитацию в ЛП. Короткий мезодиастолический шум, возникающий из-за интенсивного потока через митральное отверстие в диастолу, можно услышать сразу после S3.
У пациентов с пролапсом задней створки шум может быть грубым и иррадиирует к верхней части грудины, напоминая шум при аортальном стенозе.
Шумы при МН можно спутать с шумом трикуспидальной регургитации, их можно различить благодаря тому, что шум трикуспидальной регургитации усиливается во время вдоха.
Недостаточность митрального клапана степени
Разделение недостаточности митрального клапана используется для определения степени нарушения центральной кардиогемодинамики, а также определения целесообразности применения оперативного вмешательства.
Первая (1) степень недостаточности митрального клапана характеризуется как компенсаторная стадия, то есть регургитация кровяного потока настолько минимальна, что не сопровождается кардиогемодинамическими нарушениями. Единственным клиническим симптомом, имеющимся у пациента в компенсаторной стадии заболевания, может быть появление систолического шума в проекции верхушки сердца. В данной ситуации больному показано проведение эхокардиографического исследования с целью определения наличия регургитации. Митральная недостаточность в этой стадии не нуждается в применении хирургических методов лечения.
Вторая (2) степень недостаточности митрального клапана, или стадия субкомпенсации, сопровождается увеличением объема обратного тока крови в период систолического сокращения желудочка, возникают признаки компенсаторной гипертрофии стенки левого желудочка с целью компенсации нарушений гемодинамики. В этой стадии порока большая часть пациентов отмечает нарастание одышки при избыточной физической активности, а аускультативно выслушивается умеренно-выраженный систолический шум в проекции верхушки сердца. Рентгеноскопия позволяет определить расширение границ левых отделов сердца, а также чрезмерную их пульсацию. Данная стадия имеет отражения на ЭКГ-регистрации в виде формирования левограммы и появления признаков перегрузки левых отделов сердца. Эхокардиографическим признаком является наличие умеренной регургитации в проекции створок митрального клапана. Стадия субкомпенсации не является обоснованием для применения хирургических методик коррекции.
Третья (3) степень недостаточности митрального клапана характеризуется появлением выраженной левожелудочковой декомпенсации, обусловленной значительной регургитацией крови в полость левого желудочка. Клиническими симптомами, свидетельствующими о развитии декомпенсированной сердечной недостаточности, является прогрессирующая одышка при минимальной физической активности, а визуализация пульсации передней грудной стенки в проекции верхушки сердца. Выслушивание грубого систолического шума в проекции верхушки сердца не составляет труда, а инструментальные дополнительные методики обследования пациента позволяют определить наличие гипертрофии миокарда левого желудочка и выраженного обратного тока крови через неприкрытые створки митрального клапана. Единственным эффективным методом лечения митральной недостаточности в этой стадии является хирургический.
Четвертая (4) степень недостаточности митрального клапана сопровождается присоединением признаков правожелудочковой недостаточности и имеет название «дистрофическая». Отличительными визуальными симптомами считаются выраженная пульсация шейных вен и смещение верхушечного толчка, а также его усиление. Недостаточность митрального клапана у этой категории пациентов сопровождается не только гемодинамическими нарушениями, но и сбоем ритма сердечной деятельности. Рентгенография позволяет визуализировать выраженное расширение тени средостения за счет увеличения всех отделов сердца, а также появления признаков застоя в системе малого круга кровообращения. В этой стадии заболевания появляются экстракардиальные симптомы функциональных изменений почек и печени. Хирургические методы коррекции широко применяются и в большинстве случаев имеют благоприятный исход.
Пятая (5) степень недостаточности митрального клапана является терминальной и характеризуется проявлением у пациента всего клинического симптомокомплекса, характерного для третьей стадии сердечно-сосудистой недостаточности. Тяжесть состояния пациента не позволяет произвести оперативное вмешательство, и прогноз недостаточности митрального клапана в этой стадии крайне неблагоприятный. В терминальной стадии порока часто наблюдаются осложнения, каждое из которых может стать причиной летального исхода заболевания: пароксизмальная форма фибрилляции предсердий, инфекционный эндокардит, а также системная тромбоэмболия сосудов различного калибра.
Диагностика
- Осмотр;
- Анализ мочи и крови (общий, биохимический, иммунологический);
- ЭКГ;
- ДопплерЭхоКГ;
- УЗИ сердца.
Могут использоваться и другие методы для постановки диагноза, однако эти являются основными, и чаще всего их бывает достаточно.
Осмотр и беседа с больным позволяют выделить симптомы и предположить наличие патологии. Нужно выяснить, чем болел человек, какова его наследственность. Анализы позволяют определить наличие воспалительного процесса, уровень холестерина, сахара, белка в крови и другие важные показатели. При выявлении антител можно предположить наличие воспаления или инфекции в сердечной мышце.
Для постановки диагноза: обязательно делают ЭКГ, которое показывает ритмичность работы сердца, помогает обнаружить наличие аритмии и других сбоев, оценить, есть ли перегрузка сердца и увеличены ли его отделы. Основной метод – УЗИ или эхокардиография.
Зачем делают УЗИ сердца
- Оценить состояние створок клапана;
- Увидеть, как смыкаются створки;
- Понять размеры желудочков и предсердий;
- Измерить толщину сердечных стенок;
- Обнаружить утолщение внутренней оболочки сердца.
ДопплерЭхоКГ – это исследование, которое показывает, как движется кровь. Этот метод диагностики дает возможность выявить обратный ток крови, который характерен при таком пороке.
Недостаточность митрального клапана 1, 2, 3, 4 степени: что это такое, лечение и прогноз
Митральная недостаточность — разновидность пороков сердца клапанного типа. Патогенез обусловливается неполным закрытием митрального отверстия, чему предшествуют нарушения строения створок, тканей, находящихся под клапанами.
Патология характеризуется регургитацией крови в левое предсердие из левого желудочка. Рассмотрим детально, что это такое, характер развития и клиническую картину течения недостаточности митрального клапана при 1, 2 и 3 степенях заболевания, методы его лечения и прогноз возвращения к нормальной жизни.
Что это такое
Порок митрального клапана с обратным током крови (регургитацией) из левого желудочка в предсердие в результате неполного смыкания створок носит название митральной недостаточности. В самостоятельном виде приобретенное заболевание встречается нечасто и долгое время носит доброкачественный характер.
Но в составе комбинированных и сочетанных дефектов оно выявляется в половине всех случаев кардиальных пороков и быстро приводит к серьезным осложнениям. В норме левый желудочек в систолу выбрасывает содержимое в аорту, которая разветвляется, образуя большой круг кровообращения.
Таким способом осуществляется перенос питательных веществ и кислорода в органы, в том числе и миокард. Под давлением двустворчатый клапан закрывается и не допускает обратного движения. При наличии отверстия во время сокращения возникает регургитация, и часть крови возвращается обратно, растягивая левое предсердие.
По мере прогрессирования состояния происходит устойчивое увеличение объема полостей сердца, повышение давления, застой в сосудах легких.
Механизм формирования порока можно рассмотреть на рисунке:
Виды, формы, стадии
При НМК оценивается общий ударный объем крови левого желудочка. В зависимости от его количества заболевание разделяется на 4 степени тяжести (в процентах указывается часть крови, которая перераспределяется неправильно):
- I (наиболее мягкая) — до 20 %.
- II (умеренная) — 20-40 %.
- III (средняя форма) — 40-60 %.
- IV (самая тяжелая) — свыше 60 %.
По формам течения заболевание можно разделить на острое и хроническое:
При определении особенностей передвижения митральных створок выделяют 3 типа классификации патологии:
- 1 — стандартный уровень подвижности створок (при этом болезненные проявления заключаются в дилатации фиброзного кольца, прободении створок).
- 2 — деструкция створок (наибольший урон принимают хорды, так как происходит их вытягивание или разрыв, также проявляется нарушение целостности сосочковых мышц.
- 3 — снижение подвижности створок (вынужденное соединение комиссур, сокращение протяженности хорд, а также их сращивание).
Причины возникновения
Формирование порока может происходить во внутриутробном периоде, и в этом случае он считается врожденным. Причинами такой патологии могут быть:
- алкоголизм, прием наркотиков и курение матери во время беременности;
- ионизирующее облучение;
- отравление и прием некоторых препаратов (антибиотики, нестероидные противовоспалительные);
- системные и инфекционные заболевания.
Этиологическими факторами приобретенного отклонения обычно выступают:
- стрептококковые и стафилококковые инфекции с развитием септического эндокардита;
- аутоиммунные заболевания (волчанка, рассеянный склероз);
- поражение миокарда в результате инфаркта;
- пролапс митрального клапана;
- синдром Марфана;
- травмы грудной клетки с разрывом створок или волокон, которые их удерживают.
Относительная недостаточность митрального клапана наблюдается при выраженном увеличении левого желудочка. Причиной этого состояния могут быть дилатационная кардиомиопатия, аортальный порок, миокардит и гипертоническая болезнь.
Врожденные и приобретенные пороки сердца
Как ни парадоксально, возможно возникновение проблемы в рамках других кардиальных изменений и генетических отклонений (об этом ниже).
Так, на фоне аортальной недостаточности возможно ослабление мышц и сухожильных нитей митрального клапана.
Все патологические процессы подобного рода проявляются довольно поздно. Некоторые и вовсе не дают знать о себе вплоть до летального результата. Порой диагноз ставится уже в процессе аутопсии.
Пролапс клапана
Клинический вариант органического изменения кардиальной структуры. Характеризуется западением створок образования внутрь предсердий.
Чаще это врожденная аномалия. Примерно в 30% клинических ситуаций — приобретенная, на фоне травм или оперативных вмешательств. Лечение, как и в случае с пороками хирургическое, перспективы восстановления хорошие. Подробнее в этой статье.
Недостаточность митрального клапана 1 степени
ПМК может сопровождаться некоторыми осложнениями. Основным возможным развитием недуга может стать недостаточность МК. Характеризуется она неполным смыканием створок при сокращении сердца, это приводит к митральной регургитации. При явных изменениях функции митрального клапана может развиваться сердечная недостаточность.
При беременности
Во время вынашивания ребенка при пролапсе митрального клапана без осложнений в виде регургитации не наблюдается развитие патологий у плода. При наличии ПМК перед планированием беременности обязательно следует оповестить лечащего врача о наличии заболевания, чтобы получить консультацию специалиста (кардиолога). В случае наличия регургитации врач должен наблюдать девушку весь срок беременности, чтобы вовремя заметить возможные нарушения работы сердца.
Наблюдение врача связано с еще одним возможным осложнением ПМК 1 степени – гестозом. При его развитии происходит недостаточное снабжение кислородом плода, что вызывает задержку роста, увеличивает вероятность начала преждевременных родов у женщины. Специалисты рекомендует при таком варианте развития течения болезни проводить кесарево сечение. Это приведет к минимальному риску при родах.
У детей
Такой порок сердца чаще проявляется у ребенка, реже – у взрослых. Больше всего подвержены заболеванию девочки. Это врожденная патология, которая спровоцирована несовершенным строением соединительной ткани. Из-за этого возникает изменение основы хорды, створок митрального клапана, которые обеспечивают жесткость конструкции. У детей признаки ПМК 1 степени проявляются по-разному. Кто-то совершенно не ощущает симптомов, у других они ярко выражены.
Почти 30% подростков, если найден ПМК, говорят о наличии боли в груди. Однако на деле провоцировать ее могут разные причины, к более распространенным относятся:
физическое перенапряжение;
- эмоциональный стресс;
- чрезмерно натянутые хорды;
- кислородное голодание.
Такое же количество детей жалуются на учащенное сердцебиение. Во многих случаях подростки, которые сидят за монитором компьютера, избегающие занятий спортом, ощущают быструю утомляемость. Часто у таких детей появляется одышка во время физической работы или на занятиях физкультурой. Дети с ПМК первой степени имеют симптомы нейропсихологического характера. У них часто меняется настроение, наблюдаются нервные срывы, агрессивность. При сильных эмоциональных переживания возможны кратковременные обмороки.
Прогноз и возможные осложнения
Возможные последствия:
- Инфаркт миокарда.
- Остановка сердца.
- Полиорганная недостаточность.
- Инсульт.
- Кардиогенный шок.
- Отек легких.
Это потенциально летальные явления. Прогноз на фоне лечения благоприятен только на ранних стадиях. Выживаемость 85%. При длительном течении патологического процесса смертность достигает 60% в пятилетний период. При подключении осложнений — 90%. Ишемическая форма митральной недостаточности дает худший прогноз.
Дегенеративные изменения митрального клапана, такие как недостаточность — распространенный порок сердца. Частота определяется в 15% от всех врожденных и приобретенных состояний.
Лечение консервативное на начальной стадии или хирургическое на развитых этапах, под контролем кардиолога. Вероятность полного избавления от патологии мала на поздних стадиях. Процесс трудно обнаружить в начальный момент, но это лучшее время для терапии
Диагностика
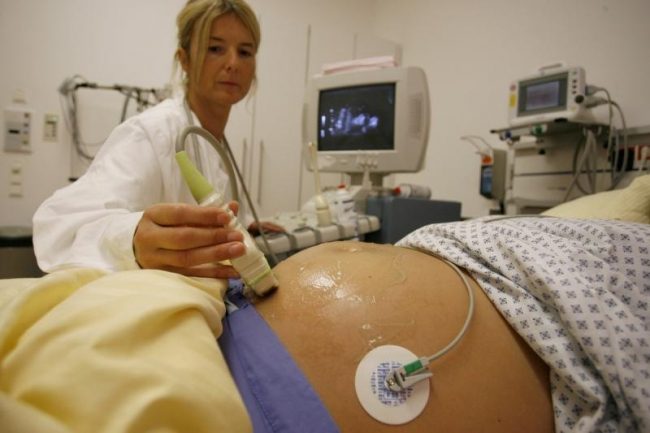
Существует много диагностических тестов, которые позволяют определить наличие МР. Эти тесты предполагают диагностику патологии и могут указывать врачу, какое дальнейшее тестирование наиболее оправдано. В частности, используется исследования изображений, такие как эхокардиография или магнитно-резонансная ангиография сердца, а для оценки состояния проводимости сердца — электрокардиография.
Но несмотря на популярность всех этих методик, ультразвуковое обследование сердца считается наиболее информативным. Обусловлено это возможностью оценки полостей органа и состояния трехстворчатого клапана.
Диагноз подозревают на основании клинических данных, а подтверждают при помощи эхокардиографии. Допплер-эхокардиографию используют для обнаружения потока регургитации и оценки степени легочной гипертензии. Двух- или трехмерная эхокардиография применяется для уточнения причины и тяжести МН ( Степени митральной недостаточности), обнаружения и оценки степени кальциноза митрального кольца, размера и функции ЛЖ и ЛП и выявления легочной гипертензии.
В случае, когда острая, тяжелая МН не может быть выявлена цветной допплер-эхокардиографией, это заболевание следует подозревать, если острая сердечная недостаточность сопровождается гипердинамической систолической функцией ЛЖ.
При подозрении на эндокардит или тромбы на клапане чреспищеводная эхокардиография (ЧПЭ) может обеспечить более детальную визуализацию митрального клапана и ЛП. Также ЧПЭ назначают в тех случаях, когда планируется пластика митрального клапана, а не его замена, поскольку это исследование позволяет лучше оценить механизм развития МН.
Первоначально обычно выполняется ЭКГ и рентгенография грудной клетки. При ЭКГ можно выявить увеличение ЛП и гипертрофию ЛЖ с ишемией или без нее. При острой МН ритм обычно синусовый, поскольку времени для растяжения и ремоделирования предсердий не было.
Рентгенография грудной клетки при острой МН может показать наличие отека легких; при отсутствии фонового хронического заболевания аномалий сердечной тени не обнаруживается. При хронической МН на рентгенограмме можно увидеть расширение ЛП и ЛЖ. Кроме того, рентгенологическая картина может указать на признаки легочного застоя и отек легких при сердечной недостаточности.
Перед хирургическим вмешательством выполняют катетеризацию сердца, главным образом, чтобы выявить ишемическую болезнь сердца (ИБС). Выраженную систолическую c-v волну выявляют при определении давления окклюзии легочной артерии (давление заклинивания в легочных капиллярах), во время систолы желудочков. Вентрикулографию можно использовать для количественной оценки МН. МРТ сердца позволяет точно измерить фракцию регургитации и определить причину дилатации при МН.
Часто проводят периодический нагрузочный тест (стресс ЭКГ) для выявления любого уменьшения переносимости физических нагрузок, которое требует срочного рассмотрения необходимости хирургического вмешательства. Периодически проводят эхокардиографию для выявления прогрессирования МН.
Кроме того используют:
- Суточное мониторирование. Необходимо для исследования отклонений со стороны сердечнососудистой системы в целом. Показано в амбулаторных условиях, в больнице нет возможности создать естественную среду.
- Измерение артериального давления. Причина приобретенного порока в некоторых случаях — гипертензия.
- МРТ. Для большей детализации кардиальных структур.
Лабораторные методики не используются за неэффективностью. Потребуется консультация эндокринолога. Это редкое явление, обращение проводится на фоне подозрений на сахарный диабет.
Методы диагностики выявляют нарушение строения клапанного аппарата и регургитацию не только у взрослого человека, но и у еще не родившегося ребенка в период его внутриутробного развития.
Ультразвуковые исследования во время различных сроков беременности позволяют безошибочно диагностировать патологию строения сердечно-сосудистой системы и диагностировать регургитацию.
Что происходит при митральной недостаточности?
Патология двух митральных створок может являться в виде двух состояний – по типу сужения кольца (стеноза) и по типу недостаточности створок клапана. В первом варианте происходит сужение отверстия с препятствием для кровяной струи, протекающей из предсердной полости в желудочковую камеру. Во втором случае возникает неполноценное соединение клапанных створок, вследствие чего часть крови поступает обратно, в предсердную камеру, что противоречит естественному движению крови в сердечных полостях. Предсердная камера растягивается за счет увеличенного кровяного объема, вследствие чего, согласно закону Франка-Старлинга, сердечная мышца предсердия сокращается сильнее. Если постоянно, раз за разом, предсердие будет сокращаться с большей силой, чем в норме, миокард его утолщается, возникает дилатация (растяжение) и утолщение предсердной стенки. Количество крови в нем теперь уже постоянно увеличено, соответственно, крови, поступающей в предсердную камеру из кровеносной системы легких, деваться попросту уже некуда – возникает застойная сердечная недостаточность.
В то же время та часть крови, которая забрасывается обратно в предсердную камеру, не поступает в аорту – снижается сердечный выброс, что чревато уменьшением перфузии внутренних органов, и, в первую очередь, головного мозга. Таким образом, при митральной недостаточности страдает не только само сердце, но и все внутренние органы человека.
Распространенность митральной недостаточности
Самостоятельный порок (в изолированном виде) встречается довольно редко (около 0.6% и 5-10% всех случаев врожденных и приобретенных пороков сердца, соответственно). Как правило, данная патология сочетается со стенозом клапана или с пороками аорты. Среди всех пороков ревматического генеза около 14% занимает митральный порок в комбинированном виде (стеноз+недостаточность).
Как лечить пролапс митрального клапана?
Лечение приобретенного ПМК в большинстве случаев осуществляется в условиях кардиологического стационара. Больному рекомендуется соблюдение постельного или полупостельного режима, отказ от вредных привычек и соблюдение диеты.
При ревматической, т.е. инфекционной, причине развития этого порока сердца пациенту назначается курс антибактериальной терапии для устранения ревмокардита. Для этого применяются антибиотики из группы пенициллинов (Билиллин, Ванкомицин и др.). При выявлении у пациента значительной регургитации крови и аритмии могут назначаться и другие лекарственные средства, действие которых будет направлено на устранение симптомов (мочегонные, противоаритмические, гипотензивные и др.).
Для лечения ПМК, который был вызван кардиологическими патологиями, применяются лекарственные средства, применяемые для терапии основного заболевания. Такая терапия направлена на нормализацию кровообращения и устранение артериальной гипертензии и аритмий, а при неэффективности медикаментозного лечения больному может рекомендоваться хирургическое вмешательство, направленное на устранение дефекта митрального клапана.
При ПМК не всегда необходимо специфическое лечение, с таким заболеванием могут брать в армию. Это касается детей, у которых при выявлении на УЗИ пролапса не наблюдается симптомов болезни. Делать они способны все, что и здоровые дети, противопоказанием болезнь станет только для профессиональных занятий спортом.
Для каждого больного врач должен назначить индивидуальный курс терапии, подходящие средства, среди которых популярными являются:
Бета-блокаторы. Помогают при проявлении экстрасистолии, тахикардии;
- Успокоительные (седативные). Помогают справиться с проблемами вегетативной нервной системы.
- Антикоагулянты. Редко назначают: нужны только при наличии тромбозов.
- Лекарства, которые улучшают питание миокарда. К ним относятся Магнерот, Панангин, Рибоксин, препараты содержат электролиты, улучшающие работу сердца.
Чтобы избежать опасных осложнений при ПМК, следует оптимизировать образ жизни, исключить нервное перенапряжение, хроническую усталость. Будет полезно:
поддерживать активный образ жизни на приемлемом уровне;
- соблюдать режим труда, отдыха, вовремя ложиться спать;
- посещать специализированные санатории для проведения общеукрепляющих процедур, иглотерапии, массажа;
- проводить фитотерапию народными средствами: особо рекомендуются настои из шалфея, пустырника, зверобоя и боярышника.
8 Лечебные действия
В терминальную стадию операция не проводится. Наиболее часто организуется пластика или протезирование. Подобное лечение направлено на сохранение клапанов сердца. Пластика показана в следующих ситуациях:
- при пролапсе двустворчатого клапана;
- при разрыве структур клапанного аппарата;
- при расширении кольца клапана;
- при относительной недостаточности двустворчатого клапана.
Хирургическое лечение проводится и в том случае, если женщина планирует иметь детей. Протезирование организуется при неэффективности проведенной пластики или при грубых изменениях. После установки протезов нужно принимать непрямые антикоагулянты. К возможным осложнениям после операции относятся развитие предсердно-желудочковой блокады, тромбоэмболия, вторичный инфекционный эндокардит.
Если на поздних стадиях развились осложнения (отек легких), то дополнительно проводится медикаментозная терапия. При отеке показана подача кислорода. Применяются диуретики и нитраты. При высоком давлении назначаются антигипертензивные средства. Прогноз для жизни и здоровья определяется степенью регургитации, возрастом человека и наличием сопутствующей патологии.
При соблюдении всех рекомендаций врача пятилетняя выживаемость достигает 80%. 10 лет и более живут 6 человек из 10. Наихудший прогноз наблюдается при ишемической форме митральной недостаточности. При пороке легкой и умеренной степени тяжести больные женщины могут вынашивать ребенка и рожать. Таким образом, нарушение работы двустворчатого клапана сердца является опасным состоянием, которое становится причиной сердечной недостаточности и ранней смерти больных.
Осложнения и прогноз
Из возможных осложнений необходимо отметить такие, как нарушения сердечного ритма, тромбоэмболические осложнения, острую левожелудочковую недостаточность (отек легких). От этих ситуаций никто не застрахован, однако, риск их возникновения сводится к минимуму у пациентов, выполняющих все назначения врача, и своевременно выполняющим плановое ежегодное (или чаще) обследование.
Из осложнений после перенесенной хирургической коррекции порока выделяют инфицирование протеза, рецидив митральной недостаточности, несостоятельность клапана. Эти осложнения встречаются довольно редко, поэтому операции по лечению митральной недостаточности опасаться не следует.








Добавить комментарий