Дерматоонкология
Содержание:
- Остались вопросы?
- Выбрать хирурга-дерматоонколога:
- Причины и механизм развития
- Какие болезни лечат и диагностируют дерматологи-онкологи?
- Аппаратура и методика выполнения (как проводится дерматоскопия?)
- Разница между меланомой, раком и родинкой
- Базалиома и плоскоклеточный рак. Ключевые различия
- Как защититься от рака кожи?
- Какие методы диагностики применяет дерматолог-онколог?
- Клиническая картина
- Какие кожные опухоли считаются злокачественными
- Есть ли отличия в лечении кожных новообразований
- Как разобраться в регалиях и чему верить?
- Каким отзывам можно доверять?
- Когда нужно записаться на прием к онкодерматологу?
- Кто такой онколог-дерматолог?
Остались вопросы?
Вы можете на первичный прием и получить бесплатную консультацию врача-дерматоонколога по телефону:
| Консультация хирурга дерматоонколога | БЕСПЛАТНО |
Дерматоскопия: | |
| — за все образования | 500 руб. |
Гистологическое исследование: | |
| Гистология Диалаб | 1 500 руб. |
| Гистология Гемотест | 3 000 руб. |
| Пересмотр стекол морфологом-экспертом пр.Мордовцевой В.В. | 6 000 руб. |
Иссечение образований с наложением швов: | |
| Иссечение образований с наложением швов на теле 5 мм | 1 500 руб. |
| Иссечение образований с наложением швов на лице М-зона (щеки, лоб, подбородок, висок, волосистая часть головы) — 5 мм | 2 500 руб. |
| Иссечение образований с наложением швов на лице Н-зона (нос, веки, губы, уши) — 5 мм | 5 000 руб. |
| Иссечение образований с наложением швов на кистях и стопах 5 мм | 2 500 руб. |
| Иссечение образований по методу Mohs* *-Скидка пенсионерам: 30-50% в зависимости от размера и зоны лица | 70 000 руб. |
Вы можете на первичный прием и получить бесплатную консультацию врача-дерматоонколога по телефону:
12.10.2019, Жегодский А.К.:
Огромное спасибо доктору Кузьмину Артёму Сергеевичу за сделанную операцию по удалению базалиомы. Сделал очень хорошо с пересадкой кожи. И огромное спасибо обслуживающему персоналу и просил бы руководство всех как-то отметить. С большим уважением, Жегодский А.К. |
02.09.2019, Ирина:
В клинике приятная атмосфера и доступные цены! Буду вас рекомендовать и сама обращаться по необходимости..
Хочу выразить отдельную благодарность хирургу Гришко Роману Васильевичу за профессионализм, внимание и доброжелательное отношение! Спасибо Вам за это)!
Выбрать хирурга-дерматоонколога: |
| Пн. | Вт. | Ср. | Чт. | Пт. | Сб. | Вс. | ||
Гришко Р.В. Руководитель направления дерматоонкологии, врач онколог, Mohs-хирург. Подробнее… | ||||||||
Ганьшин В.П. Лазерный хирург, дерматоонколог. Подробнее… | ||||||||
Кузьмин | ||||||||
Лебедев | ||||||||
Морозов |
Причины и механизм развития
Пигментная ксеродерма относится к группе наследственных заболеваний и передается аутосомно-рецессивным путем. Под аутосомно-рецессивным понимают наследование, когда мутации происходят в любых хромосомах, кроме половых, и для проявления заболевания у ребенка необходимо, чтобы у обоих супругов был дефектный ген.
Основные звенья патогенеза пигментной ксеродермы — повышенная чувствительность к прямым солнечным лучам и невозможность организма устранять повреждения ДНК, вызванные ультрафиолетовым излучением. Нарушение процессов восстановления ДНК связано с отсутствием или низкой активностью в коже ферментов, отвечающих за репарацию: нуклеозидов и протеаз.
Необратимые повреждения генетического аппарата клеток приводят к ряду патологических процессов. Так, на ранней стадии заболевания в кожных покровах наблюдается:
- усиление скорости деления рогового слоя кожи и слущивание отмерших чешуек;
- истончение шиповатого (промежуточного) слоя;
- избыточное отложение меланина в базальном (ростковом) слое эпидермиса и в сосочковом слое дермы;
- инфильтрация лейкоцитами и другими клетками воспаления околососудистых пространств.
На более поздних стадиях пигментной ксеродермы на коже обнаруживают участки избыточного ороговения (гиперкератоз), акантоза (гиперпролиферативные очаги, нередко пигментированные) с элементами клеточной атипии, дегенеративные изменения в коллагеновых и эластиновых волокнах.
Терминальные стадии заболевания преимущественно характеризуются атрофией (истончением) и изъязвлением участков кожи, реже встречаются бородавчатые или папилломатозные разрастания. Особенно выражены эти процессы на открытых частях тела.
Какие болезни лечат и диагностируют дерматологи-онкологи?
В первую очередь в области компетенции дерматологов-онкологов находятся злокачественные опухоли кожи.
Меланома (часто ее неправильно называют раком кожи) — злокачественная опухоль из клеток, продуцирующих пигмент меланин. Она очень агрессивна, рано метастазирует и часто приводит к гибели пациентов. Распространенность меланомы в последнее время растет, это одно из самых частых онкологических заболеваний у молодых людей. Риск заболеть меланомой в течение жизни для каждого человека составляет 1–2,5%.
Базальноклеточный и плоскоклеточный рак развиваются из клеток кожи, которые находятся, соответственно, в нижних (внутренних) и верхних (наружных) слоях эпидермиса. Более распространен базальноклеточный рак (базалиома) — он встречается в 80% случаев. Базалиома отличается относительно невысокой степенью агрессивности, редко прорастает в соседние ткани и метастазирует. Плоскоклеточный рак несколько более агрессивен.
Кроме того, дерматоонкологам часто приходится иметь дело с доброкачественными новообразованиями кожи, такими как пигментные невусы (родинки), дерматофибромы, липомы, гемангиомы и лимфангиомы, липомы, дермоидные кисты и пр.
Доброкачественное, но опасное в плане злокачественного перерождения новообразование, — кондиломы, вызванные вирусом папилломы человека (ВПЧ). Некоторые типы этого возбудителя могут со временем вызывать рак. Как правило, кондиломы находятся на половых органах или в области заднего прохода, поэтому их часто называют половыми бородавками.
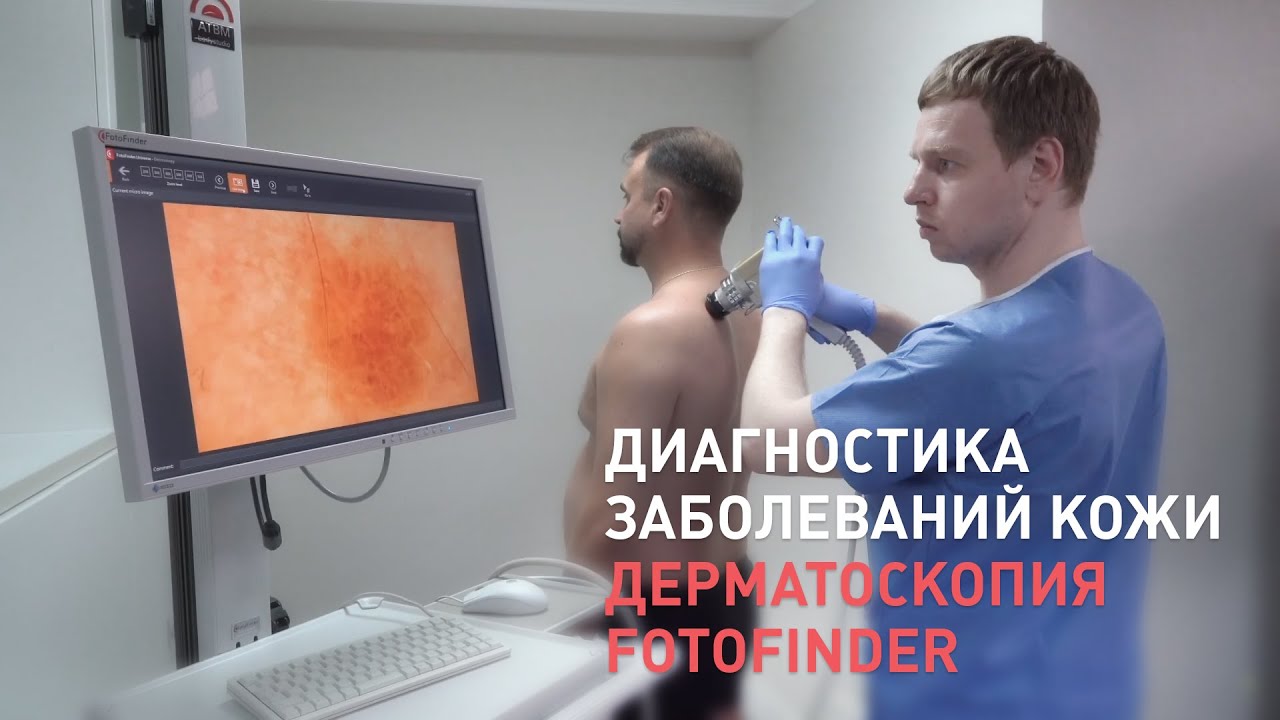
Аппаратура и методика выполнения (как проводится дерматоскопия?)
при исследовании кожи лица
Кто выполняет дерматоскопию (дерматолог, онколог)?
Дерматоскопию может провести:
- Дерматолог () – врач, занимающийся изучением, диагностикой и лечением заболеваний кожи.
- Дерматовенеролог () – врач, занимающийся диагностикой и лечением заболеваний кожи, а также инфекций, передающихся половым путем.
- Инфекционист () – врач, который занимается диагностикой и лечением инфекционных заболеваний (многие из которых могут иметь кожные проявления).
- Онколог () – врач, который занимается излучением и лечение доброкачественных и злокачественных опухолей, в том числе новообразований кожи (невусов, меланом, базалиом и так далее).
Фотодерматоскопия (цифровая, электронная дерматоскопия)
фотографиюнапример, родинкипри повторной дерматоскопии, которую следует проводить через 2 – 3 месяца после первичного исследования подозрительной родинкиувеличение его диаметра, появление новых темных пятен, неровность контура или поверхности и так далее
Компьютерная дерматоскопия (видеодерматоскопия)
увеличительной системыК преимуществам компьютерной дерматоскопии относят:
- Более высокую увеличительную способность. В отличие от обычной дерматоскопии (позволяющей получить десятикратное увеличение исследуемой области), видеодерматоскоп позволяет увеличить изображение исследуемого участка кожи в 50 – 1000 раз. Это дает врачу возможность более детально исследовать кожные покровы и кожные новообразования, тем самым, облегчая процесс постановки диагноза.
- Возможность изучения изображения на мониторе. Все, что попадает в поле зрения дерматоскопа, моментально поступает на экран компьютера, в результате чего врач и пациент могут одновременно видеть увеличенное изображение кожных покровов и новообразований.
- Возможность сохранения данных. Полученные во время исследования результаты могут быть записаны на диск или другой цифровой носитель, что облегчает процесс их использования в дальнейшем.
или использует специальные пластиковые наконечникипри необходимости
Разница между меланомой, раком и родинкой
Меланому также нельзя путать с раком. Да, это злокачественный процесс, но он завязан на пигментных клетках, именуемых меланоцитами. Большинство данных элементов расположено в коже, однако часто обнаруживается и в иных тканях, включая глазную, внутриорганную и молочные железы. Иногда меланоциты обнаруживаются в ЖКТ. Отметим, что меланома кожи и меланома глаза имеют принципиальные различия как в этапах протекания, так и в угрозе для здоровья. Одинаковыми являются лишь источники новообразований – меланоциты.
Меланома схожа с невусами общей природой, однако нет научных подтверждений тому, что родинка может стать причиной онкологии. Родинки крайне редко наблюдаются у новорожденных, обычно невусы появляются у юношей и представителей старшей возрастной категории. Тем не менее, обладателям габаритных невусов, особенно со странной пигментацией, рекомендуется периодическое прохождение профилактических осмотров у врачей. Современное оборудование позволит отличить родинку от неблагоприятного образования.
Меланома и рак диагностируются в одинаковых кабинетах и при помощи схожих методов. Однако течение заболевания и способы лечения сильно разнятся. В обоих случаях также рекомендуется скорейшее проведение операции.
Базалиома и плоскоклеточный рак. Ключевые различия
Рак, как известно, может появиться только из клетки эпителия, которая никак не связана с меланоцитом, несмотря на близкое расположение в коже или слизистой оболочке. Базалиома и рак плоскоклеточного типа развиваются в абсолютно разных слоях эпидермиса. На этом и строится вся разница.
Удивительно, но заблуждение о том, что базальноклеточный рак и не доброкачественен и не злокачественен, культивировалось в течение целого века. Действительно, подобная онкология, в отличие от классического рака, не отдает метастазов, но при этом активно поражает соседние ткани и не лишена вероятности рецидива. Тем не менее, уже к XXI веку стало известно, что базалиома на самом деле может распространять метастазы, что относится ко всем формам заболевания, включая морфеу.
Болезнь хорошо отзывается на использование лучевой терапии, а вот химические препараты не показывают своей максимальной эффективности. Ранее популярное циклическое использование лекарств с платиновыми производными, а также блеоминицином, постепенно замещается моноклональными антителами. Сегодня востребованны таргетные составы, особенно полезные при мутациях базальноклеточного рака.
Методика лечения меланомы активно дополняется и совершенствуется, например, за последние 5 лет для борьбы с меланомой были разработаны таргетные и имунно-онкологические лекарства. Химиотерапия, построенная на цитостатиках, постепенно становится вчерашним днем.
Стоит понимать, что злокачественные опухоли по своей биологической природе крайне разнообразны. В зависимости от конкретного вида болезни, меняется степень угрозы, эффективность лечения, возможность локализации заболевания и уровень жизни больного.
Как защититься от рака кожи?
Основной фактор риска злокачественных новообразований кожи — воздействие ультрафиолетовых лучей. Отсюда вытекают основные меры профилактики:
- Не рекомендуется посещать солярии.
- Ограничьте время пребывания на пляже. Не допускайте солнечных ожогов.
- Старайтесь не бывать на улице в пик солнечной активности — с 10.00 до 16.00. Тем более не стоит в это время ходить на пляж.
- Выходя из дома в солнечную погоду, защитите кожу одеждой с длинными руками и штанинами, шляпой с широкими полями, надевайте солнцезащитные очки.
- Старайтесь находиться в тени.
- Используйте солнцезащитные кремы с фактором защиты SPF 30 и выше. Применяйте их строго в соответствии с прилагаемой инструкцией.
Особое внимание нужно уделить защите от ультрафиолетового излучения детей, потому что они обычно чаще взрослых находятся на свежем воздухе. Как показывают некоторые исследования, риск плоскоклеточного рака повышен у курильщиков
Это еще один повод отказаться от вредной привычки
Как показывают некоторые исследования, риск плоскоклеточного рака повышен у курильщиков. Это еще один повод отказаться от вредной привычки.
Какие методы диагностики применяет дерматолог-онколог?
Самое простое исследование, которое помогает выявить патологические изменения кожи и оценить их характер — дерматоскопия. Ее может провести врач-дерматолог. Для этого нужен дерматоскоп — специальный небольшой инструмент, с помощью которого кожу можно рассмотреть под увеличением.
В нашем онкодерматологическом центре применяется более современная методика — дерматоскопия с помощью немецкой установки ФотоФайндер. Она делает «фотографию» всей поверхности кожи — так называемую карту родинок — и сохраняет ее в компьютере. Во время повторного исследования дерматоонколог может сравнить результаты и сразу же заметить мельчайшие изменения. Врачи рекомендуют проходить это исследование раз в год.
Самый точный метод диагностики рака кожи — биопсия. Дерматолог-онколог удаляет патологически измененную ткань и отправляет ее в лабораторию для цитологического, гистологического, а при необходимости — молекулярно-генетического анализа. Это помогает установить диагноз практически со 100% точностью.
Вам обязательно стоит посетить дерматолога-онколога и провериться, если у вас есть следующие факторы риска:
- Много родинок на теле.
- Очень крупные пигментные невусы, которые имеют нехарактерный цвет и форму (так называемые диспластические невусы).
- Врожденные пигментные невусы, особенно если они большие.
- Папилломавирусная инфекция, если анализы показали, что она вызвана типами вируса высокого онкогенного риска.
- Пигментная ксеродерма — заболевание, при котором нарушена репарация ДНК.
- Если вы часто бываете на пляже, посещаете теплые страны, обгораете на солнце.
- Если у ваших близких родственников была диагностирована меланома или рак кожи.
На приеме доктор осмотрит вас, проведет дерматоскопию и расскажет, как часто вам нужно проходить скрининг.
Клиническая картина
У новорожденных детей симптомов заболевания нет. Первые признаки пигментной ксеродермы начинают замечать в возрасте от 3 месяцев до 4 лет. В казуистических случаях дебют заболевания возможен в зрелом возрасте. В литературе имеются данные о появлении симптоматики у пациентов 25-30 лет.
Пигментная ксеродерма характеризуется сезонностью и стадийностью течения. Обострение заболевания происходит в солнечное время года (весна — ранняя осень). Первая стадия называется воспалительной и проявляется специфической триадой симптомов:
- фоточувствительность — непереносимость прямых лучей солнечного света;
- эритема — покраснение кожных покровов открытых участков тела после пребывания на солнце;
- очаги гиперпигментации — появление участков избыточной окраски.
Эритема кожных покровов носит стойкий характер. Она нередко сопровождается выраженной отечностью, шелушением и образованием небольших пузырьков с прозрачным содержимым. После стихания воспалительных процессов на месте эритемы появляются очаги гиперпигментации в виде светло- или темно-коричневых пятен разных размеров. В большинстве случаев они напоминают россыпь веснушек, но могут иметь большие размеры (лентиго).
Вторая стадия — пойкилодермическая. Она начинается в возрасте 3-7 лет и характеризуется выраженными изменениями кожных покровов в виде телеангиоэктазий (сосудистых «звездочек»), участков гиперкератоза с обильным шелушением, очагов атрофии и истончения кожи. Типичным проявлением второй стадии также является образование небольших гладких рубчиков белесоватого цвета с блестящей поверхностью. При внимательном осмотре участки атрофии кожи имеют неровный шероховатый вид и похожи на ожоговую поверхность.
Выраженные изменения кожных покровов приводят к ряду серьезных последствий:
- деформация наружного носа и носовых ходов, как следствие — затруднение дыхания;
- искривление рта;
- деформация ушей за счет атрофии хрящей;
- выпадение ресниц;
- выворот или заворот век.
У пациентов с пигментной ксеродермой сохраняются очаги гиперпигментации, а с прогрессированием заболевания появляются гипопигментированные пятна. Как правило, они локализуются на спинке и крыльях носа, на подбородке.
У 75-80% пациентов на второй стадии также определяются признаки поражения органа зрения: слезотечение и светобоязнь, блефарит, изъязвление конъюнктивы и ее воспаление, помутнение роговицы и появление на ней пятен. У 20% больных выявляются симптомы нарушения работы центральной нервной системы в виде снижения чувствительности, умственной отсталости, изменения согласованной работы мышц (атаксия) и снижения или отсутствия безусловных рефлексов (например, сухожильных).
В третью (опухолевидную) стадию заболевание переходит в подростковом возрасте. Для нее характерно появление на пораженных очагах доброкачественных или злокачественных новообразований различной формы и величины. Доброкачественные опухоли могут быть представлены папилломами, невусами, фибромами, ангиомами и имеют высокий риск онкологической трансформации. Нередко новообразования также выявляют на слизистой оболочке полости рта и носа.
Тяжелое клиническое течение имеет синдром Де Санктиса-Каккьоне. Его основные симптомы — нарушение умственного развития (идиотия) из-за уменьшения размеров головного мозга и черепа, карликовость и типичные кожные проявления пигментной ксеродермы. Дополнительными признаками синдрома является задержка полового развития и тяжелые нарушения работы нервной системы (парезы, параличи, атаксия). Кожные проявления у пациентов с синдромом Де Санктиса-Каккьоне появляются рано. Они ярко выражены, быстро прогрессируют и переходят в онкологические новообразования уже в детском возрасте.
Какие кожные опухоли считаются злокачественными
Обычно все злокачественные кожные образования называют «раком кожи», что в корне неверно. Специалисты разделяют все злокачественные новообразования в коже на две группы: меланома и немеланомные процессы.
Немеланомные злокачественные опухоли представлены:
- тремя видами рака, где самая обширная группа — базалиома или базальноклеточный рак, не столь частый плоскоклеточный и довольно редкий смешанный метатипический или базально-плоскоклеточный рак;
- очень редким и агрессивным раком из клеток Меркеля, в норме передающих на нервные окончания информацию о прикосновении к коже;
- кожными лимфомами, основа их — трансформировавшиеся клетки лимфатической и кроветворной системы;
- редчайшими в практике злокачественными опухолями придатков кожи, то есть потовых и сальных желез, волосяных фолликулов;
- разнообразной группой кожных сарком, в первую очередь — ангиосаркомой Капоши.
Пигментные невусы, что привычно обозначают как «родинки», доброкачественные и фактически совсем не опухоль. Номенклатура болезней относит невусы к «поражениям кожи». Возникают они из тех же клеток-родоначальниц, что и меланома — из меланоцитов.
Есть ли отличия в лечении кожных новообразований
Все злокачественные кожные процессы подлежат хирургическому лечению, если операция технически выполнима и нет метастазов.
Рак хорошо реагирует на лучевую терапию, взаимоотношения с химиотерапией «не сильно складываются». При плоскоклеточном раке всегда использовали цикловую химиотерапию с платиновыми производными и блеомицином, сегодня в схему вводят моноклональные антитела. Недавно появилось несколько инновационных таргетных препаратов, активных при некоторых мутациях базальноклеточного рака.
Программа лечения меланомы за последнюю пятилетку претерпела существенные изменения, первой из всех злокачественных заболеваний меланома «удостоилась» не только таргетных, но и иммуно-онкологических лекарств, а химиотерапия цитостатиками отошла на второй план.
Злокачественные новообразования кожи биологически разнородны, что определяет их агрессивность и реакцию на лечение, локализация процесса в коже существенно влияет на качество жизни и взаимоотношения заболевшего с окружающими.
Практически обязательно для кожного заболевания присоединение к злокачественному процессу инфекционно-воспалительного компонента с изъязвлением и мокнутьем — выделением патологического экссудата, часто с сильным запахом. Лечение сопутствующего воспаления — большое искусство, со сложными санитарными манипуляциями и профессиональными «секретами». Наши специалисты готовы помочь в преодолении всех трудностей, обращайтесь.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Как разобраться в регалиях и чему верить?
Ниже я приведу признаки, по совокупности которых вы сможете определить – обладает доктор высокой квалификацией или нет.
Перечисляю в порядке убывания весомости:
- Ученая степень:
доктор медицинских наук (д. м. н.) > кандидат медицинских наук (к. м. н.).
Указанные степени врачи получают после защиты диссертации – докторской или кандидатской. Защитить диссертацию и стать доктором наук значительно сложнее, и требования к диссертации более серьезные, чем для кандидата наук.
Наличие ученой степени говорит о том, что врач занимается научной работой и идет в ногу со временем.
- Ученое звание:
профессор > доцент > ассистент.
Ученые звания – это должности на учебных кафедрах высших учебных заведений. Ученые степени и звания обладают примерно одинаковой весомостью, т. к. профессором может стать только доктор наук, а доцентом – только кандидат наук. Должность ассистента кафедры не подразумевает ученой степени (д. м. н. или к. м. н.)
Ученое звание – признак того, что доктор занимается обучением студентов и/или коллег. Такая деятельность заставляет постоянно находиться в профессиональном тонусе и быть готовым отвечать на каверзные вопросы обучающихся.
- Квалификационные категории:
высшая – стаж не менее 10 лет > первая – стаж 7 лет > вторая – стаж 3 года.
Получение и подтверждение квалификационной категории – менее сложный процесс, чем защита диссертации.
Чуть более подробно остановлюсь на стаже врача. Каким он должен быть, чтобы ваш выбор остановился на этом специалисте? Предлагаю пойти от противного – стаж не должен быть меньше 3–5 лет.
- Членство в профессиональных ассоциациях, стажировки и пр.
Эта область слишком разнообразна, чтобы давать конкретные рекомендации. Любые другие дополнения к ученой степени, званию и/или стажу будут весомым аргументом в пользу врача, ими обладающего.
Важно! Чем больше у врача регалий – тем лучше. Однако, пожалуйста, помните – врач с большим стажем может всю жизнь провести на одном месте и не ходить дальше своего кабинета
Доктор наук может защитить диссертацию 20 лет назад и не уметь самостоятельно находить актуальную информацию в интернете.
Если вы сомневаетесь в том, что получили адекватную помощь у врача, – проконсультируйтесь у его коллеги. Сами врачи в сложных случаях принимают решение на специальном собрании – консилиуме. Получить второе, третье и даже четвертое мнение редко бывает лишним.
Каким отзывам можно доверять?
- Отзывов очень много. Если один человек напишет про себя 200–400 отзывов – это станет заметно в любом случае. Даже если напишут 10 исполнителей – достоверно это выглядеть не будет. Словарный запас даже очень опытного копирайтера иссякнет примерно в середине или раньше, если опыта мало. При таких объемах текста не повторяться невозможно. А вот большому количеству разнообразных отзывов можно смело доверять, на мой взгляд.
- Отзывы один на другой. Разнообразие отличает достоверные отзывы, как отпечатки пальцев. Каждый человек уникален, и двух одинаковых сообщений вы не найдете, если они написаны разными людьми.
- Отзывы оставлены на разных площадках – соцсетях, форумах, . Кроме этого, сообщения содержат подробности и не повторяются.
Когда нужно записаться на прием к онкодерматологу?
Врачи рекомендуют каждому человеку регулярно осматривать свою кожу. Если вы заметили, что у вас есть родинка или какое-то образование, пятно, которые каким-либо образом изменились за последнее время, нужно записаться к онкологу-дерматологу, в том числе при таких изменениях, как:
- Асимметрия.
- Нечеткие, неровные края.
- Неравномерная окраска. В одних местах родинка может быть светло-коричневой, в других — практически черной.
- Большие размеры. Подозрительными считаются родинки, диаметр которых больше диаметра карандашного ластика.
- Быстрый рост.
- Любые нехарактерные изменения: мокнутие (отделение жидкости), кровоточивость, изъязвление и пр.
На ранних стадиях заметить злокачественную опухоль бывает очень сложно, особенно если она имеет такой же цвет, как и нормальная кожа. При этом в группе риска находятся практически все люди. Уже давно известно, что главным фактором риска развития меланом, а также базальноклеточного и плоскоклеточного рака кожи является ультрафиолетовое излучение Солнца. Поэтому всем людям рекомендуется регулярно проходить скрининговые исследования.
Кто такой онколог-дерматолог?
Сразу ломаем шаблон – в Российской Федерации не существует такой специальности. Онкологом-дерматологом себя называют, как правило, дерматологи или онкологи. Лично я в отношении себя чаще использую слово «дерматоонколог», т. к. это отражает мою специализацию как онколога –новообразования кожи. Родинки, бородавки, папилломы, родимые пятна, кератомы, дерматофибромы, рак кожи, меланома – вот основные вопросы, которыми чаще всего занимается этот узкий специалист.
С высыпаниями, шелушением, мокнутием, дерматитом, экземой, псориазом – лучше обратиться к врачу, у которого на двери кабинета висит табличка «Дерматовенеролог» или «Дерматолог» – это синонимы.
Осторожно, следующий подраздел – мое сугубо личное мнение:
Очень часто мне задают вопрос: «У нас в Энске нет дерматоонколога, но есть просто онколог/дерматолог/хирург/косметолог (нужное подчеркнуть). К кому лучше?»
Помимо работы с пациентами я преподаю на курсе повышения квалификации для дерматовенерологов и онкологов. За все время удалось плотно пообщаться примерно со 135 коллегами этих специальностей. В результате сложилось мнение, что средний уровень знаний о злокачественных образованиях кожи у дерматологов в РФ ниже, чем у онкологов. В то же время есть немало исключений. Лично знаю опытных дерматологов, к которым езжу на образовательные программы, однако общая обстановка – именно такая.
Если у вас в населенном пункте нет онколога-дерматолога, на мой взгляд, более правильным будет обратиться к онкологу. Если нет онколога, рекомендую выбирать дерматолога. Если никого из этих специалистов нет – лучше поехать в ближайшее крупное онкологическое учреждение и найти там врача, специализирующегося на образованиях кожи.
Важно!!! Если рядом с вами вообще нет врачей, но есть интернет – можно воспользоваться онлайн-консультациями. В настоящее время сервисов, которые предоставляют услуги удаленных консультаций по новообразованиям кожи, более чем достаточно
Вот один из них: vk.com/bez_rodinok







Добавить комментарий