Поперечное предлежание плода: почему возникает и как определить?
Содержание:
- Что делать?
- Причины неправильного расположения
- Лечение
- Упражнения и рекомендации при разных предлежаниях ребенка
- Течение беременности и родов
- Возможные осложнения
- Тазовое предлежание
- Причины косого положения плода
- Положение плодов при двойнях
- Особенности развития
- Членорасположение плода
- Распознавание поперечного и косого положения плода
- Диагностика положения плода
- Классификация и причины возникновения
- Диагностика
Что делать?
Если у женщины обнаружилось поперечное предлежание на 24-25 неделе беременности, а также ранее или позже этого срока, паниковать не нужно. Вплоть до 35 недели у малыша есть время на переворот. Будущей маме нужно попробовать всеми силами помочь своему ребенку принять верное положение в полости матки.
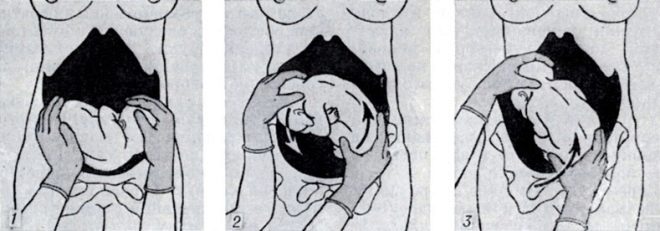
Для этого рекомендуется специальная гимнастика, в которой каждое упражнение продумано таким образом, чтобы максимально расслабить мускулатуру матки, дать крохе возможность повернуться. К комплексу упражнений относят комплексы упражнений Диканя, Шулешовой, Грищенко. Есть и другие комплексы, разработанные врачами-гинекологами специально для женщин, которым нужна помощь в развороте малыша. Нужно отметить, что при позитивном настрое и ежедневных занятиях эффективность гимнастики достигает около 70-75%. Именно такой процент малышей из неустойчивого поперечного или косого расположения все-таки переходят в головное.
Если у беременной есть отеки, признаки гестоза, угроза прерывания беременности, кровянистые выделения, предлежание или низкое расположение плаценты, гимнастику делать нельзя.
Делать гимнастику тем, кому она не противопоказана, целесообразно с 30 до 36 недель беременности. Если кроха упорно не захочет принять другое положение, врачи могут предложить акушерский переворот по Архангельскому. Его делают в условиях стационара под контролем УЗИ. Малыша разворачивают вручную. Но такое вмешательство довольно опасно, оно может спровоцировать разрыв плодных оболочек, излитие амниотической жидкости, начало преждевременных родов, а также травмирование плода. Именно поэтому на акушерский разворот сами врачи решаются редко.
Отдельно хочется подчеркнуть важность позитивного настроя беременной. Многие специалисты утверждают, что методы убеждения малыша, ласковые уговоры в сочетании с корригирующей гимнастикой дают удивительные результаты
При поперечном предлежании важно не допустить преждевременных родов
Именно поэтому женщине следует быть предельно осторожной – не поднимать тяжестей, не прыгать, не совершать резких наклонов корпуса тела
С осторожностью следует заниматься сексом, ведь оргазм и даже обычное половое возбуждение у женщины вызывают кратковременные спазмы гладкой мускулатуры матки. Если одновременно с поперечным предлежанием диагностировано низкое положение или предлежание плаценты, то от секса рекомендуется отказаться совсем, как и от мастурбации
Следует избегать стрессов.
Дополнительно женщине следует желать только на боку, полностью повторяя позу ее малыша. Как это сделать правильно, расскажет врач после проведения УЗИ, поскольку он увидит точное расположение тела и частей тела ребенка.
Нельзя пропускать плановые визиты к врачу в женскую консультацию. Скорее всего, лечащий доктор предложит раннюю госпитализацию – на 36-37 неделе беременности, и это будет единственное разумное решение, чтобы избежать нежелательных осложнений. Отказываться от нее ни в коем случае не надо.
Женщине будет оказана неотложная помощь, с вероятностью в 99% ей проведут экстренное кесарево сечение сразу после доставки ее в стационар.
Причины неправильного расположения
Существует множество причин, которые могут вызвать неправильное предлежание плода в матке. Это может быть связано как с наличием в матке препятствий, мешающих головке опуститься к выходу из матки, так и с факторами, вызывающими повышенную подвижность ребенка.
Этиология поперечного положения:
- многоплодная беременность, когда дети мешают друг другу располагаться правильно в матке;
- маловодие: недостаточное количество воды заметно ограничивает движения ребенка в матке;
- многоводие вызывает повышенную подвижность плода;
- большие размеры плода;
- дряблость передних мышц живота;
- патологическая форма или расположение матки;
- наличие новообразований в брюшной полости.
Лечение
Лечение П. п. проводят в стационаре. При массивном кровотечении вне зависимости от вида П. п. и состояния плода показано кесарево сечение. Эту операцию производят при полном П. п. и при умеренном кровотечении, а также при сочетании П. п. с неправильным положением плода. Для обезболивания применяют интубационный комбинированный наркоз. Матку рассекают в нижнем сегменте поперечным разрезом, к корпоральному разрезу прибегают, когда женщина или плод находятся в угрожающем состоянии. Во время и после кесарева сечения проводят переливание крови, инфузионную терапию. При шеечном прикреплении плаценты кесарево сечение завершают экстирпацией матки (см.).
При небольшом, временами прекращающемся кровотечении назначают строгий постельный режим, препараты, уменьшающие интенсивность маточных сокращений (свечи с папаверином, сульфат магния, прогестерон, снотворные), повышающие свертываемость крови (викасол), укрепляющие сосудистую стенку (аскорутин), способствующие регенерации крови (витамин B12, антианемин), проводят профилактику гипоксии плода, гемотрансфузии. В. М. Садаускас при недоношенной беременности рекомендует обшивание шейки матки в области внутреннего маточного зева циркулярным швом, что способствует остановке кровотечения и предотвращению преждевременных родов (см.). Если кровотечение прекращается, то спустя 2—3 дня производят исследование с помощью зеркал, а затем влагалищное исследование (в операционной, готовой для выполнения лапаротомии). В тех случаях, когда кровотечение не прекращается или возобновляется, несмотря на проводимую терапию, в операционной при влагалищном исследовании устанавливают вид П. п. При полном предлежании прибегают к кесареву сечению, при частичном — инструментально, желательно с помощью зеркал, вскрывают плодный пузырь (см. Роды). Если кровотечение не останавливается, маточные сокращения недостаточны, головка плода не опускается и не тампонирует отслоившуюся часть плаценты, накладывают кожно-головные щипцы по Уилту или по Иванову (см. Кожно-головные щипцы), к к-рым подвешивают груз, имеющий вес не более 400 г. Низведение ножки с подвешиванием такого же груза в случаях ягодичного предлежания применяют при мертвом или нежизнеспособном плоде. Сразу после рождения ребенка через естественные родовые пути производят ручное отделение и удаление последа (см. Последовый период), для остановки кровотечения вводят метилэргометрин, окситоцин. При атонических кровотечениях, глубоком врастании ворсин предлежащей плаценты в стенку матки показана экстирпация матки. Во избежание присоединения инфекции назначают антибиотики, продолжают гемотрансфузии, контролируют и корригируют состояние свертывающей системы крови. Новорожденные в случаях П. п. требуют особого внимания неонатологов, а в последующем — педиатров.
Упражнения и рекомендации при разных предлежаниях ребенка
Если малыш к 34 неделе не занял нужное положение, стоит заняться простой зарядкой. Ниже приведены несколько упражнений, дающих малышу возможность повернуться:
- Лечь на бок на твердую поверхность, полежать 10 минут, затем повернуться и повторить упражнение на другом боку.
- Встать на четвереньки, опираясь на локти и колени, находиться в такой позе до 15 минут.
- Полезно в этот период плавать. Кроме легкой физической нагрузки, плавание помогает малышу занять нужную позицию.
- Быстро, иногда с первого раза, малыш переворачивается, если лежа на спине с согнутыми в коленях ногами поднять таз на высоту до 40 см. Для фиксации таза под него надо подложить подушку. Плечи, таз и колени должны находиться на одной прямой.
Течение беременности и родов
Неправильное расположение плода формируется в третьем триместре, когда он, ввиду увеличения размера, больше не способен активно менять свое положение в матке. Поэтому в первые шесть месяцев никаких отклонений и аномалий в самочувствии и здоровье будущей мамочки не наблюдается. Повышенная готовность от матери и от врача-гинеколога требуется в третьем триместре, когда возможно развитие некоторых осложнений:
- преждевременное начало родов;
- преждевременное отхождение вод из-за отсутствия разделения ее на переднюю и заднюю;
- возможно выпадение мелких частей: ручек ребенка, ножек, пуповины;
- разрыв матки при попытке естественного родоразрешения;
- гипоксия плода (кислородное голодание);
- развитие запущенного поперечного предлежания.
При поперечном расположении плода в матке роды не могут проходить естественным путем, поэтому назначается операция кесарева сечения. Госпитализации беременной производится заранее примерно на одну неделю до планируемой даты рождения ребенка для наблюдения, так как существует высокий риск преждевременных родов.
При косом предлежании изначально предпринимаются попытки повернуть ребенка в правильную позицию. Для этого роженицу укладывают на бок на ту сторону, где расположилась головка малыша. Нередки случаи, когда при начале движения плода к выходу, он принимал правильное положение. Если расположение не меняется, то проводится извлечение ребенка оперативно.
Естественные роды при неправильном положении ребенка проводятся в случае, если ребенок недоношен, имеет малый вес и при наличии противопоказаний для проведения операции. В этих случаях врач-акушер проводит попытку ручного переворота ребенка. Но даже если переворот прошел успешно, существует высокая вероятность повторного принятия ребенком неправильного положения.
Поэтому наиболее безопасным способом для рождения ребенка с поперечным расположением остается кесарево сечение. При естественных родах возможно возникновение множества осложнений в виде серьезных травм ребенка, родовых путей матери, сдавливании пуповины и гипоксии ребенка.
Возможные осложнения
От осложнений в родах и во время вынашивания ребенка никто не застрахован, даже если малыш расположен на первый взгляд правильно. Однако наиболее опасными считаются тазовое и поперечное предлежание.
Главная опасность тазового предлежания плода кроется в вероятности преждевременных родов. Такое происходит примерно в 30% беременностей, при которых малыш располагается в животе у мамы головкой вверх. Очень часто у таких женщин происходит преждевременное излитие околоплодных вод, оно носит стремительный характер, вместе с водами нередко выпадают части тела малыша – ножка, ручка, петли пуповины. Все эти осложнения могут привести к серьезной травме, которая может сделать малыша инвалидом с рождения.
В начале родов у женщин с тазовым предлежанием достаточно часто развивается слабость родовых сил, схватки не приносят желаемого результата – шейка не раскрывается или раскрывается очень медленно. В родах существует риск запрокидывания головки или ручек ребенка, травм шейного отдела позвоночника, головного и спинного мозга, отслойки плаценты, наступления острой гипоксии, которая может привести к гибели ребенка или тотальным нарушениям работы его нервной системы.
Для роженицы тазовое положение плода опасно тяжелыми разрывами промежности, матки, возникновением массированного кровотечения, травмами таза.
Достаточно часто тазовое предлежание сочетается с обвитием пуповиной, гипоксией плода, патологиями плаценты. Детки в тазовом предлежании нередко имеют меньшую массу тела, они гипотрофичны, имеют нарушения обмена веществ, страдают врожденными пороками сердца, патологиями желудочно-кишечного тракта, а также почек. К 34 неделе беременности, если малыш не принимает правильного положения, замедляются и нарушаются темпы развития некоторых структур головного мозга ребенка.
Если малыш расположен в головном предлежании затылком к выходу продольно, никаких осложнений возникнуть не должно ни во время беременности, ни в процессе родов. Другие варианты головного предлежания могут стать причиной затруднений в родах, ведь головке будет сложнее продвигаться по родовым путям, ее разгибание произойдет не в сторону крестца матери, что может привести к гипоксии, слабости родовых сил. В этом случае, если возникают опасения за жизнь ребенка, врачи применяют наложение щипцов. Само по себе оно вызывает немало вопросов, ведь количество родовых травм, полученных детьми после наложения акушерских щипцов, очень велико.
Наиболее неблагоприятны прогнозы при лобном предлежании. Оно увеличивает вероятность разрывов матки, ее шейки, появления свищей, гибели самого малыша. Почти все виды головного предлежания могут быть допущены до естественных родов, кроме лобного. Низкое головное предлежание чревато родами раньше срока, и в этом кроется его основная опасность.
Опасность поперечного предлежания заключается в том, что естественные роды вряд ли можно осуществить без тяжелых отклонений. Если косое положение малыша еще как-то можно попытаться скорретировать уже в процессе родов, если оно все-таки ближе к головному, то полное поперечное коррекции практически не подлежит.
Последствиями таких родов может стать тяжелая травма опорно-двигательного аппарата малыша, его конечностей, тазобедренной области, позвоночника, а также головного и спинного мозга. Эти травмы редко носят характер вывиха или перелома, обычно это более серьезные поражения, которые по сути делают ребенка инвалидом.
Часто дети в поперечном предлежании испытывают хроническую гипоксию по время беременности, длительное кислородное голодание приводит к необратимым изменениям в нервной системе и развитии органов чувств – зрения, слуха.
Тазовое предлежание
Такой вид предлежания встречается менее чем в 5% случаев. Оно подразделяется на:
- ножное;
- чистое ягодичное;
- смешанное.
При ножном предлежании вниз обращены обе ножки, немного согнутые в коленках – так называемое полное ножное положение. В неполном ножном варианте к тазу обращена одна нога, согнутая в колене; вторая, выпрямленная, направлена в сторону головы.
При чисто ягодичном предлежании ближе всего к выходу из матки находятся ягодицы малыша. Выпрямленные ножки лежат вдоль туловища. При смешанном предлежании ножки перекрещены, согнуты в коленных и тазобедренных суставах.
При рождении ребенка, находящегося в тазовом предлежании, возникает большое количество осложнений: врожденный вывих бедра, запрокидывание ручек, разгибание головки, черепно-мозговые травмы, гипоксия и даже гибель ребенка. Роды сопровождаются определенными патологиями и опасны для жизни роженицы. У нее может произойти разрыв матки и промежности, сопровождающийся сильным кровотечением.
По инструкции врач на стадии изгнания плода в ножном предлежании должен задерживать выход ребенка до тех пор, пока он сам не “присядет на корточки”. Акушер предотвращает выпадение ножки, тогда первыми наружу выйдут ягодицы.
Тазовое предлежание плода не лишает женщину естественных родов, но это очень сложно. Прежде чем принять окончательное решение, врач рассматривает несколько факторов:
- Узкий или широкий таз у матери.
- Предполагаемый размер плода (в этом случае предельным считается вес в 3,5 кг).
- Ножками или ягодицами направлен плод к тазу.
- Пол малыша (рождение мальчика с тазовым предлежанием сопряжено с повреждением половых органов).
- Возраст роженицы.
- Патологии предшествующих беременностей и родов.
Если после скрининга на 28 – 30 неделях беременности обнаружили тазовое предлежание плода, врачи рекомендуют ежедневно выполнять парочку простых упражнений. Они способствуют перевороту ребенка в головное положение. Учтите, что их нельзя выполнять беременным с миомой матки, предлежанием плаценты, имеющим рубец на матке от предыдущего кесарева сечения, а также тем, у кого при этой беременности наблюдалась угроза преждевременных родов и гестоз.
Причины косого положения плода
Для обеспечения безопасности жизни матери и ребенка следует как можно раньше определить эту патологию, поспособствовать правильному развороту всеми возможными способами. В противном случае будут проводиться роды с помощью кесарева сечения. Для постановки диагноза используется визуальный осмотр, а также ультразвуковое исследование.
Исходя из клинической практики, для аномального положения плода на последних сроках беременности существуют следующие предпосылки:
- многоплодная беременность;
- узкий таз матери;
- новообразования в органах малого таза, миома матки;
- нетипичная форма матки, с загибом, седловидная;
- предлежание плаценты;
- слабые мышцы передней брюшной стенки и тазового дна.
Иногда происходит самостоятельный разворот плода при начале схваток, такие роды принимаются без особенных трудностей. Роды с аномальным положением плода обязательно должны проводиться в медицинском учреждении при участии компетентного акушера.
Положение плодов при двойнях
При двойнях роды через естественные родовые пути возможны, если оба плода находятся в головном предлежании, либо если первый (который находится ближе к выходу из матки и будет рождаться первым) находится в головном предлежании, а второй в тазовом. Если же наоборот первый находится в тазовом предлежании, а второй в головном, ситуация является неблагоприятной, так как после рождения тазового конца первого плода, малыши могут зацепиться головками.
При определении поперечного положения одного из плодов вопрос решается в пользу операции кесарева сечение.
Даже при благоприятном расположении плодов, вопрос о методе родоразрешения при двойне решается не только исходя из положения, но и в зависимости от многих других факторов.
Особенности развития
То, как расположен малыш в матке, собственно и называется предлежанием. Лицевое предлежание — один из вариантов такого размещения ребенка в материнской утробе. Это состояние встречается в акушерской практике довольно часто, и известно докторам еще с древних времен.
Врачи называют лицевым предлежанием особое положение ребенка, при котором его голова находится в сильно наклоненном положении. Причины развития такого состояния могут быть самые разнообразные. По статистике, оно встречается с частотой приблизительно 1 случай на 500 родов.
Определяется лицевое предлежание плода довольно просто. Для этого врач оценивает, где расположены основные части лица ребенка. Обязательно оценивается и положение подбородка. По тому, как расположен подбородок, различается несколько видов лицевого предлежания. Они могут быть:
- переднеподбородочными (встречается, по статистике, чаще других);
- заднеподбородочными;
- поперечно-подбородочными.
Также врачи считают, что лицевое предлежание может быть первичным или вторичным. Первое встречается в акушерской практике крайне редко. Оно развивается вследствие имеющейся у беременной женщины патологии щитовидной железы. Гораздо чаще встречается вторичное лицевое предлежание. Оно обычно формируется, если наблюдается несоответствие между размером плода и женским тазом.
При необходимости более точной диагностики врачи прибегают к ультразвуковым обследованиям. При помощи УЗИ можно также следить за возможными изменениями положения малыша в матке. До наступления родов будущей маме, у которой малыш находится в лицевом предлежании, может быть проведено несколько таких ультразвуковых обследований.
Рассчитать срок беременности
Членорасположение плода
Членорасположение, или габитус плода – это отношение его конечностей к головке или туловищу.
Физиологическая форма плода – «поза эмбриона» – обеспечивает гладкость, покатость контуров ребенка и напоминает яйцо с широким тазовым концом и суженым затылочным. Ручки при этом скрещены, сложены на грудной клетке, а ножки подтянуты к животу и прижаты.
Даже когда ребенок двигается внутриутробно, положение конечностей может немного меняться, но на общую, яйцеобразную форму плода это не влияет.
Все случаи отклонения от нормального членорасположения (например, разгибание головки) осложняют течение родов.
Распознавание поперечного и косого положения плода
Распознавание поперечного положения плода вполне возможно на основании одного лишь наружного исследования. Затруднения встречаются у первородящих вследствие напряжения брюшной стенки, а также при многоводии. Для уточнения диагноза в подобных случаях иногда необходима рентгенография. Затруднения иногда возникают и в родах при отошедших водах, когда частые и сильные схватки мешают пальпации матки.
При поперечном положении плода живот имеет шарообразную или даже поперечную или косо-овальную форму. При наружном акушерском исследовании крупные части плода, головка и ягодицы обнаруживаются не в верхнем и нижнем полюсах матки, а сбоку от них, предлежащей же части над входом в таз нет. Дно матки обычно стоит ниже, чем при продольном положении плода в соответствующие сроки беременности.
Если исследование производят при целых водах, уточнение поперечного или косого положения имеет некоторое значение. Нахождение нижележащей крупной части, в большинстве случаев головки, в пределах одной из подвздошных областей, ниже уровня гребня безымянной кости, говорит о косом положении плода. Если же нижележащая часть находится выше, то имеется поперечное положение, даже если плод расположен в матке косо. Одновременно определяется позиция плода и его вид.
Сердечные тоны плода при поперечном положении его в большинстве случаев лучше всего выслушиваются в области пупка. При переднем виде сердечные тоны плода выслушиваются обычно отчетливее, чем при заднем.
Влагалищное исследование во время беременности и в самом начале родов, когда плодный пузырь еще цел, мало помогает уточнению диагноза. При этом удается выяснить лишь степень раскрытия маточного зева, целость плодного пузыря, размер диагональной конъюгаты. Попытка определить характер нижележащей части более глубоким введением пальцев за пределы маточного зева очень опасна, так как при этом легко может вскрыться плодный пузырь, что значительно осложнит дальнейшее течение родов. Если после отхождения вод косое положение не перешло в продольное, то оно переходит в поперечное.
Как только произошел разрыв плодного пузыря, немедленно должно быть произведено влагалищное исследование двумя пальцами, а если необходимо, то и четырьмя или всей кистью руки. При этом вместо головки или ягодиц над входом или во входе в таз находят плечико плода, которое узнают по характерной закругленности и по близлежащим ключицам. Могут быть прощупаны ребра, лопатки и остистые отростки позвоночника, а также выпавшие и находящиеся во влагалище ручка, ножка и петля пуповины, если это осложнение имеет место. Легко доступная для исследования подмышечная впадина плода позволяет определить, куда обращены головка и ягодицы: головка находится на той стороне, на которой подмышечная впадина закрыта, ягодицы — на той стороне, где она открыта.
По взаиморасположению прощупанных опознавательных пунктов определяется положение плода. Так, например, если лопатка обращена кпереди и вниз, ключица кзади и вверх, подмышечная впадина открыта в правую сторону, закрыта в левую сторону,— имеется первая позиция, передний вид.
Необходимо определить выпавшую мелкую часть плода, находящуюся во влагалище. Для ручки характерно, что кисть переходит в предплечье, не образуя острого выступа, большой палец значительно короче остальных и легко отводится в сторону. Для ножки характерно наличие острого выступа — пятки — на месте перехода стопы в голень; пальцы почти одинаковой длины, причем большой палец по своей подвижности мало отличается от других.
Для определения того, какая ручка выпала, правая или левая, лучше всего пользоваться старым, легко запоминающимся приемом — мысленно «поздороваться» с выпавшей ручкой; если это удается, значит выпала правая ручка. Можно использовать и другой способ: выпавшую ручку поворачивают ладонной поверхностью кпереди; если большой палец обращен вправо — это правая ручка, если влево — левая ручка. При первой позиции выпадение правой ручки указывает на передний вид, левой — на задний. При второй позиции, наоборот, выпадение правой ручки указывает на задний вид, выпадение левой ручки — на передний. Одновременно следует убедиться в том, что выпавшая ручка не вывихнута и не сломана (не висит, как плеть).
Жизнь плода определяют по наличию сердечных его тонов, по ощущению рукой исследующего движения плода, по шевелениям выпавших мелких частей, а при выпавшей петле пуповины — по пульсации ее.
Диагностика положения плода
Установить неправильное положение плода в теле матери не представляет особых трудностей. Это можно заметить как по внешним признакам, так и по внутренним, на осмотре у врача. Отмечаются следующие основные методы диагностики:
- Визуальный осмотр: живот имеет форму шара, а по размерам отличается от нормы – окружность больше установленных нормальных показателей, а длина меньше.
- Пальпация: при ощупывании живота, дно матки располагается ниже положенного, а в его основании не ощущается крупной части (голова и ягодицы), которые чаще можно почувствовать у боковых стенок. Пульс ребенка лучше всего прослушивается в районе пупка матери.
- УЗИ плода: наиболее точный метод диагностики, который позволяет увидеть точное расположение ребенка в матке.
Классификация и причины возникновения
Утверждая, что малыш находится в головном предлежании, доктор обязательно обратит внимание на позу и позицию ребенка, на его положение относительно средней центральной оси полости матки, а также на расположение рук, ног ребенка относительно самого тела (членорасположение). Итак, головное предлежание бывает разным, и вот его основные виды:
Итак, головное предлежание бывает разным, и вот его основные виды:
- затылочное, когда прилегающая часть головы — затылок малютки;
- переднеголовное, в котором малыш прижат к выходу из матки мамы теменной частью головки;
- (ребенок прижимается к выходу личиком);
- лобное, когда малыш прилегает к выходу в таз областью лба.
Самым оптимальным и безопасным для ребенка и его родительницы считается сгибательное затылочное предлежание. При нем малыш пойдет в родах головкой вперед, точкой продвижения станет малый родничок, как раз для этого и предусмотренный природой. Остальные части тела крохи будут выходить значительно легче, ведь затылочная часть — самая крупная. Первым родится именно затылок, шея будет согнутой, малыш не сможет ее разогнуть и получит родовую травму шейного отдела позвоночника. По такому сценарию проходит до 90% всех естественных родов.
Однако головка может быть «вставлена» в малый таз и под другим углом, и тут много будет зависеть от того, какой частью головки и с разгибанием шейки какого угла малыш готовится «стартовать» в наш мир.
Переднеголовное предлежание — первая степень разгибания головы. Точкой продвижения по половым путям при рождении в такой позе является второй (большой) родничок. Площадь проталкиваемой части головки больше, а значит, прохождение малыша по родовым путям будет более долгим. Может ли женщина в этом случае рожать самостоятельно? Да, вполне, но риск получения травмы ею и ребенком значительно выше, чем при рождении затылком вперед. Такие роды имеют более длительное течение, есть вероятность, что схватки станут слабее, разовьется первичная либо вторичная слабость родовых сил, у малыша может наступить гипоксия (кислородное голодание).
На практике разгибательные положения встречаются не так часто. Всего 1,5-2% головных предлежаний требуют хирургического вмешательства. Среди причин, по которым малютка располагается с разгибанием в шейном отделе, можно отметить узость таза женщины, наличие у нее в полости матки опухолей, миомы, рубцов от проведенных ранее операций. Дело в том, что малыши инстинктивно стараются занять наиболее удобное для себя положение тела, чтобы давление на головку было минимальным.
Если опухоль или миома захватывают нижний маточный сегмент, то ребенок вполне может устроиться головкой вниз, но с небольшими коррективами, которые и будут являться разгибательными.
Нередко неправильные головные позиции связаны с , с ее предлежанием. Распространенная причина такого положения — многоводие. Есть и наследственная взаимосвязь — если сама женщина рождалась подбородком вперед, то есть очень большая вероятность, что ее дети тоже захотят повторить путь в лицевом предлежании.
Иногда причиной патологии является слабая растянутая брюшная стенка — такое бывает у женщин, рожавших много. Также дети могут пребывать в неверном головном предлежании с разгибанием определенного типа у беременных, имеющих врожденные аномалии строения матки — седловидную или двурогую матку.
Диагностика
Внутри плодного пузыря ребёнок чувствует себя в безопасности – там тепло, слышен стук маминого сердца, доносится звук её голоса. И замечательная водная среда, амниотическая жидкость, поддерживает маленькое тело в состоянии «невесомости». Ребёнок поворачивается, крутится и кувыркается. Этот период подвижности продолжается до 34-35 недели, пока тело плода ещё небольшое, и в нём идёт активный процесс формирования внутренних органов.
Поэтому до конца седьмого месяца беременности вы вряд ли услышите от врача категорический диагноз о неправильности расроложении плода. А вот на 8-9 месяцах малыш активно набирает вес, его положение становится стабильным, и врач-гинеколог в этот период уже может объективно судить о расположении ребёнка в матке.
Иногда женщина может сама заподозрить неладное. Поперечно-овальная форма живота – признак неправильного положения плода. Но поскольку с седьмого месяца визиты к акушеру-гинекологу становятся чаще, врач пристально изучает и осматривает будущую маму.
Для определения положения плода применяются следующие методы:
- Визуальный осмотр. Если ребёнок крупный, его расположение в утробе матери очевидно и просматривается невооружённым глазом.
- Пальпация (обследование на ощупь). Врач кладёт ладонь на головку малыша, а другую – на его таз или пяточки. Также прослушивает сердцебиение – при поперечном положении сердечный ритм ребёнка слышен только в области пупка женщины. Влагалищный осмотр, как правило, не проводится.
- Ультразвуковое исследование (УЗИ). Это окончательный этап диагностики, дающий полное подтверждение (или опровержение) предварительного диагноза.
https://youtube.com/watch?v=5A4TX7DiCzw













Добавить комментарий