Посттромбофлебитический синдром: особенности заболевания и методы лечения
Содержание:
Клиническая картина болезни
Основа клинической картины ПТФБ – это непосредственно хроническая венозная недостаточность различной степени выраженности, расширение большинства подкожных вен и появление ярко-фиолетовой, розоватой или синюшной сосудистой сетки на пораженном участке.
Именно эти сосуды берут на себя основную функцию по обеспечению полноценного оттока крови из тканей нижних конечностей. Однако, на протяжении довольно длительного периода времени болезнь может никак о себе не заявлять.
Сильная отечность голени – это один из первых и основных симптомов посттромбофлебитического синдрома. Он, как правило, возникает вследствие наличия острого венозного тромбоза, когда идет процесс восстановления проходимости вен и формирование коллатерального пути.
Со временем, отечность может несколько уменьшаться, но редко проходит полностью. Притом, со временем отек может локализоваться как в дистальных отделах конечностей, например, в голени, так и в проксимальных, к примеру, в бедре.
Отечность может развиваться:
- Посредствам мышечного компонента, при этом больной может заметить некоторое увеличение икроножных мышц в объеме. Таким образом, наиболее ярко это наблюдается в затруднении при застегивании молнии на сапоге и т.д.
- За счет задержки оттока жидкостей в большей части мягких тканей. Это в конце концов приведёт к искажению анатомических структур человеческих конечностей. Например, наблюдается сглаживание ямочек, расположенных по обе стороны лодыжки, отечность тыльной части стопы и т.д.
В соответствии с наличием тех или иных симптомов, выделяют четыре клинические формы ПТФБ:
- Отечно-болевая,
- Варикозная,
- Язвенная,
- Смешанная.
Примечательно, что динамика синдрома отечности при ПТФБ имеет некую схожесть с отеком, возникающим при прогрессирующей варикозной болезни. Припухлость мягких тканей усиливается в вечерние часы. Больной часто замечает это по кажущемуся “уменьшению размера обуви”, которая еще утром была ему как раз. При этом, наиболее часто поражается левая нижняя конечность. Отек на левой ноге может проявляться в более интенсивной форме, нежели справа.
Также, на коже остаются и не сглаживаются в течении длительного промежутка времени следы от надавливания, от резинок носков и гольф, а также от тесной и неудобной обуви.
Утром, отек, как правило, уменьшается, но не проходит совсем. Ему сопутствует постоянное чувство усталости и тяжести в ногах, желание «потянуть» конечность, сковывающая или ноющая боль, которая усиливается при длительном сохранении одного положения тела.
Боль имеет тупой ноющий характер. Это, скорее не слишком интенсивные тянущие и распирающие болевые ощущения в конечностях. Их можно несколько облегчить, если принять горизонтальное положение и поднять ноги выше уровня туловища.
Иногда, боль может сопровождаться судорогой конечности. Чаще это может происходить в ночные часы, либо, если больной вынужден подолгу пребывать в неудобном положении, создающем большую нагрузку на пораженную область (стоять, ходить и т.д.). Также, боль, как таковая, может отсутствовать, появляясь лишь при пальпации.
При прогрессирующем посттромбофлебитическом синдроме, затронувшем нижние конечности, не менее чем у 60-70% пациентов происходит развитие повторного варикозного расширения глубоких вен. Для большего числа пациентов характерен рассыпной вид расширения боковых ветвей, это касается главных венозных стволов голени и стопы. Гораздо реже фиксируется нарушение структуры стволов МПВ или же БПВ.
Посттромбофлебитический синдром – одна из выделяемых причин дальнейшего развития тяжелых и быстро развивающихся трофических расстройств, для которых характерно раннее появление венозных трофических язв.
Язвы обычно локализуются на внутренней поверхности голени, внизу, а также на внутренней стороне лодыжек. Перед непосредственным появлением язв, иногда происходят значительные, визуально заметные изменения со стороны кожного покрова.
Среди них:
- Потемнение, изменение цвета кожи;
- Наличие гиперпигментации, которая объясняется просачиванием эритроцитов с последующей их дегенерацией;
- Уплотнение на коже;
- Развитие воспалительного процесса на кожных покровах, а также в более глубоких слоях подкожной клетчатки;
- Появление белесых, атрофированных участков тканей;
- Непосредственное появление язвы.
Прогноз посттромботической болезни и профилактика ее возникновения
К сожалению, полностью вылечить ПТБ современная медицина не в состоянии. Однако она может поддерживать стабильное состояние пациента и не допускать усугубления проблемы.
Если заболевание было диагностировано на ранних стадиях, есть реальный шанс не допустить серьезного ухудшения состояния сосудов пациента. Для этого он должен придерживаться ряда клинических рекомендаций при посттромботической болезни и скорректировать образ жизни. В частности – принимать назначенные флебологом антикоагулянты, носить компрессионный трикотаж, выполнять разрешенные физические упражнения, правильно питаться, отказаться от курения и употребления алкогольных напитков, ношения плотно облегающих брюк и тесной обуви на высоких каблуках.
Профилактика посттромботической болезни: выполнение клинических рекомендаций
В качестве профилактической меры может быть рекомендовано использование средств Нормавен: например, Крема для ног. В его состав входят активные компоненты, способствующие уменьшению ощущения тяжести в нижних конечностях, судорог и отечности: экстракты каштана, брусники, гинкго билоба, арники, зеленого чая и полыни, пантенол и ментол.
Также в качестве вспомогательного средства можно использовать Нормавен Тоник для ног. Он помогает быстро избавиться от усталости и чувства тяжести в нижних конечностях, благодаря чему является незаменимым помощником при долгом пребывании на ногах, а также при длительных поездках и авиаперелетах.
Для точной диагностики обращайтесь к специалисту.
Post-thrombotic syndrome, recurrence, and death 10 years after the first episode of venous thromboembolism treated with warfarin for 6 weeks or 6 months / S. Schulman / J Thromb Haemost. – 2006 Apr. – Vol. 4, N 4.
Cost of long-term complications of deep venous thrombosis of the lower extremities: an analysis of a defined patient population in Sweden / D. Bergqvist / Ann Intern Med. – 1997 Mar. – Vol. 126, N 6.
Determinants of health-related quality of life during the 2 years following deep vein thrombosis / S. R. Kahn / J Thromb Haemost. – 2008 Jul. – Vol. 6, N 7.
Post-thrombotic syndrome, functional disability and quality of life after upper extremity deep venous thrombosis in adults / S. R. Kahn / Thromb Haemost. – 2005 Mar. – Vol. 93, N 3.
Kahn S. R. Effect of postthrombotic syndrome on health-related quality of life after deep venous thrombosis / S. R. Kahn, A. Hirsch, I. Shrier / Arch Intern Med. – 2002 May 27. – Vol. 162, N 10.
Для точной диагностики обращайтесь к специалисту.
Посттромбофлебитический синдром — хроническая, трудноизлечимая патология, локализующаяся преимущественно в кровеносных сосудах ног. Симптомокомплекс диагностируется у 5-8% пациентов; основной причиной его возникновения является перенесенный больным ТГВ (тромбоз глубоких вен). В медицинской практике для обозначения заболевания используется ряд синонимов и аббревиатур, среди которых — постфлебитическая болезнь, ПТФБ, ПТБ, посттромботическая венозная недостаточность, ПТФС нижних конечностей.
Лечение посттромбофлебитической болезни
Во время восстановительного периода после тромбоза пациенты проходят лечение с применением консервативных методик. В случае, если имеются показания в виде прогрессирующей декомпенсации в поражённой ноге, проводят хирургическую операцию.
Тактику лечения посттромботической болезни составляют индивидуально, принимая во внимание форму и стадию заболевания, а также состояние пациента.
Виды лечения | Особенности |
Консервативная терапия | Методики консервативной терапии направлены на устранение последствий заболевания, улучшение самочувствия, качества жизни пациента, а также рецидивов и осложнений. Больному назначают:
Помимо этого, рекомендуют заниматься ЛФК и устранить избыточный вес. |
Хирургические методики | Методики хирургического вмешательства направлены на устранение последствий перенесенного тромбоза, восстановление венозных клапанов и проходимость пострадавших от заболевания вен. Благодаря им, ток крови по глубоким венам нормализуется, пациент чувствует себя намного лучше, а качество его жизни улучшается. Хирургические методики предусматривают как реконструктивные вмешательства, так и операции, направленные на коррекцию:
|
Пациентам важно строго соблюдать все рекомендации лечащего врача и регулярно проходить процедуры, а также изменить образ жизни. Даже в том случае, признаки нарушения кровообращения не видны, следует исключить тяжёлый физический труд, переохлаждение или перегревание тела, а также длительное стояние, вплоть до смены профессиональной деятельности.. К сожалению, операция не способна полностью устранить ПТБ, однако необратимые изменения венозной системы будут существенно отложены
Это является одной из причин, по которым хирургическое вмешательство практикуют лишь в том случае, когда консервативное не даёт желаемых результатов.
К сожалению, операция не способна полностью устранить ПТБ, однако необратимые изменения венозной системы будут существенно отложены. Это является одной из причин, по которым хирургическое вмешательство практикуют лишь в том случае, когда консервативное не даёт желаемых результатов.
Факторы риска развития тромбофлебита
- беременность, роды, гинекологические операции (в т.ч. аборты).
- варикозная болезнь;
- длительный постельный режим (например, после хирургических и ортопедических операций);
- инфекционные заболевания;
- инсульт приводящий к параличу конечностей;
- неподвижное положение тела во время длительного путешествия на автомобиле или самолете;
- ожирение;
- онкологические заболевания (в т.ч. оперативное лечение злокачественных новообразований, лучевая терапия и химиотерапия);
- обезвоживание;
- применение гормональных контрацептивов и других препаратов половых гормонов в целях заместительной терапии;
- повышенная свертываемость крови (гипергомоцистеинемия, антифосфолипидный синдром и пр.);
- пункция и/или катетеризация вен.
Чем больше факторов риска имеется у пациента, тем выше риск развития тромбофлебита.
Если у вас есть один и более факторов из выше перечисленного списка, проконсультируйтесь у специалиста о методах профилактики венозного тромбоза.
Симптомы
Слоновость развивается не только из-за стойкого отека, но и является результатом застоя крови в поверхностных и глубоких венозных сосудах. Повышенное давление в сосудах и перерастяжение их стенок приводит к неприятным объективным ощущениям. Пациенты часто предъявляют жалобы на чувство распирания, тяжести, зуд, ноющие и тянущие боли в области пораженной вены той или иной нижней конечности в состоянии покоя или при ходьбе. Особенно беспокоят пациентов ночные боли и судороги. Не редко присутствует жалоба на повышенную утомляемость, связанную с усиленной работой мышц пораженной ноги и ухудшением их трофики.
Болезнь вен нижних конечностей характеризуется изменениями на коже. На ранних стадиях отмечается сухость и шелушение кожи. Появление стойких отеков приводит к ее уплотнению. Для большинства пациентов характерна гиперпигментация. В местах уплотнения кожи после действия травмирующих факторов (расчесы, ушибы, порезы) возможно появление ран, медленно заживающих и склонных к увеличению в глубину и ширину. На дне раны на более поздних стадиях болезни видны некротические ткани. В этом случае говорят о трофических язвах.
На фоне приема местных и общих лекарств на коже в области патологии может возникнуть дерматит или экзема, связанные с аллергической реакцией на агрессивные лекарственные препараты. В этом случае пациенты жалуются на боль, жжение, зуд. На коже возникают множественные локальные дефекты с отделяемым серозного или серозно-гнойного характера при присоединении инфекции. Наиболее характерная локализация для кожных аллергических изменений: нижний отдел внутренней поверхности голени. Однако встречаются и другие локализации: наружная поверхность или круговой дефект нижних частей голени.
Варикозные изменения вен встречаются в среднем в 50% случаев и не являются основным ориентиром.
Признаки ПТФС, стадии
Посттромботический синдром может проявляться симптомами различной выраженности, что зависит от степени закупорки, тяжести венозной недостаточности. Общие признаки:
- боль, тяжесть в ногах;
- мышечные судороги по ночам;
- отечность ног;
- зуд кожи или покалывание в нижних конечностях;
- варикозное расширение вен;
- пигментация кожи;
- трофические язвы.
Болезнь протекает в двух формах: отечной, отечно-варикозной. При первой основные жалобы связаны с сильными отеками, которые усиливаются после ходьбы. Вторая сочетается в выраженным расширением поверхностных вен. Также выделяют 3 стадии болезни:
- Синдром тяжелых ног. Характеризуется преходящей отечностью, чувством тяжести в левой или правой нижней конечности.
- Стойкие отеки. Связаны с прогрессированием заболевания, усилением застойных процессов.
- Язвенная. Из-за нарушения питания формируются язвы – дефекты на коже, различной глубины.
Также встречается смешанная форма – язвы на фоне сильной отечности, расширения вен.
Характеристика трофических язв
Представляют собой раны на коже, которые развиваются в несколько стадий. На первой – участок, где нарушилось питание тканей, становится горячим, уплотненным на ощупь. Может возникать зуд, шелушение. На втором этапе пораженный участок приобретает фиолетовый или красный цвет, появляется болезненность. В центре пятна возникает небольшая зона некроза, из которой выделяется желтоватая жидкость или гной. На ранних этапах развития форма язв чаще округлая, по мере увеличения ее края становятся неровными.
При прогрессировании, края раны становятся черного цвета, состояние человека ухудшается. По количеству раны могут быть единичными или множественными. Несколько язв могут сливаться, образуя обширный участок некроза. По локализации они чаще возникают в области пораженной вены, по мере развития распространяются на тканях вне зависимости от состояния сосудов.
Отеки нижних конечностей
Возникают чаще по вечерам или после длительной ходьбы. Они могут стать первыми симптомами заболевания, так как на начальном этапе ПТФБ отечность связана с застоем крови в венозной системе. Плазма пропотевает в пространства между тканями, за счет чего конечность выглядит припухшей. Отеки могут быть локальными – только в области пораженной вены или полностью охватывать голень, стопу. На ощупь ткани мягкоэластичные, при нажатии пальцем на отечном участке остается вмятина, которая быстро исчезает. Со временем за счет изменений в сосудах, образуется фиброзная ткань, что называется индуративным процессом. Кожа срастается с подкожной клетчаткой, ее подвижность нарушается.
https://youtube.com/watch?v=B4SGlEK9QV4
Важно!
Код заболевания по международной классификации болезней (МКБ-10) – I87.2.
Болевой синдром
Может возникать еще до появления признаков формирования язв. Чаще боль ноющая, давящая, после появления дефектов может стать жгучей. Усиливается при движении, изменении положения конечности. Боль возникает в области пораженной вены, чаще это голень, по мере распространения процесса ее выраженность усиливается, иррадиации обычно не наблюдается. Больные отмечают, что боль в основном беспокоит в ночное время и становится пульсирующей, под утро стихает, но усталость и тяжесть в ногах не проходит.
Пигментация кожи
Один из характерных признаков посттромбофлебитической болезни. На коже появляются кольцевидные пятна коричневатого оттенка. Чаще отмечаются в области лодыжки. Если болезнь прогрессирует, они распространяются на нижнюю часть голени. Со временем на месте пятен воспаляется кожа, появляется сухая или мокнущая экзема – кожное заболевание, связанное с возникновением сыпи в виде пузырьков. При отсутствии лечения на их месте образуются трофические язвы.
Судороги конечностей
Неотъемлемый признак болезни – ночные, мучительные, очень болезненные судороги в мышцах. Из-за них больные не могут полноценно высыпаться, их сон постоянно нарушается. Это приводит к появлению чувства усталости, сонливости, раздражительности, снижению работоспособности. Судороги могут длиться несколько секунд или минут в зависимости от степени тяжести патологии. Чаще они возникают в мышцах голени, но могут охватывать и всю конечность. Возникают ночью, но судороги могут начаться и в дневное время после физической нагрузки, долгой ходьбы или длительного нахождения в одной позе.
Терапия
Трофик (клеточное питание тканей) нормализуется приемом энзимов (гиалуронидаза). Лечение дополняется витаминами и иммуностимуляторами. Мочегонные средства не применяют, поскольку снижение объема крови способно спровоцировать нарушение обмена веществ. При наличии сопутствующих бактериальных и грибковых инфекций назначают антибиотики и антимикотические препараты. При токсических язвах и экземах применяют местное лечение.
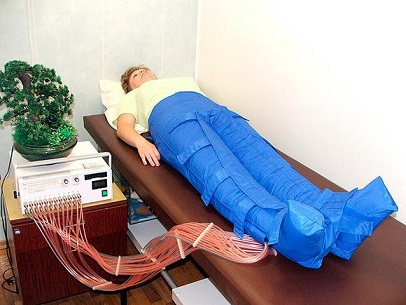
Лечение лимфостаза ног предусматривает бандажирование и использование компрессионного трикотажа. Хороший терапевтический эффект дает лимфодренажный массаж и физиотерапевтические процедуры – лазеро- магнитотерапия, аппаратная пневмокомпрессия, гидромассаж. Необходимо соблюдение диеты (предпочтение отдается низкокалорийной пище) и ограничение соли. Полезны лечебная гимнастика, плавание, скандинавская ходьба.
Посттромбофлебитический синдром
- Определение
- Причины
- Симптомы
- Диагностика
- Профилактика
Посттромбофлебитический синдром (ПТФС) – это хроническая венозная патология, обусловленная перенесенным острым тромбозом глубоких вен. Частота этого осложнения, по данным разных авторов, колеблется от 5% (от всего работающего населения) до 28% больных с различной венозной патологией.
Причины
Особенностью патогенеза ПТФС является наличие регионарной гипертензии, обусловленной патологией глубоких магистральных вен. Гипертензия приводит к развитию вторичных морфологических изменений в поверхностных и коммуникантных венах, в системе микроциркуляции и лимфотечения.
В первой фазе развития ПТФС эти процессы и изменения направлены на поддержку компенсации регионарной гемодинамики, а во второй – они же вызывают развитие декомпенсации регионарной гемодинамики.
Такая вена в срок от 2-3 месяцев до 3-5 лет превращается в ригидную склерозированную трубку с разрушенными клапанами. Нарушение микроциркуляции при ПТФС является причиной образования трофических язв.
Симптомы
В клиническом течении ПТФС доминируют чувство тяжести и боли в поврежденной конечности, которые усиливаются во время ходьбы, длительного пребывания на ногах.
Набухание тканей нижних конечностей и индурация тканей в нижней трети голени обусловлены развитием фиброза и декомпенсацией регионарной гемодинамики. В 65-75% больных вследствие ПТФС развивается вторичный варикоз, который распространяется на бассейн большой и малой подкожных вен.
По степени гемодинамических нарушений различают субкомпенсацию и декомпенсацию, а по стадиям тромбоза – оклюзию глубоких вен и реканализация глубоких вен.
Диагностика
Диагностика ПТФС основывается на клинических данных (перенесенный тромбоз глубоких вен нижних конечностей, наличие указанных выше симптомов), но решающую роль играет флебография (дистальная и проксимальная).
Характерным рентгенологическим симптомом в первой стадии заболевания является окклюзия глубоких вен, которая проявляется у 78% больных.
При реканализации тромба флебография показывает контрастирования магистральных вен с неравномерным сужением их диаметра.
Хирургическое лечение
Поскольку консервативное лечение посттромбофлебитического синдрома не позволяет полностью избавиться от заболевания, параллельно велась разработка различных хирургических методов лечения этой серьезной патологии. Правда, оперативное лечение посттромботической болезни возможно лишь после восстановления кровотока в пораженном глубинном сосуде, т.е. его реканализации. А в этом задании на первый план выходит медикаментозная и физиотерапия. Ведь, если кровоток не восстановить, операция, подразумевающая пресечение обходных (коллатеральных) путей кровотока, может плохо отразиться на самочувствии пациента.
После того, как кровоток в венозной системе нижних конечностей будет восстановлен, врач может предложить пациенту один из вариантов операций, эффективных при ПТФС. Наибольшей популярностью пользуются хирургические вмешательства на перфорантных и поверхностных венах, для проведения которых зачастую достаточно местной анестезии.
Наиболее распространенной операцией при ПТФС считается кроссэктомия. Ее суть заключается, в перевязывании крупных и мелких подкожных вен в месте соединения их с глубокими венами (в районе пролегания перфорантных сосудов). Разрез делают в паховой или подколенной ямке, поврежденный сосуд перевязывают в двух местах, а затем удаляют посредством специального зонда.
Кроссэктомия как самостоятельная операция проводится редко. Зачастую она входит в состав комплексной операции, предусматривающей кроссэктомию (перевязывание пораженных поверхностных вен), стриппинг (их извлечение посредством зонда), минифлебэктомию (удаление извлеченной вены), удаление перфорантной вены, не выполняющей свою функцию и допускающей рефлюкс крови из глубоких вен в поверхностные.
По сути речь идет об удалении части поверхностных вен при наличии такого осложнения, как рефлюкс. Но существуют и другие методы восстановления нарушенного венозного кровотока. Например, методика Псатакиса предусматривает коррекцию кровотока при помощи сухожилия в подколенной области. Из выделенного участка сухожилия делают своеобразную петлю для пораженной вены, которая будет сдавливать ее во время ходьбы, действуя по принципу насоса.
При нарушении проходимости подвздошных вен на помощь приходит методика Пальма по шунтированию сосудов. Шунт вставляют в пораженную вену паховой области в месте ее соединения с нормально функционирующей. Конструкция, которая зачастую имеет форму спирали, поддерживает постоянным просвет сосуда, не позволяя его стенкам сильно растягиваться под давлением крови.
Это обеспечивает более плотное прилегание клапанов вен, которые пропускают кровь лишь в одном направлении и работают по принципу насоса. Неплотное прилегание клапанов или их разрушение как раз и становятся причиной застой крови в нижних конечностях, ведь сама по себе кровь вверх течь не будет. Увы, подобные операции не очень популярны из-за высокого риска повторных тромбозов.
Окклюзию в бедренно-подколенной области лечат посредством флебэктомии и установки аутотрансплантата сосуда (в качестве имплантата чаще всего выступает участок вены с хорошими клапанами, взятый из подмышечной впадины). Если рефлюкс при этом остается, удаляют часть подкожных сосудов. В запущенных ситуациях посттромбофлебитического синдрома при поражении крупных вен после их реканализации назначают операцию под названием сафенэктомия, которая заключается в удалении таких сосудов.
В связи с тем, что причину развития венозной недостаточности большинство флебологов усматривают в несостоятельности клапанной системы, сегодня ведутся активные разработки искусственных клапанов сосудов (внутри- или внесосудистых). Пока что подобные операции находятся на стадии испытаний и усовершенствуются, ведь менее чем пятидесятипроцентный успех не является достаточно убедительным доказательством эффективности внедряемых методик по коррекции работы венозных клапанов.
Профилактические мероприятия
Профилактические мероприятия позволяют существенно снизить риск развития ПТФС у человека. В частности, чтобы избежать неприятного заболевания, стоит позаботиться о правильном питании и соблюдении режима дня.
Людям, которые подолгу находятся на ногах (например, продавцы), необходимо после трудового дня делать массаж ног и ножные ванночки с эфирными маслами. А тем, кто долго сидит в одном положении, следует разминать конечности, выполняя несложные упражнения, такие как вытягивание носков на себя и от себя, попеременное хождение на пятках и на носках и т.д.
Люди, страдающие любыми сосудистыми патологиями, должны с профилактической целью принимать разжижающие кровь препараты, например, Аспирин. Делать это можно только после предварительной консультации с врачом.
Соблюдая профилактические меры, и своевременно обращаясь к врачу в случае возникновения тревожных симптомов, вы сможете предотвратить развитие тяжелого заболевания и сохранить свое здоровье до самой старости






Добавить комментарий