Операция по удалению грыжи позвоночника
Содержание:
- 1 Причины патологии
- Операция
- 5 Реабилитация и последствия
- Цель удаления межпозвоночной грыжи
- Методы реабилитации после операции по удалению межпозвонковой грыжи
- Полная диагностика перед проведением операции
- Почему мы
- Механизм образования
- Реабилитация
- Показания к проведению
- Методы лечения
- Возможные послеоперационные осложнения
- Виды операций при позвоночных грыжах
- Возможные осложнения
- Операция по удалению грыжи шейного отдела позвоночника
1 Причины патологии
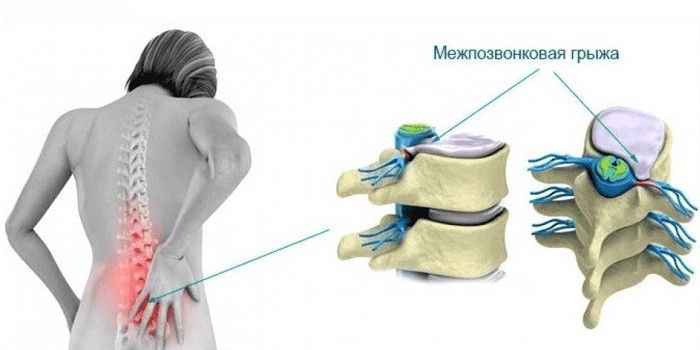
Межпозвонковая грыжа представляет собой патологическое состояние, характеризующееся постепенным разрушением фиброзного кольца и выпячиванием ядра диска за пределы позвонков. Это приводит к их смещению, сдавлению отростков и нервных окончаний, появлению выраженной симптоматики. Существует множество причин, способных провоцировать межпозвоночную грыжу. Операция требуется в наиболее запущенных случаях, когда консервативное лечение не принесло результат. Наиболее частыми предрасполагающими факторами считаются следующие:
- частые переохлаждения организма;
- ослабление иммунитета;
- регулярное переутомление;
- травмы позвоночника разной степени тяжести;
- сколиоз, лордоз или кифоз, провоцирующий неравномерное распределение нагрузки на все отделы позвоночного столба;
- нарушение кровообращения и недостаточное поступление питательных веществ к межпозвоночному диску;
- длительное сидение в силу профессиональной деятельности, способствующее ослаблению мышц в области поясницы;
- подъем тяжестей;
- хронический остеохондроз, радикулит;
- лишний вес, ожирение;
- нарушение обменных процессов, которое приводит к снижению эластичности фиброзного кольца.
Малоподвижный образ жизни также может спровоцировать образование выпячивания, поскольку ослабление мышечного корсета приводит к незначительному смещению позвонков с последующим увеличением нагрузки на диски.
Операция
Радикальное вмешательство используется в случае, когда необходимо освободить спинной мозг и нервы от давления выпяченных тканей. Наиболее популярными являются методы:
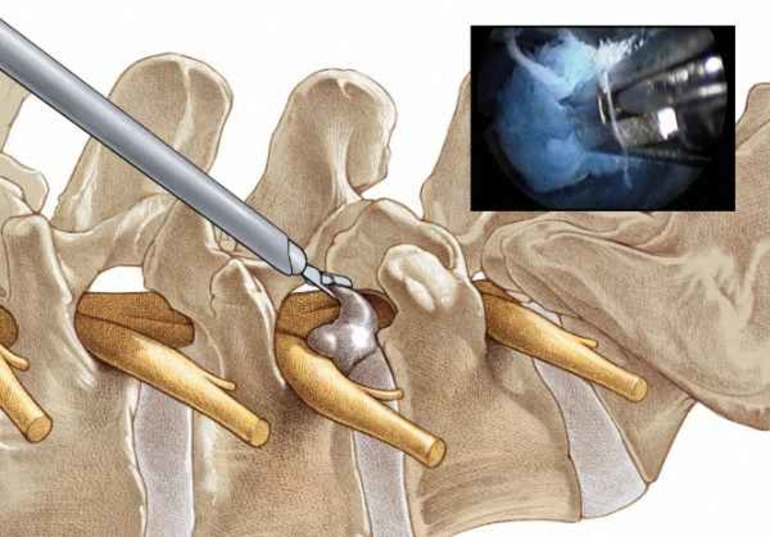
- Эндоскопия – операция через надрез в области позвоночника с использованием зонда. Через небольшое отверстие вводится камера и инструменты, смещенные ткани удаляются.
- Эндопротезирование диска. Поврежденные элементы удаляются. На их место устанавливается протезирующая конструкция.
- Чрескожная дискэктомия. Доступ осуществляется через прокол, деформированное ядро удаляется, и заменяется специальным составом.
- Лазерная реконструкция – грыжа удаляется путем выпаривания влаги из тканей.
5 Реабилитация и последствия
Несмотря на относительную безопасность современных методик, риск развития неприятных осложнений присутствует. Часто наблюдается реакция на анестезирующие препараты. При местном наркозе подобные последствия встречаются редко. Помимо этого, возможны рецидивы, травматизация спинного мозга, нарушение двигательной функции и появление рубцов после вмешательства.
После проведения операции пациент проходит курс восстановления. На протяжении 10 дней он принимает антибактериальные и анальгезирующие препараты. Первые предотвращают нагноение раны, вторые помогают облегчить послеоперационные боли.
После заживления тканей специалист назначает больному курс лечебной физкультуры. Занятия проходят под наблюдением врача, длятся не более 20 минут. Иногда требуется физиотерапия, например, магнитотерапия или электрофорез. Это помогает нормализовать кровообращение в области воспаления, предотвратить осложнения и улучшить питание тканей.
Необходимым условием реабилитации является массаж. Проводится он только специалистом в лечебном учреждении, курс — не менее 15 сеансов. После окончания восстановительного периода пациент проходит повторное обследование, делает рентгеновский снимок. При отсутствии осложнений ему разрешается вернуться к обычному образу жизни.
https://youtube.com/watch?v=UsqRgcZYq5s
Цель удаления межпозвоночной грыжи
Основная задача хирургического удаления грыжевого выпячивания — декомпрессия позвоночного канала, ликвидация образований, вызывающих его сужение. После проведения операции перестают сдавливаться кровеносные сосуды, устраняются предпосылки к раннему инсульту и появлению необратимых дисфункций органов малого таза. Перестают ущемляться сместившимися дисками спинномозговые корешки, восстанавливается иннервация позвоночных структур. Сразу после удаления грыжи отмечаются признаки улучшения состояния пациента:
- исчезают локальные и иррадиирущие боли в спине;
- устраняются мышечная атрофия конечностей, парестезии, проявляющиеся онемением, покалыванием, ощущением «ползающих мурашек;
- пациента перестают беспокоить головные боли, головокружения, слуховые и зрительные расстройства, скачки артериального давления.
Методы реабилитации после операции по удалению межпозвонковой грыжи
В ранний послеоперационный период после удаления грыжи позвоночника, пациент будет находиться на больничном. В это время его будут беспокоить остаточные боли. Пока такой синдром не пройдет, рекомендован прием комплекса медикаментов, с помощью которых удастся облегчить состояние и ускорить восстановление. Назначаются следующие группы препаратов:
Лечебная физкультура назначается уже через 2—3 дня после хирургической терапии. Гимнастика после удаления грыжи поясничного отдела позвоночника помогает улучшить кровообращение и питание больных участков, укрепить мышечные структуры, нормализовать функционирование конечностей. Пока в позвоночнике немеет и простреливает, тренировки выполняются лежа. По мере улучшения состояния нагрузка увеличивается, зарядка выполняется интенсивней.
Полезные упражнения после удаления межпозвоночной грыжи выглядят приблизительно так:
В положении лежа согнуть ноги в коленках и осторожно приподнимать бедра, отрывая поясницу от пола, при этом опираясь на плечи.
Правая нога сгибается в колене, другая кладется сверху. Раскачивать верхнюю конечность, постепенно увеличивая амплитуду движений.
Перевернуться на живот, приподнять прямую конечность, задержав в таком положении 15—20 сек., после поменять ноги.. Профилактические упражнения после удаления грыжи поясничного отдела:
Профилактические упражнения после удаления грыжи поясничного отдела:
Массажные процедуры назначаются приблизительно через 2—3 месяца после операции, когда риск развития послеоперационных осложнений минует. Если манипуляции выполняются правильно, выздоровление наступает быстрее, так как массаж способствует нормализации кровоснабжения и питания пораженных участков. Благодаря такому эффекту, клетки быстрее регенерируются, проходит воспаление, боль и отечность.
Если у человека была удалена грыжа поясничного отдела, грудного либо шейного, через 2,5—3 месяца для быстрого восстановления рекомендуется посетить грязевой или минеральный санаторный курорт. Ускорить выздоровление помогают следующие процедуры:
- лечебная физкультура,
- физиотерапия,
- щадящая диета,
- занятия на специальных тренажерах,
- солнечные ванны,
- грязевые и озокеритовые аппликации,
- купание в минеральных водах.
При позвоночной грыже для предотвращения рецидива рекомендуется не реже 1 раза в год проходить полноценный курс санаторно-курортного лечения. Полученный лечебный эффект комплекса процедур позволяет человеку вернуться к привычному образу жизни, забыть о болях и дискомфорте, полностью нормализовать функционирование пораженных участков.
После хирургического вмешательства и в период реабилитации важно пересмотреть рацион и наладить питание, отказавшись от жирных, острых, соленых и тяжелых блюд. В первые дни после операции пища должна содержать много клетчатки, благодаря которой работа кишечника нормализуется и удастся предотвратить запоры
Рацион рекомендуется составить так, чтобы не набирать лишнего веса, потому что он негативно влияет на здоровье позвоночника и может спровоцировать рецидив грыжи. Меню полезно обогатить такими блюдами и продуктами:
- постные сорта мяса,
- красная рыба,
- творог, сыры твердых сортов,
- кисломолочные напитки,
- морепродукты,
- холодцы, фруктовые желе,
- орехи, сухофрукты,
- яйца,
- каши.
В реабилитационный период обязательно назначается физиотерапия. Благодаря лечению, улучшается кровоснабжение и питание пораженных зон, а это способствует более быстрому выздоровлению и предотвращению рецидивов. Полезными физиопроцедурами считаются:
- Электрофорез. Цель процедуры — усиление проникновения лекарственных препаратов в глубинные ткани. После манипуляции исчезают боли, отеки и воспаление.
- Грязевые аппликации. Рассасывают послеоперационные шрамы, снижают болевой синдром.
- УВЧ. Улучшает кровообращение, тонизирует мышечные ткани, способствует ускоренной регенерации клеток.
- Фонофорез. Обладает массажным эффектом, однако механическое воздействие отсутствует, на тело направляются ультразвуковые волны, оказывающие вибрационный эффект.
- Магнитотерапия. На пораженные структуры воздействуют низкочастотные магнитные волны, благодаря которым пораженные ткани быстрее восстанавливаются, возвращается привычная функциональность опорно-двигательного аппарата, улучшается обмен веществ, уходит воспаление, боли и дискомфорт.
- Иглорефлексотерапия. Во время процедуры с помощью специальных игл активизируются определенные точки на теле, благодаря чему выздоровление ускоряется, также нормализуется самочувствие.
Полная диагностика перед проведением операции
Так как любое оперативное вмешательство – это риск и большая нагрузка на организм, необходимо провести тщательную диагностику, чтобы знать, какие риски и противопоказания могут ожидать больного. В рамках тестирования каждому пациенту назначают лабораторные анализы и аппаратные исследования.
Какие показатели должны проверить:
Общий анализ мочи и крови. Эти виды диагностик проводят в рамках любой диспансеризации, так как они дают общее представление о состоянии здоровья пациента. С помощью ОАК можно оценить гематологические показатели, обнаружить анемию, повышенную вязкость крови, снижение иммунитета и воспалительные реакции. ОАМ позволяет выявить признаки сахарного диабета, проблемы с почками, желчным пузырем, инфекционные заболевания.
Биохимия крови. Это более развернутый анализ крови, показывающий функционирование внутренних органов. По биохимическому анализу легко определить неполадки в работе печени, почек, поджелудочной железы, метаболические расстройства и признаки атеросклероза. Зная эти показатели, можно определить наличие противопоказаний к выполнению операции.
Обязательно проведение анализов на ТОРЧ-инфекции, включая проверку на сифилис, вирусный гепатит и ВИЧ-инфекцию.
Коагулограмма. Это показатель свертываемости крови. Перед любой операцией ее проводят в обязательном порядке. Расширенный вариант анализа – гемостазиограмма. Зная, как работает система свертывания человека, можно заранее предотвратить сильное кровотечение.
Флюорография. Это базовое исследование, необходимое для диагностики туберкулеза. Таких больных не допускают к плановым операциям, пока они не выздоровеют.
МРТ – для определения размеров грыжи и стороны выпячивания
В особенности важно рассмотреть внимательно снимок, если нужно удалять грыжу на уровне позвонков L5-S1. В этом сегменте позвоночника располагаются фасеточные суставы, которые могут препятствовать проникновению хирургического инструмента
На основе полученных данных проводят консилиум.
ЭКГ – для диагностики возможных проблем с сердечно-сосудистой системой.
На основе полученных данных решают, – какой вид операции проводить, какая анестезия подойдет.
Почему мы
- Врачи. В отделении нейрохирургии работают спинальные хирурги с большим опытом успешного лечения межпозвонковой грыжи. В Клиническом госпитале на Яузе Вас могут проконсультировать известные специалисты из Германии, Израиля и других стран.
- Экспертное оборудование. Клинический госпиталь на Яузе оснащен оборудованием ведущих мировых производителей, операции проводятся с использованием современной аппаратуры «Karl Storz», «DePuySynthes», «Joimax».
- Инновационная конструкция операционных. Устойчивые к инфекциям бесшовные монолитные блоки, 5 уровней стерильности благодаря сложной системе вентиляции.
- Быстрое восстановление. Пациент может вернуться домой на следующий день после проведения операции. Полное восстановление происходит значительно быстрее по сравнению с традиционным удалением грыжи.
- Малая травматичность. Отсутствие заметных послеоперационных рубцов — операции выполняются эндоскопически через небольшие разрезы.
- Безопасность. Минимальные риски развития послеоперационных осложнений. Отсутствует вредное воздействие наркоза на пациента.
Записаться на консультацию к специалистам Центра вертебрологии и эндоскопической хирургии позвоночника Клинического госпиталя на Яузе можно через специальную форму на сайте или позвонив по указанному на этой странице номеру телефона.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом ортопедом-вертебрологом, д.м.н. Абакировым М.Д., носит общий информационный характер, не заменяет консультацию специалиста.Для рекомендаций по диагностике и лечению необходима консультация врача.
Механизм образования
Таким образом, в результате дегенеративно-дистрофических процессов, искажается симметрия диска, в волокнах пульпозного ядра возникают микроразрывы, страдает фиброзная оболочка и замыкательные пластины. В них прямо пропорционально имеющимся изменениям снижается качество питания, что уже отрицательно сказывается на амортизационных свойствах диска.
В результате формируются предпосылки для смещения части пульпозного ядра в большей или меньшей степени ближе к границам диска. Фиброзное кольцо испытывает серьезную перегрузку (она может достигать 150–300 кг) и все больше сдавливается студенистым содержимым диска. Это приводит к постепенному разрушению образующих фиброзную оболочку волокон и, как следствие, уменьшению ее толщины. В результате пульпозное ядро проникает в образовавшийся зазор, что и называют протрузией. Диск в таком состоянии может незначительно выпячиваться за границы позвоночника, что в отдельных случаях способно тут же привести к ущемлению спинномозговых корешков.
Поскольку в межпозвоночных дисках достаточно много нервных окончаний, любые изменения в его структуре приводят к передаче соответствующих сигналов в головной мозг, результатом чего становится появление болевых ощущений в области поражения.
При протрузии боли в основном присутствуют только в области поражения, т. е. в спине. Это является важным отличием от грыжи, при которой они иррадиируют в конечности.
Если на этом этапе предпринять меры и пройти комплексное лечение, существует высокая вероятность остановки патологического процесса, а иногда и восстановления нормальной структуры фиброзного кольца. Но подобное, к сожалению, удается крайне редко, поскольку протрузия зачастую вызывает невыраженную симптоматику, а иногда протекает и вовсе бессимптомно.
Поэтому ничто не препятствует прогрессированию дегенеративно-дистрофического процесса. В результате все большее количество волокон фиброзного кольца разрушается под давлением пульпозного ядра, которое в свою очередь сдавливается позвонками. В конце концов, оно прорывается, а студенистое содержимое диска получает возможность вытечь наружу, т. е. в позвоночный канал. В таких ситуациях уже диагностируется межпозвоночная грыжа.
Поскольку в позвоночном канале проходит спинной мозг и огромное число нервных окончаний, а его ширина незначительная (не более 1,5–2 см), появление в нем инородного тела в подавляющем большинстве случаев приводит к их ущемлению. В таких ситуациях наблюдаются неврологические нарушения, затрагивающие конечности, голову, работу внутренних органов и т. д., в зависимости от того, какой из межпозвоночных дисков поражен.
Так, например, при образовании выпячивания в шейном отделе позвоночника могут наблюдаться головные боли, скачки артериального давления, нарушения сна, слуха, зрения, проблемы с кожей лица, а также обострение хронических заболеваний горла. Компрессия проходящих в шейном отделе позвоночника нервов приводит к нарушению функционирования соответствующих органов:
- головного мозга;
- щитовидной железы;
- анатомических структур уха и других ЛОР-органов;
- глаз;
- лицевого нерва;
- плечевого и локтевого суставов и пр.
В грудном отделе грыжи практически не формируются, что обусловлено его незначительной подвижность. Но в поясничном и крестцовом отделах они не редкость. В таких ситуациях могут страдать кишечник, половые органы, включая предстательную железу у мужчин, мочевой пузырь и ноги, поскольку страдает вегетативная нервная система. Поэтому при ущемлении проходящих в поясничном и крестцовом отделе позвоночника нервов, в том числе конского хвоста (нервное сплетение, начинающееся на уровне 1 и 2 поясничных позвонков), наблюдаются:
- запоры или диареи;
- кишечные колики;
- учащение мочеиспускания (иногда диагностируют нейрогенный мочевой пузырь);
- боли в бедрах, голенях, коленях, стопах, пальцах ног (напрямую зависит от области образования патологического выпячивания диска);
- эректильная дисфункция, вплоть до полной импотенции;
- отечность ног;
- геморрой.
Если и на этом этапе не обратить внимания на свое здоровье, выпавшая часть пульпозного ядра может отделиться от материнского диска и получить возможность относительно свободно перемещаться по позвоночному каналу. В таких ситуациях говорят о секвестрации, что несет серьезную угрозу здоровью человека.
Реабилитация
Реабилитационный период состоит из нескольких этапов:
- Послеоперационный период – около двух недель.
- Поздний этап – до 2 месяцев после операции.
- Регулярная поддерживающая терапия – пожизненно.
Основная задача реабилитации – в полном избавлении от боли, вызванной наличием остаточных неврологических реакций. В ходе мероприятий стабилизируются физические и биомеханические показатели, возобновляется подвижность конечностей, укрепляется мышечный тонус. Качественного восстановления можно добиться только под руководством врача-реабилитолога.
Реабилитационные мероприятия:
- ЛФК. Необходимо выполнять комплекс специальных упражнений, направленных на укрепление мышц спины и возобновление подвижности позвоночника.
- Физиологические процедуры.
- Прием фармакологических препаратов. В послеоперационный период назначаются обезболивающие средства, затем – средства, предотвращающие появление осложнений.
- Санаторное лечение.
Факторы, влияющие на выбор программы реабилитации:
- Физиологические характеристики: наличие других заболеваний, возраст, продолжительность дооперационного периода.
- Вид хирургического вмешательства. Если при ламинэктомии соседние позвонки срастаются в течение полугода, то восстановительный период после применения малоинвазивных методов происходит в короткие сроки.
Послеоперационный период
В течение двух недель после операции пациент должен тщательно следить за своим физическим состоянием и обязательно носить корсет в строго определенный период времени.
Запрещается:
- Сидеть. Перемещение больного осуществляется на каталке.
- Поднимать тяжести более 3 кг весом.
- Отказываться от ношения корсета.
- Заниматься самолечением.
- Носить корсет дольше трех часов в день.
Организм должен получать достаточное количество необходимых для восстановления элементов: микроэлементов, белков, животных жиров
Важно понимать, что в этот период вредные привычки могут помешать возобновлению нормальной жизнедеятельности.. Ограничения на позднем этапе восстановления:
Ограничения на позднем этапе восстановления:
- Нельзя долго находиться в одной позе. Каждые 4 часа необходимо принимать лежачее положение на 20 минут.
- Недопустимы тряска, потеря равновесия, чреватая резкими движениями или падением. Время пребывания в транспорте должно быть ограничено. Чтобы случайно не подскользнуться на улице нужно позаботиться об удобной обуви.
- Нельзя поднимать больше 5-8 кг. Точные границы нагрузок может указать врач.
- Ни в коем случае нельзя отказываться от корсета. Время ношения – 4 часа в сутки.
Показания к проведению
В 80% случаев межпозвоночной грыжи поражается поясничный отдел. Это объясняется тем, что эта область самая нагруженная и подвижная часть позвоночника. Оперативное лечение грыжи поясничного отдела позвоночника имеет следующие показания:
- Серьезные нарушения органов малого таза, вызванные компрессией нервных корешков. К таким симптомам относятся проблемы с эрекцией, импотенция, непроизвольное выделение мочи или кала.
- Неэффективность консервативного лечения на протяжении 3 месяцев. Критерий – сильная боль в поясничном отделе не становится меньше даже после приема лекарств, физиотерапии и массажа.
- Секвестрирующая грыжа. При ней часть пульпозного ядра диска отрывается и попадает в эпидуральное пространство. Это опасно развитием паралича ног.
- Предельная слабость мышц одной ноги. Называется нижним монопарезом, который происходит из-за нарушения связи конечностей с нервной системой.
- Большой размер грыжи. Если она более 8-10 мм, то обязательно подлежит хирургическому удалению.
Методы лечения
Лечение секвестрированной грыжи позвоночника исключительно оперативное. Исключение составляют случаи, когда вмешательство по тем или иным причинам противопоказано. В подобных ситуациях используют медикаментозную терапию и вспомогательные методики лечения.
Медикаментозная терапия
Фармакологическое лечение при секвестрации грыжи носит паллиативный характер и преследует следующие цели:
- снятие или ослабление болевого синдрома,
- восстановление способности больного к самообслуживанию и выполнению другой простейшей физической работы,
- предотвращение полной инвалидизации больного,
- снятие сопутствующих симптомов патологии.
Чаще всего при выпадении участков диска используют три группы препаратов: анальгетики, миорелаксанты и противовоспалительные средства. В качестве анальгетика может быть использован кеторол, анальгин, парацетамол, однако эффективность этих препаратов сравнительно невысока. Для достижения удовлетворительных результатов требуется использовать более действенные средства: трамадол, промедол, морфин. В качестве миорелаксанта может использоваться мидокалм, баклофен. Для снятия воспалительного процесса применяют индометацин, ибупрофен.
При развитии у пациента сопутствующей аутоиммунной реакции могут назначаться иммунодепрессанты – средства, угнетающие реакции иммунитета. К их числу относят химодепрессин, хумиру, зенапакс.
ЛФК
Методы лечебной физкультуры направлены в основном на снятие мышечных синдромов. Лечить секвестрированную грыжу с помощью физических упражнений категорически запрещено. Использование гимнастики возможно только в позднем послеоперационном периоде.
Здесь ЛФК позволяет добиться следующих эффектов:
- ослабление патологической импульсации,
- улучшение кровообращения,
- стимуляция регенеративных процессов,
- увеличение подвижности,
- профилактика контрактур.
Занятия лечебной физкультурой должны проводиться исключительно под руководством профессионального инструктора.
Физиотерапия
Как и гимнастика, физиотерапия не применяется для лечения секвестрированной грыжи межпозвоночного диска. В послеоперационном периоде методы физического воздействия используют для снятия мышечного спазма и с целью обезболивания. Кроме того, физиотерапевтические способы позволяют стимулировать регенерацию и сократить время, необходимое для выздоровления. Спинальным больным назначают такие методы ФТ, как электрофорез, воздействие синусоидальных модулированных токов, воздействие постоянных и переменных магнитных полей. После заживления раны могут использоваться озокеритовые аппликации, лечебные грязи, парафин.
Массаж
В качестве отвлекающего средства терапии может быть использован вакуумный массаж («банки»). Этот метод позволяет перераспределить кровь из околопозвоночных мышечных слоев в подкожные ткани и кожу. Субъективно пациент может ощущать некоторое облегчение после процедуры. Однако в реальности устранению имеющегося секвестра вакуумная стимуляция никак не способствует. Классические методы массажа при выпадении и секвестрировании грыжи противопоказаны.
Оперативное вмешательство
До недавнего времени самым распространенным методом удаления секвестра являлось полноразмерное хирургическое вмешательство. Сегодня на смену высокотравматичным операциям пришла эндоскопическая хирургия. Основной методикой операции считается метод др. Дестандо, подразумевающий прокол позвонка и удаление выпавшего участка диска с помощью эндоскопа. Более прогрессивной является методика трансфораминальной резекции секвестра, когда эндоскоп вводится через отверстие корешка спинномозгового нерва.
очень часто врачам приходится сталкиваться с паническим страхом пациентов перед операцией на позвоночнике. Люди боятся осложнений. В реальности удаление секвестра крайне редко становится причиной инвалидизации больного. Исключение составляют случаи, когда время, прошедшее с момента появления первых симптомов до начала операции, превышает трое суток. Даже при этом осложнения бывают обусловлены не самим вмешательством, а длительным воздействием постороннего агента на спинной мозг.
Народные средства
С целью лечения секвестрированных грыж народные рецепты не применяются. Единственное направление, где они могут быть использованы в качестве вспомогательного средства – восстановительное лечение после операции. Для снятия мышечного спазма и стимуляции регенеративных процессов применяют такие растения, как василек полевой, ромашка аптечная, календула, черноплодная рябина.
Возможные послеоперационные осложнения
Все последствия можно разделить на 2 группы: возникающие во время хирургического вмешательства и уже после него. К первой категории можно отнести случайное повреждение нервов. Это приводит к развитию парезов или параличей конечностей.
Если хирург замечает проблему еще в процессе вмешательства, то сразу производит ушивание. В противном случае в будущем больной будет страдать от головных болей и снижения чувствительности в конечностях. Послеоперационные осложнения грыжи поясничного отдела позвоночника:
- рецидив заболевания;
- сильная мигрень;
- инфекции позвоночного столба и сепсис;
- высыпания на коже из-за аллергии.
Виды операций при позвоночных грыжах
- Дискэктомия.
- Микродискэктомия.
- Эндоскопическая дискэктомия.
- Перкутанная дискэктомия (нуклеопластика).
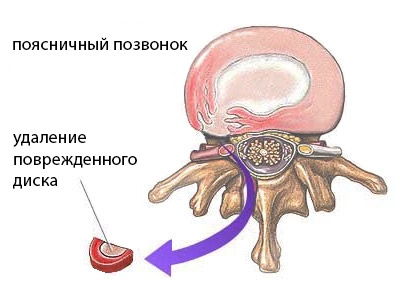
Открытая классическая дискэктомия проводится под общим наркозом. Разрез кожи над пораженным сегментом позвоночного столба – не менее 7-9 см. Широко отодвигаются мышцы, рассекается желтая связка, покрывающая позвоночник снаружи. Для лучшего доступа производится ламинэктомия – удаление части дуги позвонка.
дискэктомия
Кроме удаления диска производится частичное иссечение отростков позвонков. На месте удаленного диска развивается неподвижное соединительнотканное соединение позвонков.
Иногда для стабилизации позвонков на место удаленного диска устанавливается имплантат (искусственный титановый или костный, взятый из гребня подвздошной кости пациента). С этой же целью при нестабильности участка позвоночника возможно соединение нескольких позвонков металлическими пластинами.
Открытая дискэктомия длится около 2-х часов, затем пациент в течение суток вынужден лежать на спине. Сидеть не разрешается в течение 3-х недель.
Открытая дискэктомия – довольно травматичная операция, требующая длительного периода восстановления и реабилитации. В настоящее время применяется редко.
Однако в некоторых случаях это единственный метод лечения (в случаях грыж больших размеров, секвестирования диска, сужения канала спинного мозга и некоторых других осложнениях). Также считается, что открытая дискэктомия является самым надежным методом и дает наименьшее количество рецидивов. Кроме того, этот метод не требует дорогостоящего оборудования и может быть выполнен в любом нейрохирургическом отделении.
микродискэктомия
Микродискэктомия. Это менее травматичная операция, выполняется с помощью специальных микрохирургических инструментов под ультразвуковым или рентгенологическим контролем. Операционный разрез в данном случае небольшой -3-4 см. Тщательно отодвигаются мышцы, «выкусывается» небольшой участок желтой связки и затем непосредственно удаляется грыжа или часть диска.
При этом методе операции почти все межпозвоночные суставы, мышцы и связки остаются интактными, поэтому биомеханика позвонков практически не нарушается.
Эндоскопическая дискэктомия. Все этапы и принципы операции те же. Отличие в том, что проводится операция через еще меньший разрез (1,5-2 см) с помощью специального эндоскопического прибора. Все манипуляции хирург проводит под визуальным контролем монитора.
Малоинвазивные дискэктомии имеют много преимуществ:
- Операция может проводиться под эпидуральной или даже местной анестезией.
- Не требуется длительный постельный режим и долгая реабилитация.
- Сроки стационарного лечения – 3-5 дней. В некоторых клиниках операция проводится амбулаторно.
- Трудоспособность восстанавливается через 2 недели.
Перкутанная дискэктомия (нуклеопластка) проводится при небольших грыжах без разрыва фиброзного кольца (в 10-15% всех грыж). Проводится в амбулаторных условиях под местной анестезией. Под рентгенологическим контролем в центр диска вводится специальная канюля, через нее к ядру подводится электрод с лазерным излучением или холодной плазмой. Они разрушают часть пульпозного ядра, уменьшая размеры грыжи и снижая давление внутри диска.
Возможные осложнения
Врачи всегда учитывают возможные послеоперационные осложнения удаления межпозвоночной грыжи, поэтому прибегают к ней в крайних случаях. После полного или частичного иссечения диска на освободившихся местах формируются фиброзные ткани, лишенные функциональной активности. Это становится причиной неправильного перераспределения нагрузок на позвоночные сегменты всех отделов, создает предпосылку для образования нового грыжевого выпячивания.
К возможным осложнениям также относятся мышечные парезы, параличи, нарушения функционирования тазовых органов, инфицирование тканей, развитие дегенеративно-дистрофических процессов.
https://youtube.com/watch?v=ay34PYf7CVU
Операция по удалению грыжи шейного отдела позвоночника
Выбор метода удаления грыжи зависит от стадии процесса, состояния пациента, степени разрушения позвонков. В медицинской практике применяют следующие виды операций:
- Передняя и задняя дискэктомия.
- Дискэктомия со спондилодезом.
- Микродискэктомия.
- Лазерная вапоризация.
- Лазерная реконструкция дисков.
- Криодеструкция.
- Деструкция фасеточных нервов.
Некоторые из них проводятся под общим наркозом, другие — под местной анестезией. Также при разных видах лечения будет по-разному проходить реабилитационный период.
Передняя дискэктомия
Это вид хирургического вмешательства с открытым доступом через разрез на передней поверхности шеи. Во время операции удаляется разрушенный диск. Если на его место устанавливают титановую пластину, то этот метод называют дискэктомия со спондилодезом. Через некоторое время происходит сращение позвонков.
Важно: до недавнего времени вместо титановой пластины устанавливали костную ткань пациента, но этот метод является наиболее травматичным и требует более длительной реабилитации. Использование в качестве импланта пластины является более предпочтительным.
Задняя дискэктомия
Также проводится открытым способом, но с доступом через заднюю поверхность шеи. Этот метод почти не применяется, так как является очень опасным и травматичным из-за близости спинно-мозгового канала.
Микродискэктомия с применением эндоскопа
Этот метод входит в «золотой стандарт» лечения грыжи шейного отдела. Правда, применять такой вид операции возможно лишьпри небольших грыжах. Доступ осуществляется через маленький разрез в районе поврежденного позвонка, куда вводится эндоскоп. Хирург контролирует свои действия с помощью внешнего микроскопа. Фрагменты ядра диска удаляются, для закрепления результата рекомендуется провести последующее облучение диска лазером.
Данный метод является малоинвазивным, не требует долгой реабилитации, практически не имеет осложнений. Единственным недостатком метода является высокий процент рецидивов грыжи.
Технология В-Twin
Также проводится посредством эндоскопа. Особенность данного вида операции в следующем:делают два разреза по бокам шеи, поврежденный диск полностью удаляют и заменяют на титановую пластину из специального сплава В-Twin.</strong
Лазерная вапоризация
Этот вид оперативного вмешательства применяют при грыжах маленьких размеров (до 5 мм). Через небольшой разрез вводят лазерную иглу. Затем проводят «выпаривание» жидкости внутри грыжи лазерным лучом. В результате грыжа становится меньше или исчезает совсем. Операцию проводят под местной анестезией, поэтому ее можно делать беременным или людям с сердечными заболеваниями. Из недостатков лазерного лечения отмечают большой риск повторного развития грыжи.
Лазерная реконструкция дисков
Наиболее щадящий метод, предполагающий применение местной анестезии. Выполняется с помощью специальной иглы с кабелем внутри, которую вводят в пораженный диск (например с5 с6). Затем кабель нагревают до 70 градусов. Под воздействием тепла происходит активный рост клеток хрящевой ткани, который продолжается примерно 5 месяцев. Такие манипуляции проводят в течение 2-3- дней, затем через сутки пациент может идти домой. На весь период восстановления больному показано ношение корсета и применение противовоспалительных препаратов. Также исключаются физические нагрузки, массаж, физиопроцедуры. Продолжительность ограничительного периода определяет врач.
Криодеструкция
Этот метод предполагает воздействие на грыжу с помощью низких температур. Иглу вводят в диск, затем «замораживают» грыжу при помощи холодного вещества. Происходит уменьшение размеров грыжи. Данный метод хирургического вмешательства также предполагает применение местной анестезии.
Важно: при этом способе лечения вероятность рецидива гораздо выше, чем при традиционных операциях.
Деструкция фасеточных нервов (фасеточная ризотомия)
Это щадящий вид хирургического лечения грыжи, основанный на блокировке нервных окончаний, передающих болевые сигналы в мозг. Через ткани шеи пропускают высокочастотный ток, который достигает окончания нервов и блокирует их. Денервация показана при небольшом размере грыжи. Данный метод лечения не имеет осложнений, пациент отправляется домой через пару часов после процедуры. Противопоказаниями являются: инфекционные заболевания, онкология, тяжелая неврологическая симптоматика (паралич, слабость мышц, нарушение работы внутренних органов, повреждение спинного мозга). После деструкции исключаются физические нагрузки на позвоночник, длительное нахождение в сидячем положении, подъем тяжестей.











Добавить комментарий