Гепатит а (болезнь боткина) — симптомы и лечение
Содержание:
- Причины
- Какие факторы способствуют развитию цирроза?
- Зачем нужно делать прививки при гепатите С?
- Группы риска
- Осложнение заболевания
- Виды болезни и ее симптомы
- Лечение гепатита Е
- Лечение гепатита Д
- Диагностика
- Патогенез
- Способы заражения гепатитом А
- Можно ли заразиться гепатитом?
- Другие заболевания из группы Инфекционные и паразитарные болезни:
- Вероятность заболеть
- Эпидемиология
Причины
Возбудителем заболевания является вирус гепатита А, который относится к семейству пикорнавирусов. Он весьма устойчив во внешней среде, сохраняется в течение нескольких месяцев при +4оС и на протяжении нескольких лет при -20оС. Погибает вирус только после пятиминутного кипячения.
Источником инфекции становится больной человек, независимо от того, какая у него форма заболевания: желтушная или безжелтушная. Наибольшую опасность представляют больные в конце инкубационного периода и в течение преджелтушной стадии. С появлением желтухи вирус в крови не обнаруживается, и риск заражения максимально снижается.
Главные пути распространения инфекции:
- алиментарный (пищевой);
- контактно-бытовой;
- водный.
Некоторые врачи придерживаются мнения, что вирус может передаваться воздушно-капельным путем, но достаточных доказательств эта точка зрения не имеет. Поэтому гепатит А относят к кишечным инфекциям.
Можно заразиться гепатитом А при употреблении:
- пищи, которую приготовил зараженный человек;
- овощей и фруктов, которые мыли зараженной и некипяченой водой;
- еды, приготовленная человеком, который не соблюдает правила личной гигиены или ухаживает за больным ребенком;
- сырых морепродуктов, отлов которых производится в зараженных возбудителем гепатита А водах (не исключаются и сточные воды);
- а также при гомосексуальных контактах с больным человеком.
Группы риска по инфицированию гепатитом А:
- домочадцы больного гепатитом А человека;
- люди, которые имеют половые контакты с больным;
- люди, особенно дети, которые проживают в местности с высокой распространенностью гепатита А;
- мужчины-гомосексуалисты;
- сотрудники детских садов, учреждений общественного питания и водоснабжения;
- дети, которые посещают дошкольные учреждения;
- наркоманы.
Какие факторы способствуют развитию цирроза?
Ученые изучили большие группы людей с гепатитом С и выяснили, что случается через определенное время. Только около 20% (1 из 5) получают цирроз в течение 20 лет при инфицировании гепатитом С. Большинство других имеют воспаление в печени, но у них не успевает развиться цирроз. Ученые также идентифицировали факторы, которые повышают риск развития цирроза после инфицирования гепатитом.
Употребление алкоголя
Люди с гепатитом С, которые употребляют алкоголь, имеют больший риск развития цирроза печени. Количество алкоголя, которое является более менее безопасным для печени при гепатите С, оценить достаточно сложно. Даже небольшое количество алкоголя (социальное) связано с повышение риска цирроза печени. Достоверно определено и рекомендуется полное исключение алкоголя.
Курение марихуаны
Употребление марихуаны приводит к ускорению повреждения печени и замещению ее фиброзной тканью, поэтому людям с гепатитом С рекомендуется избегать употребления марихуаны.
Избыточный вес и ожирение
Ожирение может приводить к накоплению и отложению жиров в печени (стеатоз), которое повышает риск развития цирроза. Избыток жиров в печени также ухудшает результаты лечения гепатита С.
Интенсивность повреждения печени
Увеличение интенсивности воспаления в печени делает ее более уязвимой к повреждению и дальнейшему развитию фиброза и цирроза. Сссуществует множество методов определения, того, насколько сильно повреждается печень при гепатите С, в том числе исследование крови, специальное ультразвуковое исследование, биопсия печени. Именно биопсия печения является «золотым стандартом» диагностики, хотя и не рекомендуется для абсолютно всех пациентов.
Зачем нужно делать прививки при гепатите С?
Инфекции могут протекать тяжелее у людей, которые уже имеют другую инфекцию. Люди с гепатитом С уже имеют инфекцию, вызванную вирусом гепатита С.
Если гепатит С выявлен, присоединение другой инфекции может очень серьезно ухудшить состояние. Из-за того, что печень повреждается и не может полностью выполнять свою функцию, присоединение другой вирусной инфекции может полностью «выключить» печень. Наличие второй инфекции может ухудшить течение гепатита С. Это снижает функции иммунной системы, которая собственно и сопротивляется вирусу. Она не может работать правильно вследствие наличия вирусного гепатита.
Вакцины могут иметь побочные эффекты, однако, они не интенсивные и не продолжительные. Польза от них при гепатите очень велика.
Группы риска
Механизм передачи заболевания позволил выделить круг лиц, рискующий заразиться в первую очередь.
Люди, перенесшие переливание крови. Современная обработка плазмы позволяет избежать инфицирования — плазма карантинизируется в течение полугода, подвергается глубокой заморозке при температуре тридцать градусов ниже нуля. У донора, по истечении срока карантина, производят повторный забор анализов на маркеры, в случае отрицательного результата плазма допускается к переливанию больным.
Эритроцитарная масса не может карантинизироваться, замораживать ее нельзя. Несмотря на высокие технологии очистки, такие как снятие лейкотромбослоя, риск передачи гепатита остается. Связано с длительным инкубационным периодом.
- Медицинские работники. Трудовая деятельность в ЛПУ связана с контактированием с пациентами. Современные средства защиты, маски, перчатки, не дают гарантии сохранности кожных покровов. Перчатки повреждаются, прокалываются иглами, скальпелями. Если в этот момент происходит контакт с инфицированной кровью, возможна передача гепатита медику.
- Лица с гомосексуальными наклонностями. Специфические половые контакты ведут к образованию микроповреждений, через которые способен проникнуть вирион.
- Лица, пользующиеся наркотическими препаратами в инъекционной форме. Наркоманы используют один шприц на несколько человек, поэтому происходит передача инфекции.
- Младенцы, родившиеся у зараженных матерей. Во время беременности передача не происходит благодаря плацентарному барьеру. Инфицирование плода осуществляется во время прохождения родовыми путями.
- Лица, ведущие беспорядочную половую жизнь. Большое количество половых партнеров, секс без использования презервативов — риск передачи не только гепатита, но и других инфекций, передающихся половым путем.
- Семья вирусоносителя. Близкие контакты, пользование одной зубной щеткой, бритвой, сексуальные контакты повышают риск данной группы.
- Туристы, работники, выезжающие в эндемически осложненные страны.
Осложнение заболевания
Каждая разновидность гепатита губительно действует на печень, разрушая структуры клеток, вызывая воспалительные процессы. Осложнения могут возникнуть в случае игнорирования лечения или при неполном соблюдении предписаний врача по лечению заболевания. Таким образом, вирус разрушает ткани печени, влияет на поджелудочную железу, что в дальнейшем вызывает:
- Печеночную недостаточность;
- Панкреатит;
- Перерождение клеток печени в клетки рака;
- Застой желчи;
- Воспаление желчного пузыря;
- Холецистит;
- Цирроз.
Если человек вовремя начал лечение, ни одно из перечисленных осложнений ему не грозит. Организм способен справиться с вирусом с помощью лекарственной терапии и диеты. После заболевания в крови человека навсегда остается ослабленный вирус, который не способен провоцировать развитие гепатита. Таким людям запрещено становиться донорами.
Виды болезни и ее симптомы
Следует помнить, что гепатит Б симптомы проявляет самые различные. Симптомы и лечение гепатита зависят от формы болезни. Выделяют две формы – острую и хроническую.
Острая форма
Острая форма гепатита Б характерна возникновением первых симптомов уже через 40-180 дней. За это время вирус успевает увеличить свою популяцию, защищаясь от атаки иммунной системы. Гепатит Б на ранних стадиях дает симптомы, схожие с другими вирусными заболеваниями (ОРЗ или гриппом), что усложняет процесс диагностики, так как больной просто не обращается к доктору, надеясь, что вылечится сам.
К ранним проявлениям относят:
- жар;
- лихорадку;
- общую слабость и недомогание;
- головные боли;
- боль в суставах;
- аллергическую крапивницу.
Симптомы гепатита у женщин и мужчин одинаковы.
По мере развития болезни:
- больной чувствует боль в правом подреберье;
- отмечается увеличение печени и селезенки;
- горечь во рту, тошнота;
- наблюдается обесцвечивание кала и потемнение мочи.
Такие симптомы возникают, потому что пораженная печень не справляется с обезвреживанием токсичных для организма веществ, в частности, билирубина.
Если иммунная система человека способна справиться с атакой вируса, то при надлежащем лечении уже через несколько дней острая форма завершается полным выздоровлением. Если же вирус уничтожается не до конца, болезнь переходит в хроническую форму.
Хроническая
Симптомы хронического гепатита стерты, данная форма более опасна, чем острая. Основная угроза состоит в том, что главный симптом – общее недомогание, которое чаще игнорируется, что дает возможность болезни прогрессировать.
Также больной может ощущать:
- расстройства пищеварения;
- тошноту;
- боли в животе.
В тяжелых случаях появляется непроходящая желтуха, темная моча (цвета пива), потеря веса, увеличение селезенки и печени, кровоточивость десен, венозный рисунок на животе.
Лечение гепатита Е
Лечение гепатита А и Е проводится в условиях инфекционного стационара. При тяжелом течении, появлении признаков печеночной недостаточности больного госпитализируют в реанимацию или отделение интенсивной терапии.
Пациентам, больным гепатитом, рекомендуется прием медикаментозных лекарственных средств, соблюдение диеты. Для облегчения симптомов и лечения гепатита е иногда используют средства народной медицины.
Медикаментозное лечение
Лечение гепатита E включает в себя применение следующих лекарств:
- Противовирусные.
Действие интерферонов, рибавирина направлено на разрушение генотипа вируса. - Дезинтоксикационные.
Такие средства усиливают почечный кровоток, повышают фильтрацию и вывод токсинов. - Глюкокортикоиды.
Применяют только при тяжелых случаях, развитии геморрагического или гемолитического синдрома. - Гепатопротекторы.
Медикаментозные или растительные средства восстанавливают нормальную печеночную структуру. - Энтеросорбенты.
Полифепан, фильтрум пьют для уничтожения токсических микроорганизмов. - Пищеварительные ферменты, спазмолитики.
Их назначают для улучшения переваривания, уменьшения спазмов желчных протоков.
При развитии осложнений, для предотвращения геморрагического синдрома переливают плазму, водят ингибиторы протеаз и препараты, улучшающие микроциркуляцию.
Диета при гепатите Е
Назначается соблюдение диеты №5. Она разрешает нижеперечисленные блюда:
- Овощные, сваренные на нежирном бульоне, супы.
- Отварная или тушеная говядина, индейка, курица.
- Рисовая, пшеничная, овсяная, гречневая каши.
- Овощи: картофель, огурцы, тыква, кабачки.
- Кисломолочные продукты :кефир, йогурт, сметана 1% или 0% жирности.
- Сухой белый хлеб.
- Растительное, оливковое, льняное или кунжутное масло.
Не рекомендуется употреблять грибы, копчености, колбасы, консервы, маринад. Следует ограничить яйца, сливочное масло, сдобу, ягоды.
Народные средства
К наиболее популярным рецептам относятся:
- Отвар из кукурузных рылец.
50 г. сырья измельчают кофемолкой или блендером. Заливают 200 мл воды, кипятят на водяной бане. Остужают, процеживают через чистую марлечку. Пьют по 2 ст.л. х 4 раза ежедневно. - Сок из моркови, петрушка и шпината.
Смешивают в соотношении 2:1:1. Употребляют по 1/2ст. трижды в сутки. - Сок из тысячелистника, смешанный с медом.
Берут в равных пропорциях, принимают по 2 чайные ложки 2 раза в день за 20 минут до еды.
Применяя подобные народные средства нужно помнить, что они являются вспомогательным методом лечением гепатита Е. Основу терапии составляют традиционные медикаментозные препараты.
Лечение гепатита Д
Специфических методов терапии для полного излечения от гепатита Д не существует. Лечебные мероприятия направлены на прекращение внедрения вирусного агента в геном здоровой печеночной клетки, что останавливает прогрессирование проявлений болезни. Раннее лечение по рекомендованной схеме способно максимально защитить печень от агрессивного воздействия патогенного микроорганизма.
Для восстановления работы гепатоцитов, снятия интоксикации и восстановления функциональной активности желчевыводящих путей необходимо сочетание лекарственной терапии, методов народной медицины и диеты. Развитие осложнений требует хирургического вмешательства для оперативного удаления патологического очага.
Медикаментозное лечение
Достоверный положительный результат лечения гепатита Д достигается после назначения альфа-интерферона. Курс лечения составляет 3 месяца, при необходимости прием препарата продлевается до 6 или 12 месяцев. В тяжелых случаях присоединяют противовирусный препарат Рибовирин.
Вспомогательное значение имеют гепатопротекторы, способствующие регенерации гепатоцитов:
- Карсил;
- Хофитол;
- Эссенциале;
- Гепатобене.
Пациентам с гепатитом Д для достижения эффекта необходимо увеличивать терапевтические дозы лекарственных средств.
Хирургическое лечение
Развитие гепатокарциномы на фоне воспалительного процесса в печени требует оперативного вмешательства. Своевременное вмешательство позволяет восстановить работу печени и увеличить продолжительность жизни.
Народные методы
Лечение лекарственными травами можно проводить после активной медикаментозной терапии при стабилизации гепатита Д. Для улучшения оттока желчи показан прием отваров или настоев:
- шиповника;
- расторопши;
- бессмертника;
- золототысячника;
- листьев крапивы;
- почек и листьев березы;
- коры крушины.
Народные методы имеют вспомогательное значение и назначаются лечащим врачом.
Диета
Пациенту, страдающий гепатитом Д, назначается специальная диета. Запрещено употребление жирной, жареной и острой пищи. Ограничиваются продукты с содержанием грубой растительной клетчатки (фасоль, бобы, капуста), кислые фрукты и ягоды. Предпочтительны молочные продукты (кефир, йогурт, творог с низким содержанием жира), кисели. Положительное влияние на течение болезни оказывает употребление овсяной и рисовой крупы, нежирного куриного мяса, постной телятины. Пищу необходимо принимать в теплом виде небольшими порциями 5-6 раз в день.
Диагностика
Дифференциальный диагноз гепатита А необходим как в преджелтушной стадии: многие симптомы схожи с ОРВИ и острыми гастроэнтеритами, так и после возникновения желтухи: чтобы отличить гепатит А от других гепатитов, холангитов, застоя желчи и желчнокаменной болезни.
Для диагностики заболевания важны:
- сбор анамнеза;
- выяснение эпидемиологической обстановки и возможности контактов с больными гепатитом А;
- подтверждение увеличения печени и селезенки;
- наличие жалоб на светлый кал и темную мочу.
Из лабораторных методов используют:
- определение активности АСТ и АЛТ, альдолазы, тимоловой пробы;
- проведение ИФА или РНА для выявления специфических антител класса иммуноглобулинов М (аnti-HAV IgM);
- общий анализ крови (увеличение лимфоцитов и моноцитов при сниженном количестве лейкоцитов и СОЭ);
- биохимический анализ крови (повышение билирубина, снижение общего белка);
- общий анализ мочи;
- исследование крови на свертываемость, в частности на протромбиновый индекс;
- УЗИ печени.
Патогенез
Инфицирование гепатитом А, как правило, происходит во время употребления зараженной пищи или воды.
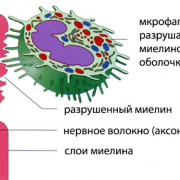
Попав в передний отдел пищеварительной системы, внеклеточные агенты просачиваются через клетки эпителия в кровь. Затем по кровеносному руслу они проникают в паренхимы печени. Выйдя из своей оболочки, частицы вируса встраиваются в рибосомы органеллы. Части клеток печени под действием внеклеточных агентов перестраиваются и начинают создавать новые копии вируса. Новые вирионы с желчью выводятся из организма человека с калом. А вирус из пораженных клеток печени переселяется в новые гепатоциты.
Цепь разрушения органа продолжается до тех пор, пока организм человека не выработает нужное количество иммуноглобулинов, которые полностью уничтожат инфекцию.
Способы заражения гепатитом А
Строение возбудителя предоставляет сохранение жизнедеятельности при неблагоприятных условиях окружающей среды. Частая причина заражения – употребление грязной питьевой воды. Защитная оболочка возбудителя вирусного гепатита А выдерживает высокие температуры, воздействие активных химических веществ таких, как хлор. Только при кипячении воды, при 100 градусах защитная оболочка вируса разрушается и он погибает
Поэтому важно следить за качеством употребляемой воды
Немытая зелень, овощи, фрукты становятся причиной заражения, если они произрастали вблизи сточных вод или орошались зараженной водой. Морепродукты из грязных водоемов, куда попадали зараженные фекалии, также становятся источником заражения.
Заражение возможно при тесном контакте с больным, предметами ухода, например, если сожители пользуются одним полотенцем, общей посудой и так далее. Инфицированный больной становится источником распространения инфекции еще до появления первых клинических симптомов.
Можно ли заразиться гепатитом?
Заразным является только вирусный гепатит. Причем инфицироваться им можно разными путями:
- Через грязные руки, посуду, загрязненную воду и продукты. Так передаетсягепатит A и E.
- Через контакт с кровью больного. В этом плане опасны многие медицинские и стоматологические манипуляции, процедуры маникюра, педикюра, татуажа, пирсинга, инъекционное употребление наркотиков и т.п. Этот путь передачи характерен для вирусных гепатитов B, C, D.
- Половым путем. Сперма и вагинальные выделения больных гепатитом B, C, D также могут содержать вирусы. Особенно высок риск заражения при гомосексуальных отношениях.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Вероятность заболеть
Любой человек, не вакцинированный и не инфицированный ранее, может заразиться гепатитом А. В районах с широким распространением вируса (высокой эндемичностью) большинство случаев инфицирования гепатитом А происходит среди детей раннего возраста. В число факторов риска входят следующие:
- плохая санитария;
- отсутствие безопасной воды;
- употребление инъекционных наркотиков;
- совместное проживание с инфицированным человеком;
- сексуальные отношения с человеком, имеющим острую инфекцию гепатита А;
- поездки в районы с высокой эндемичностью по гепатиту А без предварительной иммунизации.
В развивающихся странах с очень плохими санитарными условиями и гигиенической практикой большинство детей (90%) приобретают вирусную инфекцию гепатита А до достижения ими 10-летнего возраста.
В городах, где легче соблюдать гигиенические требования, человек дольше остается восприимчивым, что, как ни парадоксально, приводит к большей частоте желтушных, а иногда и тяжелых форм гепатита А у горожан. Таким образом жители городов, выезжающие в сельскую местность, также являются группой риска.
Эпидемиология
Источником передачи болезнетворных частиц выступают люди с бессимптомным течением болезни или в период инкубации, когда еще нет проявлений. Путь передачи фекально-оральный, это “болезнь немытых рук”. Может передаваться через еду, воду и бытовые предметы. Возбудитель болезни Боткина достаточно устойчив во внешней среде и может долгое время присутствовать в воде. Поэтому при использовании загрязненной вирусом воды из-под крана для питья без кипячения можно заразиться. Также вирус может проникнуть в организм из воды при чистке зубов, мытье рук, посуды, овощей и фруктов. Достаточно часто заражение происходит при купании в открытых водоемах. В случае совместного проживания или длительного нахождения с больным возможно передача вируса через полотенца, игрушки, дверные ручки и т.п. Заражение может произойти, если употребить в пищу морепродукты, выловленные в зараженном водоеме, в сыром виде.

В жарких странах “третьего мира” в связи с плохими санитарными условиями, высокой плотностью населения и несоблюдением правил гигиены гепатит A встречается повсеместно. В странах Европы, Северной Америки, России и СНГ благодаря вакцинации и знанию санитарно-гигиенических правил эта патология встречается только в определенных группах населения.
По статистике Всемирной организации здравоохранения, каждый год регистрируется около 1,5 млн случаев заболевания. Однакоэтот анализ не учитывает стертые и бессимптомные формы, а также пациентов, которые не обращались за медицинской помощью.





Добавить комментарий