Расшифровка основных показателей анализа фемофлор
Содержание:
- Лечение
- Энтеробактер (enterobacter)
- Лечение
- Каких возбудителей выделяет анализ мазка на биоценоз и какие данные получают из анализа?
- Какие функции нормальной микрофлоры у женщин
- Что выявляет мазок на биоценоз — Фемофлор 16: показатели нормы и отклонения
- АТОПОБИУМ.
- Что такое лактобациллярная степень
- Когда нужно сдавать мужчине мазок на ИППП
- Энтеробактерии: что это такое? — советы и рекомендации на News4Health.ru
- Лечение
- Corynebacterium pseudodiphtheriticum
- Общее описание
Лечение
После проведения тщательной диагностики и постановки окончательного диагноза переходят к лечению инфекции. Терапевтические мероприятия включают строгое соблюдение диеты, проведение этиотропной противомикробной терапии, а также мер, устраняющих основные симптомы болезни и улучшающих общее самочувствие больных. После устранения острых явлений заболевания необходимо нормализовать микрофлору ЖКТ.

Рвота и понос — причина потери организмом жидкости и минеральных веществ. Чтобы быстрее избавиться от токсинов, необходимо больным обеспечить правильный питьевой режим. При этом пить желательно не просто воду, а растворы, восстанавливающие минеральный баланс.
Медикаментозное лечение цитробактериоза:
- Антибиотики — «Цефазолин», «Цефтриаксон», «Цефтазидим» и прочие препараты из группы цефалоспоринов, к которым чувствителен выделенный микроб, а также «Ципрофлоксацин», «Левофлоксацин», «Нифуроксазид», «Амикацин», «Гентамицин»;
- Пре- и пробиотики – «Бифиформ», «Аципол», «Хилак форте»;
- Энтеросорбенты – «Активированный уголь», «Полисорб»;
- Пероральная регидратация — «Регидрон», «Гидровит», «Нормогидрон»;
- Ферментативные препараты — «Креон-Д», «Мезим», «Панзинорм»;
- Спазмолитики – «Но-шпа», «Дюспаталин»;
- Средства от тошноты и рвоты – «Мотилиум», «Церукал»;
- Лекарства от вздутия – «Эспумизан», «Редугаз»;
- Витаминные комплексы;
- Иммуномодуляторы.
В тяжелых случаях больных госпитализируют в инфекционное отделение стационара, где проводят инфузионную дезинтоксикационную терапию. Больным внутривенно вводят глюкозо-солевые растворы – «Гемодез», «Реоглюман», раствор Рингера. Некоторым больным требуется введение кровезаменителей и применение экстракорпоральных методов очищения крови — плазмафереза, гемосорбции, гемодиализа, ультрафиолетового и лазерного облучения.
Своевременное и адекватное лечение делает прогноз заболевания благоприятным. Проблемы со стулом и общим самочувствием могут длительно сохраняться у пожилых людей, маленьких детей и лиц с ослабленным иммунитетом.
Энтеробактер (enterobacter)
Энтеробактер (лат. Enterobacter) род грамотрицательных палочкообразных перитрихиальных споронеобразующих бактерий, факультативных анаэробов. Энтеробактеры входят в состав нормальной микрофлоры кишечника человека.
Энтеробактер также обитает в кишечнике некоторых видов животных, встречается в почве, воде, пищевых продуктах.
Энтеробактер в систематике бактерий
Род энтеробактер (Enterobacter) входит в семейство энтеробактерии (Enterobacteriaceae), порядок энтеробактерии (Enterobacteriales), класс гамма-протеобактерии (γ proteobacteria), тип протеобактерии (Proteobacteria), царство бактерии.
Род энтеробактер включает следующие виды: Enterobacter aerogenes, enterobacter amnigenus, enterobacter asburiae, enterobacter cancerogenous, enterobacter cloacae. enterobacter cowanii, enterobacter dissolvens, enterobacter gergoviae, enterobacter hormaechei, enterobacter intermedius, enterobacter kobei, enterobacter ludwigii, enterobacter nimipressuralis, enterobacter pyrinus, enterobacter sakazakii.
Ранее входящий в род энтеробактер вид Enterobacter agglomerans переименован в Pantoea agglomerans и отнесён к вновь образованному роду Pantoea.
Энтеробактер относится к так называемым Колиформным бактериям.
Энтеробактер возбудитель заболеваний человека
Энтеробактер встречается в толстом кишечнике многих здоровых людей, но он относится к условно-патогенным бактериям и при попадании энтеробактера в другие органы возможно развитие инфекционных заболеваний. Ряд видов энтеробактера (Enterobacter agglomerans, enterobacter cloacae и др.) вызывают инфекционные заболевания почек и мочевыводящих путей (острый пиелонефрит, обострение хронического простатита), половых органов, респираторной системы.
Энтеробактер является одной из самых частых причин внутрибольничных ангиогенных инфекций и инфекций дыхательных и мочевыводящих путей.
Энтеробактер в анализе мочи
Бактериурия наличие бактерий в моче может является признаком воспаления в мочевыводящих путях, мочевом пузыре, почках. При отсутствии
каких-либо симптомов, Истинная бактериурия (инфекция мочевых путей) диагностируется при наличии не менее 10 5 микробных тел энтеробактеров (или других энтеробактерий) в 1 мл свежевыпущенной мочи, иначе предполагается, что загрязнение мочи происходит при ее заборе. Если бактериурия не сопровождается какими-либо симптомами, тогда она называется Бессимптомной бактериурией. Бессимптомная бактериурия не всегда требует немедленного лечения.
При наличии симптомов или при заборе мочи катетером диагностический порог может быть значительно уменьшен. В частности, при наличии соответствующей клинической симптоматики (лихорадка, озноб, тошнота. рвота. боли в поясничной области, дизурия) и выделении не менее 10 лейкоцитов в 1 мкл мочи, критерием для диагностики острого пиелонефрита является наличие не менее 10 4 энтеробактеров (или других уропатогенных энтеробактерий) в 1 мл мочи.
Энтеробактер в результатах анализа кала на дисбактериоз
При микробиологическом анализе кала энтеробактер рассматривается в комплексе с другими условно-патогенными бактериями, относящимися к семейству энтеробактерии и входящими в состав нормальной микрофлоры кишечника человека (кроме энтеробактера это клебсиелла. протей. гафния, серратия, морганелла, провиденция, цитробактер и др). В норме общее количество этих бактерий (колониеобразующих единиц
, КОЕ) в 1 г кала должно быть меньше 10 4. Большее количество перечисленных микроорганизмов является признаком дисбактериоза.
При избыточном росте энтеробактера, как следствии дисбактериоза, при медикаментозной терапии применяются различные пробиотки (Бифидумбактерин. Бифиформ. Лактобактерин. Ацилакт. Аципол и др.) и/или адекватные конкретному штамму энтеробактера и причине дисбактериоза антибиотики.
На сайте Www. gastroscan. ru в каталоге литературы имеется раздел Дисбиоз. содержащий статьи, затрагивающие проблемы дисбактериозов органов ЖКТ.
Антибиотики, активные в отношении энтеробактера
Антибактериальные средства (из имеющих описание в данном справочнике), активные в отношении энтеробактера: рифаксимин. нифуроксазид. ципрофлоксацин. В отношении Enterobacter sakazakii и Enterobacter aerogenes активен левофлоксацин. В отношении некоторых штаммов Enterobacter aerogenes также активен доксициклин.
Энтеробактер устойчив к рокситромицину.
Лечение
Лечение ацинетобактерной инфекций — серьезная проблема, актуальность которой растет с каждым днем. Это связано с увеличением частоты встречаемости микробов, повышением их резистентности к лекарствам и снижением эффективности проводимой терапии.
Этиотропное противомикробное лечение заключается в применении следующих препаратов:
- «Имипенема» или «Меропенема»,
- «Амикацина»,
- «Ципрофлоксацина»,
- «Левофлоксацина»,
- «Ампициллин/сульбактама»,
- «Цефоперазон/сульбактама»,
- «Полимиксина»,
- «Тетрациклина»,
- «Рифампицина»,
- «Тайгециклина».
При необходимости используют комбинации:
- «Цефоперазон/сульбактам» и «Амикацин»,
- «Имипенем» и «Амикацин».
Выбор антибиотика основывается на результатах антибиотикограммы.
При локализованных абсцессах, вызванных этими микроорганизмами, необходимо применять хирургическое дренирование.
Acinetobacter spp. – достаточно проблематичный возбудитель тяжелых состояний и заболеваний, встречающихся в пульмонологической и терапевтической практике. Бактерии вызывают нозокомиальную пневмонию и муковисцидоз, а также целые ряд внебольничных патологий. Эти микроорганизмы обладают природной устойчивостью и приобретенной резистентностью. Большинство штаммов имеют мультирезистентность — устойчивость к основным группам антибиотиков. Члены научного медицинского общества ведут активное наблюдение за состоянием чувствительности таких микробов, создают формуляры и стандарты применения противомикробных средств.
Каких возбудителей выделяет анализ мазка на биоценоз и какие данные получают из анализа?
Результатом проведения исследования мазка на биофлору может стать определение таких микроорганизмов, как:
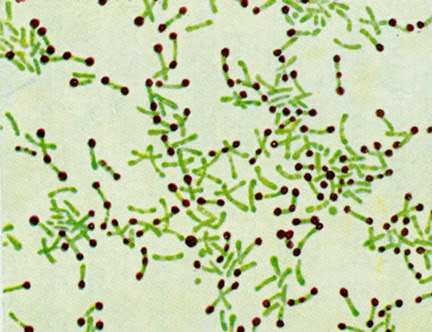
- Лактобактерии — основные представители нормального биоценоза;
- Условно-патогенные микроорганизмы: энтерококки, стрептококки, энтеробактерии, гемофилы, коринебактерии, грамотрицательные палочки, стафилококки, грибы рода кандида.
https://www.youtube.com/watch?v=ytcreatorsru
Проводя анализ мазка на биофлору, врач получает информацию:
- О росте патогенной микрофлоры либо ее отсутствии.
- О численности грибов, бактерий и лактобацилл;
- О степени чувствительности микроорганизмов к антибиотикам (при количестве {amp}gt;104 кое/тамп.).
Какие функции нормальной микрофлоры у женщин
Основная функция нормальной лактофлоры влагалища — создание особой кислой среды влагалища Кислая среда влагалища имеет две основные функции:
- Уничтожение
и создание неблагоприятной среды для размножения патогенной,в том числе и транзиторной(временно-присутствующей) условно-патогенной микрофлоры. - Определенная «эволюционная» функция — как известно кислая реакция является губительной для сперматозоидов,и прорваться через кислотный барьер и оплодотворить яйцеклетку может только самый здоровый и сильный сперматозоид
Кроме того нормальная лактофлора стимулирует местную иммуную защиту организма — активизацию макрофагов ,выработку интерферона
и секреторных иммуноглобулинов и конкурирует с транзиторной (условно-патогенной) и патогенной микрофлорой.
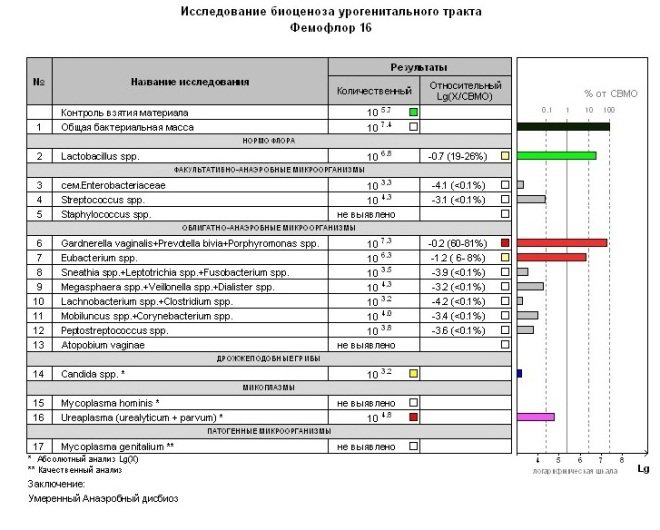
Что выявляет мазок на биоценоз — Фемофлор 16: показатели нормы и отклонения
Таким образом, нормальный биоценоз можно рассматривать как отсутствие грамотрицательных клеток и доминация лактобактерий. Количество анаэробных микроорганизмов к аэробным определяется пропорцией от 2:1 до 5:1.
Один из самых эффективных анализов на выявление картины влагалищного биоценоза — Фемофлор-скрининг. Это методика основана на методике полимеразной цепной реакции ПЦР. Это метод молекулярной биологии, позволяющий выделять ДНК того или иного вируса, грибка или бактерии. В результате врач получает картину состава микроорганизмов к— патогенных и полезных.
У несовершеннолетних детей до 16 лет производить забор материала для изучения можно только под наблюдением взрослого. Беременным женщинам при сроке беременности больше 22 недель мазок на биофлору не берут из-за высокой вероятности осложнений.
Группа | Название микроорганизма | Показатели нормы | Показатели патологии | Что означает |
Lactobacillus spp (лактобактерии) | 80-95% от общего числа бактерий | Менее 80% указывает на вытеснение молочнокислых бактерий патогенной флорой, в основном кокками. В сочетании с лейкоцитами говорит о воспалении. | Отвечают за чистоту влагалища. В большом количестве присутствуют у молодых девушек, с возрастом имеют свойство уменьшать количество. Определяет кислую среду влагалища | |
enterobacterium spp (энтеробактерии) | Не более 1% от общего числа микроорганизмов | Более 1% возникает при неправильном подборе антибиотиков | Это анаэробное грамотрицательная бактерия, является условно-патогенной. В нормальном состоянии не приносит вреда. При снижении иммунитета вызывает развитие инфекций. | |
streptococcus spp (стрептококки) | Любое обнаружение в мазке не является нормой | Обнаружение ещё не говорит об инфицировании | Является условно-патогенных микроорганизмом, лечится антибиотиками | |
staphylococcus spp (стафилококки) | Не более 1% от общего числа микроорганизмов | Говорит об ослаблении иммунитета, устраняется антисептическими препаратами | Попадает в результате незащищённого полового акта, неаккуратных гигиенических процедурах | |
gardnerella vaginalis (гарднерелла), Prevotella bivia, Porphyromonas spp | Не более 1% от общего числа микроорганизмов | Более 1% указывает на заражение другим заболеванием | В норме не представляет опасности, но в сочетании с другими инфекциями. Наиболее опасная форма — гарднереллёз, приводящий к плачевным результатам | |
Eubacterium (эубактерии) | 0,8% | Указывает на бактериальный вагиноз, если все остальные показатели в норме | Грамположительная анаэробная бактерия, развивается у женщин | |
Sneathia spp, Leptotrihia spp, Fusobacterium spp | 0,8% | Указывают на бактериальный вагиноз, если все остальные показатели в норме | Грамотрицательные анаэробные палочки | |
Megasphaera spp, Lachnobacterium spp, Clostridium spp | 1% | Грамположительные палочки, вызывают бактериальный вагиноз | ||
Lachnobacterium spp, Clostridium spp | 1% | Грамположительные палочки и кокки, развивают бактериальный вагиноз | ||
Peptostreptococcus spp | Менее 1% | Способствует развитию мочеполовых инфекций, абсцессов | Анаэробная грамположительная палочка. | |
Atopobium vaginae | До 1% | Вызывает вагиноз | Анаэробная грамположительная палочка. | |
Mycoplasma | До 1% | Провоцирует развитие микоплазмоза | Бактерия без клеточной стенки, которая вызывает ЗППП. | |
Ureaplasma | До 1% | Провоцирует развитие уреаплазмоза | Бактерия без клеточной стенки, которая вызывает ЗППП. | |
Candida spp | До 1% | При превышении нормы появляются творожистые выделения | Грибок, вызывающий молочницу. |
По результатам анализа можно определить присутствие в организме патогенных бактерий. Увеличение содержания одной или нескольких условно-патогенных микроорганизмов говорит о воспалительном процессе, наличии инородного тела (миомы, кисты), ЗППП (ИППП) и пр. Анализ Фемофлор проводится быстро и даёт моментальный результат. Т.о. за один раз врач может увидеть полную картину биоценоза женщины.
АТОПОБИУМ.
Принадлежит к семейству коринобактерий и представляет собой грамположительную анаэробную палочку. В настоящее время с Atopobium vaginae связывают развитие бактериального вагиноза и воспалительных заболеваний малого таза.
Вагинальный атопобиум считается специфическим признаком бактериального вагиноза. Его обнаружение свидетельствует о наличии у женщины этого заболевания
Это особенно важно для диагностики бессимптомной формы бактериального вагиноза
У женщин вагинальный атопобиум приводит к развитию рецидивирующих форм бактериального вагиноза и воспалительных заболеваний малого таза.
Целенаправленное лечение позволит предотвратить рецидивы бактериального вагиноза и развитие осложнений. У мужчин, возможно, его временное или стойкого носительство, а также половой путь передачи. Доказана патогенная роль вагинального атопобиума в развитии анаэробных баланопоститов у мужчин.
Основным методом диагностики вагинального атопобиума является полимеразная цепная реакция. Atopobium vaginae не имеет специфических микроскопических признаков как гарднереллы или мобилкусы и выглядит под микроскопом как обычная коринобактерия, которые довольно часто встречаются у здоровых женщин.
Что такое лактобациллярная степень
Лактобациллярная степень (lactobacillary grades) это показатель заселенности влагалища лактобациллами.Определяется при микроскопии мазка из влагалища,окрашенного
по Граму.Имеет значение в диагностики бактериального вагиноза Степени заселенности лактобациллами влагалища C A Spiegel 1993 Gilbert G G Donders 2000
Степень | Морфологическая картина |
I | Преимущественно лактобациллярные морфотипы, с незначительным количеством кокков |
II A | Лактобациллярные морфотипы и значительное количество кокковой флоры,но количество лактобацилл превышает количество кокков |
II | Лактобациллярные морфотипы и значительное количество кокковой флоры,но количество кокков превышает количество лактобацилл |
III | Присутствие коккоподобной флоры и отсутствие лактобацилл |
I и II A степени считаются нормальными показателямиII B — так называемой промежуточной флоройIII степень признак бактериального вагиноза или аэробного вагинита
Когда нужно сдавать мужчине мазок на ИППП
Сдавать мазок на гонорею или другие ЗППП мужчине нужно при наличии симптомов заболевания:
- жжение при мочеиспускании;
- припухлость и покраснение выходного отверстия уретры;
- гнойные или кровянистые выделения из уретрального канала;
- сыпь на головке полового члена;
- учащение мочеиспусканий.
Мазок у мужчины проводят для выяснения причины бесплодия, хронического простатита или уретрита, а также при выявлении ЗППП у полового партнера. Некоторые заболевания у мужчин не сопровождаются выраженной клиникой, поэтому исследование позволяет выявить скрытое носительство инфекции.
При профилактических осмотрах сдают анализ не на ЗППП, а на микрофлору. Мазок на флору у мужчин показывает состояние нормальной флоры мочеиспускательного канала, соотношение полезных и вредных бактерий.
Энтеробактерии: что это такое? — советы и рекомендации на News4Health.ru
Гастроэнтерология – специальная дисциплина, занимающаяся изучением строения, физиологии и патологии пищеварительной системы, а также вопросами профилактики, диагностики и лечения заболеваний органов пищеварения. Внутри гастроэнтерологии есть более узкие разделы: так, болезни печени и желчного пузыря изучает гепатология, патологию толстого кишечника и параректального пространства – проктология. Большое влияние на нормальную деятельность органов желудочно-кишечного тракта оказывает состояние эндокринной системы, полости рта, наличие в организме инфекционных агентов.
Пищеварительная система включает в себя совокупность многих органов и желез, обеспечивающих получение питательных веществ, необходимых организму для развития и жизнедеятельности. Она пронизывает почти весь организм, начинаясь ротовой полостью и заканчиваясь прямой кишкой. Поэтому патология даже одного из органов пищеварения влечет за собой расстройство функционирования пищеварительной системы в целом. Современная экология, стрессы, новые пищевые продукты и добавки, а также лекарства вызывают возникновение или обострение болезней желудочно-кишечного тракта.
Заболевания органов пищеварения настолько распространены, что с их проявлениями хоть раз в жизни встречается каждый человек. Среди болезней пищеварительного тракта безусловными лидерами являются воспалительные процессы различных его отделов, имеющие острый или хронический характер течения: воспаление пищевода (эзофагит), желудка (гастрит), двенадцатиперстной кишки (дуоденит), печени (гепатит), поджелудочной железы (панкреатит), желчного пузыря и протоков (холецистит и холангит), тонкой и толстой кишок (энтерит и колит), прямой кишки (проктит). Они, в свою очередь, вызывают изменения слизистой оболочки органов, их моторной функции и ведут к возникновению язвы желудка и двенадцатиперстной кишки, желчнокаменной болезни, язвенного колита. Серьезная проблема современного общества – дисбактериоз кишечника, который встречается у подавляющего большинства людей, включая новорожденных детей.
Заболевания желудка, поджелудочной железы, кишечника часто служат первопричиной многих болезней кожи и обмена веществ. Симптоматика болезней пищеварительной системы очень многообразна и зависит от пораженного органа. Общими проявлениями служат нарушение аппетита, боли в животе, отрыжка, изжога, тошнота, рвота, метеоризм, расстройство стула, слабость, похудание.
Современная гастроэнтерология располагает большими диагностическими возможностями, позволяющими распознать болезни органов пищеварения уже на ранних стадиях возникновения. Лабораторные исследования включают в себя анализы крови, желудочного и дуоденального сока, кала, кишечной микрофлоры, образцов тканей, взятых при биопсии. Для обследования полых органов желудочно-кишечного тракта применяются рентгенологические и эндоскопические методы (эзофагоскопия, колоноскопия, гастродуоденоскопия и др.), для паренхиматозных – УЗИ-диагностику. Многие хронические заболевания органов пищеварительной системы, требующие впоследствии хирургического вмешательства, вызваны запущенностью или недолеченностью острого состояния. Поэтому возникновение любого патологического проявления в пищеварительной системе должно послужить сигналом немедленного обращения к специалисту-гастроэнтерологу. При лечении болезней органов пищеварения от пациента потребуется строгое выполнение лечебного режима и режима питания.
Лечение
Лечение бактериального вагиноза проводит врач-гинеколог, при необходимости пациентку дополнительно наблюдают эндокринолог и гастроэнтеролог. Госпитализация при данном заболевании не требуется, так как оно не нарушает самочувствия женщины, не угрожает ее жизни и не заразно для окружающих. Терапия направлена на санацию влагалища от условно-патогенной микрофлоры, заселение его лактобактериями и коррекцию провоцирующих факторов болезни. Острый бактериальный вагиноз рецидивирует у 35-50% женщин в первые полгода после одноэтапного лечения, поэтому его необходимо проводить ступенчато, соблюдая сроки каждого этапа.
Первоначально женщине назначаются антибиотики: они губительно влияют на неспецифические бактерии и очищают от них слизистую влагалища. Препаратами выбора становятся Метронидазол, Тинидазол, Клиндамицин, так как они активны в отношении анаэробов. Предпочтительнее местное применение антибиотиков, чтобы избежать системных побочных эффектов, но в ряде случаев гинеколог вынужден прибегать к таблетированным формам. Схема лечения подбирается индивидуально:
- Метронидазол в виде 0,75% геля 1 раз в сутки вводят во влагалище 5 дней;
- крем с 2%-м содержанием Клиндамицина вводят во влагалище 1 раз в сутки 7 дней;
- Тинидазол 2,0 в виде таблеток принимают внутрь 1 раз сутки 3 дня;
- свечи с Клиндамицином 100 мг вводят во влагалище 1 раз в сутки 3 дня;
- Метронидазол 2,0 таблетки принимают внутрь однократно.
У беременных, страдающих бактериальным вагинозом, применение антибиотиков возможно начиная со второго триместра. Назначают их в виде таблеток, курс лечения длится не более 7-ми дней.
На время антибактериальной терапии и сутки после ее окончания необходимо исключить прием алкоголя даже в минимальных дозах. Препараты нарушают метаболизм этилового спирта в организме, из-за чего происходит накопление токсичных метаболитов и развивается тяжелая интоксикация. По своему течению она напоминает тяжелое похмелье: женщина испытывает выраженную слабость, трясутся конечности, повышается артериальное давление, возникает сильная пульсирующая головная боль, развивается мучительная тошнота и рвота.
Крем Клиндамицин содержит в своем составе жир, поэтому может повредить презерватив или латексную противозачаточную мембрану. Все местные формы препаратов вводятся непосредственно перед сном для предотвращения стекания их по стенкам влагалища.
При непереносимости антибиотиков или наличия противопоказаний к их использованию, первый этап лечения проводится местными антисептиками:
- Гексикон по 1 свече вводят 2 раза в сутки 7-10 дней;
- Мирамистином в виде раствора орошают влагалище 1 раз в сутки 7 дней.
Препараты, применяемые на втором этапе лечения, содержат лактобактерии и создают благоприятные условия для восстановления микрофлоры влагалища. Их применяют через 2-3 дня после завершения антибактериальной терапии:
- Ацилакт по 1 свече 2 раза в день вводят во влагалище 5-10 дней;
- Бифилиз по 5 доз принимают внутрь 2 раза в день 5-10 дней.
Лактобактерии, которые составляют до 98% биоценоза интимной зоны, могут нормально существовать только при определенных условиях, например при рН от 3,8 до 4,5. Для того, чтобы поддерживать этот уровень рН, необходимо использовать средства с молочной кислотой.
Среди средств этой группы выделяется Биофам. Он содержит в своем составе молочную кислоту, которая поддерживает необходимые условия для существования лактобактерий, и гликоген – для их успешного питания и размножения. Важнейшим компонентом Биофам является также тимьяновое масло, которое за счет содержания в своем составе тимола и карвакрола, обладает выраженным антисептическим действием к 120 штаммам микроорганизмов, в том числе и Candida. Тимьяновое масло не дает патогенной микрофлоре адгезироваться на поверхности эпителия влагалища и создавать биопленки, что снижает вероятность рецидива бактериального вагиноза.
Противогрибковые свечи, как правило, не назначаются. Необходимость в них возникает, если к условно-патогенной микрофлоре присоединяется кандидоз – грибковая инфекция. В этом случае назначают суппозитории Клотримазол 1 раз в день интравагинально в течение 6 суток.
Самостоятельное лечение в домашних условиях проводить не рекомендуется, так как неправильно подобранная доза препарата или продолжительность курса приводят к выработке у бактерий устойчивости. В дальнейшем вылечить такую инфекцию будет крайне сложно и возникнет высокий риск ее хронического течения. Чем лечить бактериальный вагиноз в каждом конкретном случае лучше всего определит только специалист – врач-гинеколог.
Corynebacterium pseudodiphtheriticum
Дифтероиды — микроорганизмы из рода Corynebacterium, которые в настоящее время плохо изучены. К ним и относится данный микроб, имеющий еще одно название — палочка Хофмана. Его коринебактерия получила в честь своего первооткрывателя.
Corynebacterium pseudodiphtheriticum
Дифтероиды распространены повсеместно: они обнаруживаются в воздухе, почве, воде, на продуктах. Микробы обладают устойчивостью к факторам внешней среды — температуре, солнечному свету, влажности. Хлорамин и прочие хлорсодержащие дезинфектанты уничтожают их за пару минут. Дифтероиды обитают в различных биоценозах здорового человеческого организма — в носоглотке, на коже, в уретре, половых органах, сперме.
Признаки, отличающие данный вид от патогенных коринебактерий:
- Отсутствие волютина,
- Хаотичное расположение в мазке,
- Массивный рост на простых питательных средах при 37 градусах.
Corynebacterium pseudodiphtheriticum вызывает гнойно-воспалительные процессы при ослаблении макроорганизма вирусными инфекциями, стрессами, онкопатологиями, вторичным иммунодефицитом. При этом заболевание не развивается в местах обычного обитания бактерий. Они не способны к токсинообразованию. Проникая в кровь, коринебактерии способствуют развитию бактериемии. Известны случаи тяжелых бронхитов и пневмоний на фоне длительной иммуносупрессии. Эти микробы могут вызывать эндокардит, лимфаденит, дерматологические заболевания, инфекцию мочевыводящих путей.
Дисбиотические изменения развиваются в организме при увеличении количества дифтероидов до 10 в 5 или 6 степени микробных клеток. При этом возникают характерные клинические проявления.
- При поражении носоглотки развивается ринит или ринофарингит. У больных возникает заложенность носа по ночам, ринорея, утренний кашель с выделением слегка зеленоватой мокроты. Обычно местные симптомы не сопровождаются общей интоксикацией и астенизацией организма. Состояние больных остается удовлетворительным. Лечение corynebacterium pseudodiphtheriticum в данном случае заключается в промывании носа «Аквалором» или «Аквамарисом», местном использовании «Полидексы» и рассасывании «Имудона». При отсутствии эффекта от подобных манипуляций назначают пероральный прием «Ципрофлоксацина».
- Воспаление слизистой зева проявляется першением и болью в горле, гиперемией и отечностью миндалин и небных дужек, покашливанием, ухудшением общего самочувствия – вялостью, слабостью, ломотой. Специалисты рекомендуют орошать слизистую горла «Мирамистином», «Хлорофиллиптом», «Гексоралом», рассасывать антисептические леденцы и пастилки. В более тяжелых случаях назначают антибиотикотерапию.
- Поражение бронхолегочных структур приводит к развитию бронхита или пневмонии. Заболевания характеризуются относительно легким течением и хорошо поддаются терапии. Больные жалуются на влажный кашель, одышку, боль за грудиной, периодический субфебрилитет, регионарный лимфаденит. Показано внутримышечное введение антибиотиков, к которым чувствителен микроб, а также патогенетическая и симптоматическая терапия, устраняющая клинические проявления и улучшающая общее самочувствие больных.
- Уретрит и простатит у мужчин, а также цистит, цервицит и вагинит у женщин проявляются стандартными признаками дизурии, болью и резью при мочеиспускании, жжением и зудом во влагалище, вагинальными выделениями с запахом, неприятными ощущениями при половой близости, снижением либидо и потенции. Больным показана общая и местная антибактериальная терапия. При цистите и уретрите проводят инстилляции антибиотиков в мочевой пузырь, при вагините и цервиците суппозитории с противомикробным и антисептическим компонентами вводят во влагалище.
Лечение заболеваний, вызванных Corynebacterium pseudodiphtheriticum, заключается в применении бактериофагов, антибиотиков, проведении плазмафереза и других способов очищения крови.
Если дифтероиды были выделены из крови, ликвора, мочи и других стерильных субстратов, их необходимо рассматривать как потенциальных возбудителей и проводить соответствующее лечение. В микробиологической лаборатории для этого ставят тест на чувствительность выделенного микроба к антибиотикам.
Общее описание
Общий (урогенитальный) мазок проводится методом бактериоскопии (исследование под микроскопом). Является самым простым методом определения заболеваний, передающихся половым путем.
Показания к взятию мазка
- наличие выделений из влагалища, указывающих на возможный воспалительный процесс;
- боли внизу живота;
- жжение или зуд во влагалище;
- длительный прием антибиотиков;
- планирование беременности;
- профилактический осмотр.
Отклонение от нормы по результатам общего мазка
- Лейкоциты — повышение их количества в мазке свидетельствует о наличии воспалительного процесса. Во время беременности нормы содержания лейкоцитов в мазке несколько повышаются. Их количество во влагалище может доходить до 20-30 в поле зрения.
- Плоский эпителий — это клетки, выстилающие поверхность слизистой оболочки влагалища и канала шейки матки. Если эпителий не обнаружен вообще, это может свидетельствовать об атрофии эпителиального слоя, тогда как повышение количества клеток плоского эпителия может свидетельствовать о воспалении.
- Слизь — в умеренных количествах содержится в гинекологическом мазке и является нормой, поскольку вырабатывается железами цервикального канала и влагалища.
- Лактобациллы (палочки Додерлейна) — в норме эти палочки присутствуют в большом количестве в микрофлоре влагалища. Снижение их количества свидетельствует о бактериальном вагинозе.
- Дрожжи — в небольшом количестве входят в состав нормальной микрофлоры влагалища, но их повышение (свыше 104 КОЕ/мл), особенно на фоне характерного зуда во влагалище и творожистых выделений, является признаком молочницы.
- «Ключевые» клетки — это клетки плоского эпителия, покрытые бактериями — гарднереллой. Наличие большого их количества в мазке свидетельствует о гарднереллезе.
- Лептотрикс — это анаэробные грамотрицательные бактерии, встречающиеся при смешанных половых инфекциях, таких как кандидоз и бактериальный вагиноз или трихомониаз и хламидиоз.
- Мобилункус — анаэробный микроорганизм, встречающийся у женщин с кандидозом или бактериальным вагинозом.
- Трихомонада — простейший одноклеточный микроорганизм, вызывающий воспалительные процессы в мочеполовой сфере.
- Гонококки (диплококки) — их наличие в мазке является признаком гонореи. В норме их быть не должно.
- Кишечная палочка — в норме присутствует в мазке лишь в небольших количествах. Содержание большого количества кишечной палочки в мазке свидетельствует о бактериальном вагинозе, нарушении правил личной гигиены, попадании в мазок кала.
- Стрептококки, стафилококки, энтерококки — являются условно патогенными микроорганизмами. В небольшом количестве входят в состав нормальной флоры, тогда как увеличение их количества свидетельствует о наличии инфекции.
Степени чистоты влагалища
По данным исследования общего мазка выделяют четыре степени чистоты влагалища:
- 1-я степень: характерна для здоровых женщин. Микрофлора влагалища оптимальна. Данная степень встречается крайне редко.
- 2-я степень: имеются незначительные отклонения микрофлоры. Самая распространенная степень чистоты среди здоровых женщин.
- 3-я степень: в мазке обнаруживаются отклонения от нормы (увеличение количества грибов, рост условно-патогенных бактерий). Данная степень указывает на наличие воспалительного процесса.
- 4-я степень: в мазке определяется значительное отклонение от нормы, что свидетельствует о наличии бактериального вагиноза и других половых инфекций.












Добавить комментарий