Что такое холангит
Содержание:
Классификация болезни
Перед тем как начать лечение холангита необходимо точно определить тип процесса. Заболевание классифицируют по определенным признакам, различают ее острую и хроническую форму.
Заболевание в острой форме выражается на фоне абсолютной обструкции желчного пузыря. Симптоматика проявляется интенсивно, качество жизни пациента стремительно ухудшается. Снижается работоспособность, появляется боль в правом подреберье, способная иррадиировать в предплечье и лопатку. Возникают диспепсические расстройства.
Острый холангит лечится только в условиях стационара. Лечение начинается с установления причин, провоцирующих болезнь. Если патология проявилась на фоне закупорки протоков конкрементами, проводится экстренная операция.
Хронический холангит характеризуется развитием воспалительного процесса во внепеченочных и внутрипеченочных желчных путей. При длительном течении патологии, секрет желчного пузыря попадает в общий кровоток. Вероятность возникновения затяжной болезни – минимальна, она является самым редким заболеванием билиарной системы. Но, в отличие от острого течения диагностируется у пациентов среднего возраста.
В гастроэнтерологии выделяют такие виды:
- холедохит – диагностируют при воспаление общего протока;
- ангиохолит – определяется в случае, когда воспалительный процесс затрагивает внутрипеченочные и внепеченочные желчевыводящие каналы;
- холецистохолангит – определяют при воспаленном состоянии протоков и желчного пузыря в совокупности;
- папиллит – характеризуется дисфункцией большого дуоденального сосочка.
В зависимости от типа происхождения холангита выделяют бактериальное, асептическое, паразитарное, аутоиммунное и склерозирующее.
Острая форма
Рассматривая патоморфологические изменения, острый холангит разделяют на подтипы, представленные в таблице:
| Наименование | Краткая характеристика |
| Гнойный холангит | Опасное развитие, для которого характерно расплавление стенок желчевыводящих путей. При поражении этого типа не исключено образование множественных внутренних абсцессов. |
| Дифтерический | Для заболевания этого типа характерно формирование глубоких язв на поверхности слизистых оболочек с последующим шелушением и появлением инфильтрации на стенках. Впоследствии происходит отмирание тканей. |
| Катаральный холангит | Проявляется выраженным отеком слизистых оболочек, выстилающих желчевыводящие протоки изнутри. Из-за активного притока крови к областям поражения происходит перенасыщение тканей лейкоцитами с последующим отслаиванием эпителиальных тканей. |
| Некротический | Характерно формирование омертвевших областей, воспаляются они из-за агрессивной ферментной деятельности поджелудочной железы. |
Точно установить подтип острого холангита помогает диагностика – зондирование. Схема терапевтического вмешательства всегда определяется после получения биохимического анализа крови пациента.
Хроническое течение
Классификация хронического холангита, с описанием каждого подтипа данного процесса рассмотрена в следующей таблице:
| Наименование | Описание |
| Склерозирующий | Редкое поражение желчных путей, нарушающее естественный процесс оттока секрета. Особенность этой формы в том, что болезнь долго не проявляется клинически и в конечном итоге приводит к развитию печеночной недостаточности или вызывает цирроз. |
| Латентный | Для патологии характерно полное отсутствие или слабое проявление болевого синдрома в правом подреберье. Основным диагностическим признаком, по которому можно заподозрить прогресса болезни является увеличение печени. |
| Рецидивирующий | Симптомы заболевания донимают пациента периодически. Короткие периоды ремиссии резко сменяются повторным обострением. |
| Септический (длительно текущий) | В большинстве случаев протекает в скрытом виде. В период ремиссии частично восстанавливается естественный отток желчи, пациент ощущает себя нормально. Рецидив проявляется резко, симптомы выражаются в остром виде. Поражение опасно развитием септического билиарного шока. |
Опасность хронического холангита в том, что пациент в течение продолжительного времени способен не подозревать о его прогрессе. Для заболевания характерно скрытое развитие. Обострения на начальном этапе формирования возникают крайне редко и проявляют себя слабо.
Симптомы холангита
Признаки холангита зависят от его формы.
Острый холангит начинается всегда внезапно. Его симптомы – это:
- лихорадка и гипертермия;
- боли в животе;
- признаки интоксикации;
- диспептические явления;
- желтуха.
Гипертермия и лихорадка – симптомы, с которых обычно начинается острый холангит:
- температура тела поднимается до 39-40 градусов по Цельсию;
- наблюдается озноб;
- выражена потливость.
- начинаются практически одновременно с лихорадкой;
- по локализации – в правом подреберье;
- по иррадиации (распространению) – отдают в правую руку, плечо, правую половину шеи;
- по характеру – схваткообразные, напоминают печеночную колику;
- по интенсивности – сильные.
Признаками интоксикации являются:
- прогрессирующая слабость;
- ухудшение аппетита;
- головная боль;
- снижение работоспособности.
Вскоре развиваются диспептические явления:
- тошнота;
- рвота, которая не приносит облегчения;
- понос.
Позже всего возникает желтуха – пожелтение кожных покровов, склер и видимых слизистых оболочек. Из-за накопления желчных пигментов и раздражения ими нервных окончаний желтуха провоцирует кожный зуд.
Важно
Характерным является усиление зуда по ночам, из-за чего нарушается сон пациента.
Главные же признаки острого холангита это три симптома, которые составляют так называемую триаду Шарко:
- существенная гипертермия (подъем температуры тела);
- боли в правом подреберье;
- желтуха.
Если течение острого холангита особенно сложное, то присоединяются нарушения со стороны сознания и проявления шока – эти пять самых главных симптомов данного заболевания называются пентадой Рейнолдса. Можно сказать, что это главный ориентир, благодаря которому клиницисты и ставят диагноз острого холангита.
Признаки хронической формы холангита схожие на признаки острой формы, но стертые – с другой стороны при прогрессировании заболевания они постепенно нарастают. При этом боли в животе:
- тупые;
- слабые;
- в ряде случаев это не боли, а чувство дискомфорта и распирания в верхних отделах живота.
Желтуха при хроническом холангите присутствует, но возникает довольно поздно, когда в желчных протоках уже давно возникло и усугубились воспаление – фактически это далеко зашедшие патологические изменения.
Общие признаки при хроническом холангите тоже присутствуют, но они не такие выраженные, как при остром. В частности, наблюдаются:
- повышение температуры тела до субфебрильных цифр;
- утомляемость, но не критично влияющая на работоспособность;
- чувство слабости.
Народные методы лечения
Вспомогательным методом лечения холангита считается народная медицина. Рецепты ее применения позволяют стимулировать желчевыделительную функцию организма, уменьшать воспалительный процесс и ускорять выздоровление. В качестве лечебного сырья чаще используют травы, овощные соки, продукты пчеловодства. Используя лечебные растения, из них готовят различные отвары, настои, которые принимают курсами. Пользу можно получить от следующих трав:
- аптечная ромашка;
- бессмертник песчаный;
- росторопша;
- кукурузные рыльца;
- мята перечная.
Пользу принесет морковный или свекольный сок, также натуральный мед, который можно добавлять в травяные чаи. Перед использованием любого народного средства нужно проконсультироваться с лечащим врачом, убедиться, что у больного нет аллергии на состав приготовленного рецепта.
Более подробно обо всем вы можете прочитать в статьях рубрики Народные методы лечения.
Хроническая стадия
Эта форма заболевания, может, практически, не проявлять себя, на этой стадии холангит и его лечение в большинстве случаев являются неодинаковыми понятиями. Он может протекать в индивидуальном для каждого человека порядке и не иметь общих характерных черт. В данном случае своевременное обнаружение проблемы может случиться по изучению следующих данных из биографии пациента:
Желчнокаменная болезнь является важной предпосылкой для образования заболевания;
патология также может возникнуть после полного удаления желчного пузыря;
заболевание острым процессом в недалеком прошлом пациента.
Наличие данных процедур говорит о наиболее вероятном попадании человека в группу риска.
Причины появления и развития заболевания
Причины холангита, за исключением заболевания в склерозирующей форме, зависят от наличия нескольких вещей, а именно:
- Попадания и развития опасного микроорганизма в желчные протоки;
- возникновения застойных процессов в вышеописанных каналах.
1 Причина
Попадание опасных бактерий вызывает воспалительный процесс. Вредоносный микроорганизм может попасть в желчные каналы из одноименного пузыря или из кишечного тракта по причине некоторых заболеваний последнего, таких как: острый холецистит, интестинальная недостаточность, билиодигистивный рефлюкс.
2 Причина
Застойные процессы в желчных протоках возникают при нарушениях, связанных со свободным оттоком желчи. Предшествовать этому могут:
- Желчнокаменная болезнь (закупоривание канала песком);
- острый панкреатит;
- развитие опухоли по соседству с протоками;
- сужение протоков (стриктуры);
- нарушения функционирования Фаттерового соска.
Первичный склерозирующий холангит имеет существенное отличие от всех остальных форм патологии. Заболевание происходит при нарушениях в иммунной системе, поэтому его ещё называют аутоиммунный холангит.
Прогноз при холангите
Как правило, при своевременно начатом лечении прогноз всегда благоприятный. Время терапии зависит от причин, из-за которых возникла болезнь. В целом период реабилитации длится от двух недель до двух месяцев. Если после этого пациент отправляется на оздоровление в профилакторий или санаторий, то организм быстро приходит в норму, все процессы полностью восстанавливаются.
В запущенных случаях, когда лечение было начато слишком поздно, возможно развитие таких осложнений, как абсцесс, острая печеночная недостаточность, цирроз. Однако в большинстве случаев диагноз ставится на ранних сроках, поэтому последствий удается избежать.
Видео на тему: Желчный пузырь
Статистические данные свидетельствуют о том, что за последние годы количество больных холангитом значительно возросло. Это связано с тем, что люди мало осведомлены насчет этого заболевания. Повысив сознательность, можно значительно сократить число пациентов с подобным диагнозом.
Люди обязаны знать следующие факты:
- Холангит – это воспалительный процесс в печени. При этом воспаляются желчные протоки, нарушается обмен веществ.
- Причинами болезни становятся бактериальный инфекции, гельминты, гепатит и вредные привычки.
- Симптомы проявляются в виде боли в правом подреберье, желтухи, повышении температуры, диареи.
- Лечение осуществляется консервативными методами. Иногда может понадобиться хирургическое вмешательство.
- Своевременно начатая терапия гарантирует скорейшее выздоровление и отсутствие осложнений.
Симптомы
Холангит может проявляться по-разному. Это зависит от характера течения заболевания. Для острого холангита характерны следующие признаки:
- Температура резко увеличивается, примерно до 40°.
- Появляются озноб, лихорадка, потливость.
- Болезненные ощущения в верхней правой части живота, схваткообразного характера. Отдает в шею, плечо, грудь.
- Понос, тошнота и рвота.
- Слабость, снижение давления, потеря аппетита.
- Кожный зуд, желтуха.
- Иногда – шоковое состояние, нарушения сознания.
При хроническом заболевании признаки не так выражены, со временем могут усиливаться:
- Болевой синдром в правом боку, при наличии камней в пузыре может быть довольно сильным.
- Утомление, слабость, пониженная работоспособность.
- Желтуха.
- Кожный зуд, ладони могут покраснеть.
- Температура немного выше нормы.
Лечение
Терапия требует помещения пациента в стационар. Средства народной медицины не помогают в таких ситуациях. Требуются медикаменты для успешной борьбы с заболеванием. Иногда приходится проводить хирургическое вмешательство.
Перечислим препараты, которые прописывают врачи для стабилизации оттока желчной массы:
- Антибиотики.
- Сульфаниламиды.
- Желчегонные препараты.
- Спазмолитики.
- Средства, устраняющие интоксикацию.
- Лекарства от гельминтов.
Если консервативные способы лечения не дают желаемого результата, приходится проводить операцию. Пациентам делают эндоскопию, при которой дренируются желчевыводящие каналы, удаляются камни, расширяется просвет в протоках. Иногда выполняется холецистэктомия, удаляется желчный пузырь, пересаживается печень.
Для терапии холангита активно применяется жесткая диета:
- есть нужно небольшими порциями часто;
- употребление продуктов питания перед сном запрещено;
- нельзя есть свежий хлеб, острую еду, сало, лук, кислую растительность;
- организму требуется больше постной рыбы, творога, овсянки, молочной продукции, супов, кефира, меда;
- голодовку устраивать не рекомендуется;
- можно готовить себе отвары из лечебных трав;
Для борьбы со склерозирующей формой холангита применяется:
- Витаминотерапия.
- Урсодезоксихолевая кислота.
- Антигистаминное средство.
- Седативные препараты.
Если используются консервативные методы лечения, врачи дают такие рекомендации:
- постельный режим;
- лекарства, устраняющие возбудитель инфекции;
- спазмолитики употребляются для снижения боли;
- гепатопротекторы укрепляют печень, защищают форменные элементы органа от воздействия инфекции или нарушений, связанных с задержкой желчи;
- диетическое питание;
- противовоспалительные медикаменты;
- инфузионная терапия для борьбы с токсинами. Организм вводятся электролиты, соль, белки, глюкоза;
- плазмаферез проводится для интоксикации. Из организма выводится кровь, очищается, потом вводится обратно.
Физиотерапию врачи рекомендуют применять во время ремиссии.
Перечислим процедуры:
- Индуктотермия.
- Воздействие микроволновых излучений.
- Диатермия.
- Лечение озокеритом.
- Пациент принимает ванну с солью.
- УВЧ.
- Электрофорез.
- Применение грязи с лечебным эффектом.
- Парафин.
Процедуры проводятся в специальных отделениях физиотерапии или в санаториях.
Хирургическое вмешательство:
- Папиллосфинктеротомия – разрезание тонкого фатера сосочка.
- Эндоскопическое удаление камней из желчевыводящих каналов.
- Процедура сканирования холедоха. Пациенту вживляется каркас для расширения просвета.
- Дренирование желчевыводящих путей через кожу и печень с последующим выведением застоявшейся жидкости.
Трансплантация печени проводится при склерозирующем холангите.
Диагностика
Исходя из клинической картины, в диагностике острого холангита следует ориентироваться на триаду Шарко или пентаду Рейнолдса. Но в целом для постановки диагноза данного заболевания необходимо привлекать также дополнительные методы диагностики – физикальные (осмотр, прощупывание, простукивание и выслушивание живота фонендоскопом), инструментальные и лабораторные.
При осмотре такого пациента выявляются:
- желтушность кожных покровов, склер и видимых слизистых оболочек;
- язык сухой, обложен желтым налетом;
- на коже видны следы расчесывания, иногда довольно выраженные, до крови (при сильном зуде).
При явлениях желтухи также будет информативным осмотр кала и мочи:
- кал характеризуется более светлым оттенком, чем обычно (но в целом он не белый, как может быть при желтухе по поводу закупорки желчевыводящих путей);
- из-за попадания желчных пигментов в кровь, а затем в почки моча может потемнеть (характерный симптом «цвет пива»).
При пальпации на пике болевого приступа наблюдается сильная боль в правой подреберной области.
При перкуссии (постукивании ребром ладони по правой реберной дуге) пациент реагирует очень болезненно.
Аускультация неинформативна.
Инструментальные методы, которые применяют для диагностики холангита, это:
- ультразвуковая диагностика печени (УЗИ) и ультрасонография (УЗИ) желчевыводящих путей – эти методы позволяют оценить желчные пути, определить патологические изменения в них – в частности, их расширение, а также изменения в печени, которые наступают из-за нарушения тока желчи в желчных путях;
- компьютерная томография желчных протоков (КТ) – оценку тех самых параметров, которые оценивают с помощью УЗИ, помогут провести компьютерные срезы желчных путей;
- эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) – с помощью эндоскопа, введенного в желудочно-кишечный тракт, прицельно в желчные пути вводят контрастное вещество, делают рентген-снимок и проводят его оценку;
- магнитно-резонансная панкреатохолангиография (МРПХГ) – желчные протоки с введенным контрастом изучают с помощью магнитно-резонансной томографии;
- чрескожная чреспеченочная холангиография – контраст в желчные протоки вводят не через пищеварительный тракт, а пунктируя (прокалывая) кожу и печень;
- дуоденальное зондирование – с его помощью выполняют забор желчи с последующим бактериологическим посевом на питательные среды.
В диагностике холангита используют такие лабораторные методы, как:
- общий анализ крови – его данные не являются специфичными, но важны для оценки прогрессирования воспаления. Так, будет выявлено нарастание количества лейкоцитов и увеличение СОЭ;
- биохимические пробы печени – определяют возрастание количества билирубина, щелочной фосфатазы, а также трансаминаз и альфа-амилазы. Такие данные косвенным образом свидетельствуют о холестазе (застое желчи), который наблюдается при холангитах;
- бактериологический посев желчи, полученной при дуоденальном зондировании – благодаря ему идентифицируют возбудителя холангита;
- анализ кала – благодаря ему подтверждают или исключают наличие в организме гельминтов или простейших, которые способны вызвать воспаление желчевыводящих путей.
Причины холангита
Выделяют острый, хронический и первичный склерозирующий холангиты.
Крайне редко заболевание является первичным, чаще всего холангит является осложнением холецистита, панкреатита и желчнокаменной болезни. Может возникать и на фоне опухолей желчных протоков, аномалий развития желчных путей, после проведенных хирургических вмешательств на органах брюшной полости. Возникновению заболевания способствуют застой желчи, повреждение слизистой оболочки желчных путей камнем, рубцовые сужения. Присоединение бактериальной инфекции на этом фоне приводит к развитию острого или хронического холангита. Встречаются холангиты, вызванные паразитарными инвазиями (описторхии, стронгилоиды, лямблии).
Выделяют первичный склерозирующий холангит, воспаление которого не связано с инфекцией. Заболевание развивается в результате аутоиммунного воспаления, когда происходят нарушения в иммунной системе и вырабатываются собственные антитела против здоровых, нормальных тканей организма, в результате чего происходит постепенное сужение как внепеченочных, так и внутрипеченочных желчных протоков. Причины развития заболевания до конца не известны. Большую роль играет семейная и генетическая предрасположенность, стрессы.
Причины
Первичный склерозирующий холангит является аутоиммунным заболеванием, то есть патологическим состоянием, при котором организм по неизвестным причинам атакует сам себя. Почти у 70% пациентов отмечаются другие воспалительные заболевания кишечника. Болезнь развивается в любом возрасте, но чаще всего она поражает мужчин в возрасте 30-50 лет (мужчины заболевают в два раза чаще женщин). Заболевание может, хоть и редко (не более чем в 10% случаев), стать причиной невирусного гепатита.
Вторичный холангит (около 90% случаев) может быть вызван:
• желчнокаменной болезнью;
• панкреатитом;
• хирургическими манипуляциями на желчных протоках;
• травмами живота;
• пересадкой печени (в качестве осложнения после этой процедуры);
• использованием определенных лекарств;
• инфекцией желчных протоков.
Ниже мы рассмотрим первичный и вторичный холангит по отдельности более подробно.
Классификация
Четкая и всеобъемлющая классификация холангита отсутствует. Ориентировочно различают перечисленные далее формы патологии.
Острый
Острый холангит бывает:
- катаральным – проявляется гиперемия и отечность желчного протока;
- гнойным – в просвете протока формируются абсцессы;
- дифтерическим – внутренняя поверхность желчного хода покрывается фиброзной пленкой;
- некротическим – формируются участки некротических изменений.
Хронический
Хронический холангит, симптомы и лечение которого отличаются от острого, диагностируется чаще. Эта форма зачастую является исходом острого воспаления и характеризуется затяжным течением. Хронический холангит бывает таких форм:
- латентная;
- рецидивирующая;
- септическая;
- абседирующая;
- склерозирующая.
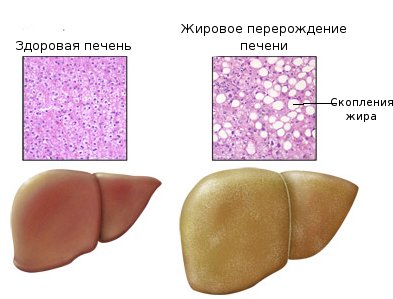
Склерозирующий (аутоиммунный)
Аутоиммунный склерозирующий холангит характеризуется воспалением, разрастанием соединительных тканей и нарушением структуры протока. Первичный склерозирующий холангит, этиология которого до сих пор не выяснена, развивается вследствие аутоиммунного воспаления, при котором внутри- и внепеченочные протоки сужаются
Диагностика первичного склерозирующего холангита проводится с помощью визуальных методов исследования – ультрасонографии, холингографии.
Первичный склерозирующий холангитНесвоевременное лечение первичного склерозирующего холангита приводит к циррозу, недостаточности печени.
Первичный билиарный
Первичный билиарный холангит – аутоиммунная патология, причины возникновения которой неизвестны. Характеризуется разрушением внутрипеченочных протоков, что в итоге приводит к циррозу.
Гнойный
Когда отток желчи нарушен либо полностью заблокирован, развивается острое гнойное воспаление желчных протоков. Гнойный холангит характеризуется ярко выраженной симптоматикой. Если игнорируются симптомы и лечение у взрослых проводится несвоевременно, быстро развивается билиарный сепсис, сопровождающийся нарушением гемодинамики, почечной дисфункцией.
Холецистохолангит
Холецистохолангит – воспаление желчного пузыря и протоков. Выделяют хронический холецистохолангит и острый. Первый встречается намного чаще и сопровождается умеренный дискомфортом, который усиливается при нарушении диеты. Острый характеризуется выраженной болезненностью и тяжелой интоксикацией.
После удаления желчного пузыря
Холангит после удаления желчного пузыря появляется вследствие застоя желчи в печени. Причины застойных процессов:
- камнеобразование в путях;
- рубцевание и стеноз просвета протока;
- повышение тонуса сфинктера Одди;
- проникновение инфекции в протоки, развитие воспалительных процессов.
Классификация форм и видов холангита
В процессе диагностики врачу необходимо выяснить, о какой именно форме и типе заболевания идет речь в каждом конкретном случае. Только тогда возможно правильно подобрать метод лечения, а также дать индивидуальные рекомендации пациенту по восстановительной терапии и профилактике.
Острый холангит
Речь идет не о специфической разновидности заболевания, а о скорости его развития. Типичные признаки холангита наряду с общим тяжелым состоянием пациента возникают в течение всего 1-2 суток. Боль, высокая температура, слабость, рвота – эти симптомы требуют немедленного реагирования. Пациенту вызывают скорую, после чего происходит госпитализация.
Существует молниеносная («фульминантная») форма заболевания. Характерные клинические симптомы холангита появляются очень быстро, а от времени их начальных проявлений до сепсиса проходит всего несколько часов. Летальность превышает 90% случаев даже при оказании пациенту немедленной помощи в условиях стационара.
Хронический холангит
Сложно диагностируемая форма заболевания. Долгие годы может протекать скрытно, без особых симптомов. Возникает самостоятельно, но ее первопричиной может быть острый холангит, лечение которого не дало ожидаемого результата. Сложность терапии заключается в том, что клиническая картина нечеткая. Пациенты жалуются лишь на жидкий стул, а также периодические боли в животе в правом подреберье. Требуются стандартная диагностика и длительное наблюдение, по итогам которого врач подбирает схему лечения.
Одна из хронических форм заболевания – первичный билиарный холангит. Относится к аутоиммунным патологиям, проявляющимся в виде прогрессирующего, но негнойного воспаления внутрипеченочных желчных протоков. На этом фоне формируется фиброз, а вслед за ним – цирроз печени. В группе риска женщины 30-65 лет, у мужчин билиарный холангит встречается значительно ниже.
Склерозирующий тип
Хронический холангит, проявляющийся в нарушении оттока желчи. Пищеварительный фермент застаивается, что приводит к постепенному и разрастающемуся разрушению клеток печени. Типичное последствие – печеночная недостаточность. Патологический процесс часто не имеет специфических симптомов. По мере ухудшения состояния у пациента появляются:
- боль справа в животе;
- пожелтение кожи;
- зуд;
- апатия;
- потеря массы тела.
Частота заболевания не превышает 1-4 случаев на 100 тыс. населения по официальной статистике, но реальный показатель может быть выше, так как у многих пациентов оно протекает бессимптомно. В 80% случаев такое воспаление желчных протоков сопровождается другими хроническими заболеваниями органов пищеварительного тракта.
Гнойный тип болезни
Воспаление желчных протоков, протекающее в острой гнойной форме. Первопричина: полная блокировка оттока желчи. У пациента гнойный холангит сопровождается симптомами: стремительно развивающаяся желтуха с покраснением кожи, озноб, боль. Если проходимость протоков не восстановить, гнойный холангит приводит к билиарному сепсису.
В 100% случаев при отсутствии лечения болезнь завершается летальным исходом. Гнойный холангит вызывают конкременты в холедохе как осложнение при желчнокаменной болезни. В группе риска люди старшего возраста. Часто патологию вызывают травмы печени, опухоли, а также паразитарная инвазия.
Холецистохолангит
Хронический воспалительный процесс, охватывающий желчный пузырь и проходы. В него вовлекаются паренхимы печени. Если у пациента с хроническим холангитом есть подозрение на холецистохолангит, то симптомы следующие: сильная боль в животе, интоксикационный синдром, уплотнение паренхимы печени, печеночная недостаточность.
Возбудителями являются патогенные микроорганизмы. К ним относят кишечную палочку, стафилококки и другие. Встречается вместе с вирусным гепатитом, а также микозами. Пути инфицирования: двенадцатиперстная кишка, лимфа, кровь. Необходимое условие: нарушение оттока желчи. Симптомы заболевания – не только воспаление желчных протоков, но и температура, слабость, пожелтение кожи, боль, на которые могут накладываться признаки сопутствующих заболеваний желудочно-кишечного тракта.
Инструментальные методы
УЗИ панкреатобилиарной области
при холангите позволяет установить причину жёлчной гипертензии, выявить заболевания, послужившие причиной нарушения оттока жёлчи (холедохолитиаз, опухолевые поражения и др.) или диагностировать осложнения при тяжёлом течении холангита (абсцессы печени, тромбоз воротной вены).
Ретро- и антеградное контрастирование жёлчных протоков
— наиболее ценные методы диагностики, которые позволяют продолжить исследование лечебными вмешательствами, направленными на декомпрессию жёлчных протоков.
- Эндоскопические ретроградные вмешательства на сосочке двенадцатиперстной кишки и жёлчных протоках. Предпочтение отдают именно этим методам. Уже на этапе эндоскопического осмотра двенадцатиперстной кишки и сосочка выявляют признаки острого воспалительного процесса в жёлчных путях (острый папиллит, дуоденит, расширение продольной складки двенадцатиперстной кишки, поступление гноевидной жёлчи из отверстия сосочка). В ряде случаев обнаруживают ущемлённый камень, вызвавший острую блокаду жёлчных и панкреатических протоков. Во время катетеризации протоков выполняют аспирацию жёлчи для микробиологического исследования. При наличии холангита не рекомендуют проводить «тугое» контрастирование жёлчных протоков, поскольку это ведёт к повышению в них давления и дополнительному поступлению токсинов и бактерий из протоков в системный кровоток.
- Чрескожная чреспечёночная холангиография при холангите даёт представление о характере патологии жёлчных путей, однако лечебные возможности метода (декомпрессия жёлчных путей) уступают эндоскопическим ретроградным вмешательствам.
- Непрямая экскреторная холангиография не позволяет получить данные о заболевании в связи с глубокими функциональными изменениями печени и может привести к печёночной недостаточности. По этой причине метод не применяют.
Питание и диета
Диета при холангите подразумевает соблюдение таких правил:
- частое и дробное потребление пищи;
- употребление только тёплой еды;
- измельчение и тщательное пережёвывание продуктов;
- полный отказ от жирных и острых блюд, копчёностей и консервантов;
- приготовление блюд должно осуществляться только путём варки, тушения, пропаривания или запекания без добавления жира;
- обильный питьевой режим – выпивать нужно не менее двух литров жидкости. Разрешены все напитки, кроме крепкого кофе и газировки;
- обогащение рациона диетическими сортами мяса, рыбы и птицы, кашами, в особенности гречкой и овсянкой, обезжиренной кисломолочной продукцией, фруктами и овощами после прохождения ими термической обработки.
Все рекомендации относительно питания предоставляет гастроэнтеролог или диетолог.
Симптомы холангита
Острый холангит сопровождается ярко выраженными признаками:
Озноб
- лихорадочным состоянием;
- ознобом;
- повышенным потоотделением;
- тошнотой, переходящей в рвоту;
- зудом кожных покровов;
- явно пожелтевшей кожей вокруг глаз. Сами глаза также приобретают желтый оттенок;
- болью под правыми ребрами, которая может отдавать в лопатку или плечо.
Проявление симптомов зависит от возрастной категории больного. У взрослых людей заболевание может никак себя не проявлять, при отсутствии лечения переходит в гнойную форму. Что касается детей, то диагностирование холангита у них затруднено. Чаще всего фактором появления болезни в детском возрасте является глистная инвазия или стрептококковая инфекция.













Добавить комментарий