Узкий таз: клинически и анатомически, степени, таблица, классификация
Содержание:
- Размеры малого таза
- Диагностика
- Плоскости малого таза
- Определение размера таза: узкий или широкий
- Обследование беременной
- Какие возникают осложнения при узком тазе в родах?
- Приемы наружного акушерского исследования (Леопольда-Левицкого)
- Специальные методы исследования
- Определение размера таза узкий или широкий
- Применение тазомера
- Основные функции
- Видео измерения диагональной конъюгаты в акушерстве
- Внутреннее исследование
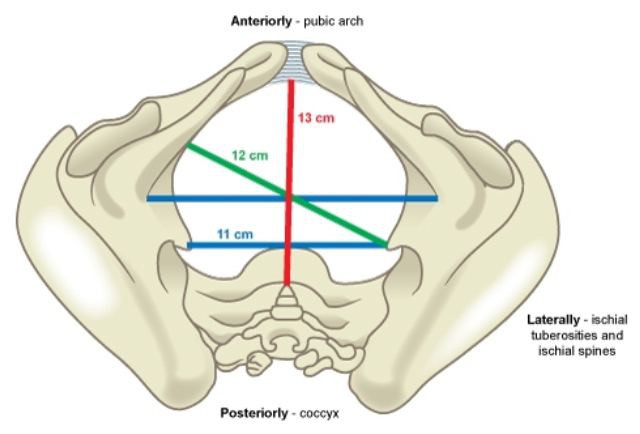
Размеры малого таза
Существует такое понятие, как суженый таз. Он может быть сужен клинически или анатомически. Для того чтобы выяснить анатомические параметры костного кольца, производят замеры малого таза.
Диагональная конъюгата — это длинна от нижнего края до самой выступающей части крестца. Она равняется 13 сантиметрам. Ее можно определить только при Вычисление истинной конъюгаты из наружной и диагональной состоит в том, что от наружной отнимают 9 см, а от диагональной — 2 см. Как правило, истинная конъюгата равна не менее 11 сантиметров. Именно для того, чтобы вычислить этот параметр, и нужна наружная конъюгата. Норма ее может изменяться, в зависимости от толщины костей женщины, поэтому врачи перестраховываются и проводят внутреннее исследование. На диагональную конъюгату толщина костей не влияет.
Прямой размер выхода из таза определяется как промежуток между нижним гребнем лобкового сочления и кончиком копчика. Измерение проводится тазомером, и равно 11 см.
Поперечный размер выхода таза — промежуток между седалищными буграми. Можно проводить как тазомером, так и сантиметровой лентой. В норме он равен девять сантиметров, но если прибавить толщину мягких тканей, то получаем 11 см.
Боковые размеры таза необходимы, чтобы определить симметричность расположения костей. Они должны быть не менее 14 см, иначе роды будут затруднительны или невозможны.
Диагностика
Оценка таза беременной женщины осуществляется в день постановки ее на учет в женскую консультацию. Для того чтобы выявить возможные варианты нарушения нормального строения таза, гинеколог должен провести следующие диагностические мероприятия:
- сбор анамнеза;
- объективное исследование пациентки, которое включает в себя антропометрию, осмотр, измерение тазовых размеров и, при необходимости, влагалищное исследование.
В особых случаях специалист может прибегнуть к дополнительным диагностическим методам, к которым относятся ультразвуковое исследование и рентгенопельвиометрия.
Кроме того, гинеколог может получить информацию, которая будет весьма полезна для ведения настоящей беременности – например, когда у женщины установился менструальный цикл, как протекали предыдущие роды, были они осложнены какими-либо патологиями, чем завершились и т. п.
Объективное исследование беременной женщины начинается с внешнего осмотра
Специалист обращает внимание на конституцию тела. Существует несколько условных критериев антропометрических особенностей пациентки, которые могут указать на вероятное сужение
Среди них:
- низкий рост (менее 160 см);
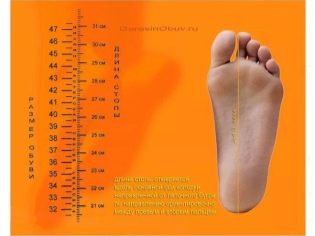
- маленький размер стопы (менее 36);
- указательный палец руки короче 8 см, а длина кисти меньше 16 см;
- окружность бедер менее 85 см;
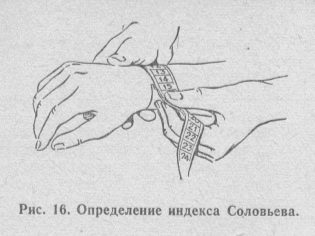
- индекс Соловьева – измеряется окружность запястья на уровне выделяющихся мыщелков предплечья. Оценивая этот показатель, специалист может судить о степени толщины кости. В норме индекс Соловьёва должен составлять 14,5-15см;
- внешние признаки гиперандрогении: чрезмерное оволосение тела, а также рост волос «по-мужскому типу», невыраженные бедра и талия, широкие плечи и шея, маленькая грудь и др.
Кроме того, гинекологом может быть произведен осмотр живота, форма которого также может указать на некоторые отклонения от нормы.
Решающую роль в установлении диагноза играет измерение основных его размеров с помощью специального прибора – тазомера. Он своей конструкцией напоминает циркуль с закругленными концами и применяется исключительно в акушерстве.
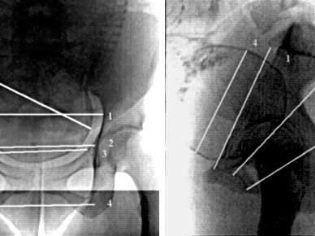
Рентгенопельвиометрия проводится по специальным показаниям на сроке не ранее 37 недель беременности. Также данное диагностическое исследование может проводиться в родах.
Рассчитать срок беременности
Рентгенопельвиометрия дает возможность определить морфологию тазовых стенок, форму входа, степень наклона тазовых стенок, особенности строения и расположения относительно друг друга седалищных костей, а также кривизну крестца. Кроме того, подобный метод инструментальной диагностики позволяет рассчитать все тазовые диаметры, выявить наличие новообразований, определить величину головки ребенка и ее пространственное положение.
С помощью ультразвукового исследования можно рассчитать величину истинной конъюгаты, положение и размер головки плода, а также характер ее вставки во вход.
Плоскости малого таза
Чтобы понять точные характеристики женского скелета, необходимо перед родами провести измерение плоскости:
- Плоскость входа . Спереди она начинается от верха симфиза и доходит сзади до мыса, а боковое расстояние граничит с безымянной линией. Прямой размер входа соответствует истинной конъюгате — 11 см. Поперечный размер 1 плоскости находится между отдаленными точками пограничных линий, не менее 13 см. Косые размеры начинаются от крестцово-подвздошного сочленения и продолжаются до лонного бугра – от 12 до 12,5 см в норме. Плоскость входа обычно имеет поперечно-овальную форму.
- Плоскость широкой части . Пролегает через внутреннюю поверхность лона строго посередине, проходит по крестцу и проекции вертлужной впадины. Обладает круглой формой. Измеряют прямой размер, который в норме равен 12,5 см. Начинается он от середины лонного сочленения и проходит до 2 и 3 позвонков крестца над ягодицами. Поперечный размер зоны равен 12,5 см, измеряется от середины одной пластинки до другой.
- Плоскость узкой части . Начинается от низа симфиза и доходит сзади до крестцово-копчикового сочленения. По бокам плоскость ограничена седалищными остями. Прямой размер составляет 11 см, поперечный – 10 см.
- Плоскость выхода . Соединяет под углом нижний край симфиза с краем копчика, по краям уходит в седалищные кости, расположенные в зоне ягодиц. Прямой размер равен 9,5 см (если копчик отклонен, то 11,5 см), а поперечный – 10,5 см.
Чтобы не запутаться во всех показателях, можно обращать внимание только на измерение большого таза. В таблице приведен дополнительный параметр – расстояние между вертелами бедер
Определение размера таза: узкий или широкий
Сравнивая полученные показатели, легко определить, широкие или узкие бедра у женщины. После консультации с гинекологом и определения, соответствуют ли норме размер женского таза, можно решить – делать кесарево сечение или рожать самостоятельно.
Показатели больше нормы
В большинстве случаев широкий женский таз – хороший фактор для беременности. Девушки должны понять, если женщина худеет, таз от этого не может стать уже – всё заложено в строении костей. Широкие бедра чаще всего встречаются у крупных женщин, и считать это патологией нельзя. Если размеры превышают норму на 2-3 сантиметра – это считается широким тазом.
Анатомически узкий таз
Определение анатомически узкого таза в акушерстве тесно связано с показателями нормы. Отклонение на 1,5 см от минимальной границы говорит, что у женщины маленькие бедра. При этом конъюгата должна быть меньше 11 см. Естественные роды в этом случае возможны только тогда, когда ребенок маленький.
При диагностике врач выделяет тип таза: поперечно суженный, равномерно суженный, плоский простой или рахитичный. Реже встречаются патологические формы, при которых таз начали сужать патологические изменения в костной структуре: кифотический, деформированный, кососмещенный или спондилолистетический таз. Причины анатомически узкого таза:
- травмы костей;
- рахит;
- повышенные физические нагрузки и отсутствие правильного питания в детстве;
- новообразования в изучаемой области;
- гиперандрогения, приводящая к формированию по мужскому типу;
- ускоренный рост в подростковом возрасте;
- психоэмоциональные нагрузки, вызвавшие в детстве компенсаторное развитие;
- общефизиологический или половой инфантилизм;
- ДЦП, родовые травмы, полиомиелит;
- профессиональный спорт;
- проблемы с обменом веществ;
- вывихи тазобедренных суставов;
- воспалительные или инфекционные болезни костной системы;
- искривление позвоночника.
Клинически узкий таз
Клинически узкий таз выявить можно только перед родами, либо в процессе родоразрешения. Связано это с несоответствием размеров плода родовым путям женщины. Например, если масса ребенка больше 4 кг, диагноз «клинически узкий таз» могут поставить даже девушке с нормальными показателями. Единого ответа на вопрос, почему формируется такое состояние, не существует. Врач выделяют целый спектр причин:
- крупный плод;
- перенашивание больше 40 недель;
- неправильное положение плода;
- опухоли матки или яичников;
- гидроцефалия плода (увеличенная голова);
- сращение стенок влагалища;
- тазовое предлежание плода (ребенок повернут тазом вместо головы).
В акушерской практике случаев клинически узкого родового прохода становится всё больше, потому что рождаются крупные дети.
Обследование беременной
Выберите правильный
ответ
11. Приемы Леопольда –
Левицкого позволяют определить:
— положение,
позицию и вид плода
— отношение
предлежащей части ко входу в таз
— характер
предлежащей части
— высоту
стояния дна матки
+ все
перечисленное в п. «а» – «г»
12. Второй прием
Леопольда – Левицкого определяет:
— характер
предлежащей части
+ положение,
позицию и вид плода
— отношение
предлежащей части ко входу в таз
— высоту
стояния дна матки
13. При 40 нед
беременности и средних размерах плода
высота дна матки и окружность живота
должны соответствовать:
— 105
и 38 см — 95 и 32 см + 90 и 32 см
— 85
и 32 см — 85 и 30 см
14. Измерение
диагональной конъюгаты становится
невозможным при стоянии головки:
— прижата
к входу в таз
+ фиксирована
малым сегментом во входе в таз
— фиксирована
большим сегментом во входе в таз
— в
полости малого таза
— на
тазовом дне
15. На основании
величины диагональной конъюгаты можно
рассчитать:
— прямой
размер плоскости входа в таз
+ истинную
конъюгату
— наружную
конъюгату
— прямой
размер широкой части полости малого
таза
— прямой
размер узкой части полости малого таза
16. Положение
стреловидного шва в правом косом размере
и малого родничка спереди слева
соответствует:
— второй
позиции заднему виду
— второй
позиции переднему виду
+ первой
позиции переднему виду
— первой
позиции заднему виду
17. Положение
стреловидного шва в левом косом размере
и малого родничка спереди слева
соответствует:
— первой
позиции переднему виду
— первой
позиции заднему виду
— второй
позиции переднему виду
— второй
позиции заднему виду
+ п.
«а» – «г» неправильные
18. Середина
внутренней поверхности лона, середины
вертлужных впадин, сочленение II
и III
крестцовых позвонков ограничивают
плоскость:
— входа
в малый таз
+ широкой
части полости малого таза
— узкой
части малого таза
— выхода
малого таза
19. Величина
поперечного размера, равная 10,5 см,
соответствует поперечному размеру:
— плоскости
входа в малый таз
— широкой
части малого таза
+ плоскости
узкой части малого таза
— плоскости
выхода малого таза
20. Истинная конъюгата
должна иметь величину не менее:
— 10
см
+ 11
см
— 12
см
—
13 см
—
14 см
21. Истинную
конъюгату нельзя рассчитать на
основании величины:
— диагональной
конъюгаты
— вертикальной
диагонали ромба Михаэлиса
+ горизонтальной
диагонали ромба Михаэлиса
— наружной
конъюгаты
22. Головка плода
у первобеременной при сроке 40 нед должна
быть расположена по отношению к плоскостям
таза:
— над
входом в таз
+ прижата
к входу в таз
— фиксирована
малым сегментом во входе в таз
— фиксирована
большим сегментом во входе в таз
— в
узкой части полости малого таза
23. Методы оценки
состояния внутриутробного плода
включают:
— данные
аускультации плода
— подсчет
числа шевелений плода в течение суток
— амниоскопию
— определение
уровня гормонов в крови
+ все
перечисленное в п. «а» – «г»
24. Амниоцентез во
время беременности помогает в диагностике:
— гемолитической
болезни плода
— пороков
развития плода
— пола
плода
— состояния
плода
+ всего
перечисленного в п. «а» – «г»
25. Основным критерием
оценки зрелости плода является:
+ длина
плода
— масса
плода
— срок
беременности
—
оценка по шкале Апгар
—
состояние швов и родничков
26. Доношенность
плода определяется на основании:
— состояния
плода
— величины
массы тела
+ срока
беременности
— признаков
физического развития плода
27. Наиболее
часто встречающееся прикрепление
плаценты в матке:
— в
верхнем отделе матки по передней стенке
+ в
верхнем отделе матки по задней стенке
— в
нижнем сегменте
— в
дне матки
— в
боковых отделах матки
28. Изменения
сердечно-сосудистой системы во время
беременности включают:
— физиологическую
гипертрофию левого желудочка
— увеличение
минутного объема сердца
— увеличение
ЧСС
— горизонтальное
положение сердца
+ все
перечисленное в п. «а» – «г»
29. Изменения в
матке во время беременности:
— гипертрофия
мышечных волокон
— гиперплазия
мышечных волокон
— удлинение
каждого мышечного волокна
— увеличение
объема полости матки
+ все
перечисленное в п. «а» – «г»
30. Амниоскопия во
время беременности позволяет определить:
— отсутствие
плодного пузыря
— цвет
околоплодных вод
— количество
передних вод
— состояние
плода
+ все
перечисленное в п. «а» – «г»
Какие возникают осложнения при узком тазе в родах?
Первый период
В период раскрытия маточного зева роды могут осложниться:
- слабостью родовых сил (10 – 38%);
- ранним излитием амниотической жидкости;
- выпадением пуповины/мелких частей малыша;
- кислородным голоданием плода.
Второй период
В периоде изгнания плода возможно развитие следующих осложнений:
- возникновение вторичной слабости родовых сил;
- внутриутробная гипоксия;
- угроза разрыва матки;
- родовая травма;
- некроз тканей родовых путей с формированием свищей;
- повреждение лонного сочленения;
- повреждение нервных тазовых сплетений.
Третий период
Последний период родов, а также ранний послеродовый период чреваты возникновением кровотечения, обусловленное длительным течением родов и безводным промежутком.
Ведение родов
Сегодня наиболее разумной тактикой проведения родов при описываемой патологии признана активно-выжидательная. Причем тактика проведения родов должна быть индивидуальной и учитывать не только результаты объективного исследования роженицы, степень сужения таза, но и прогноз для женщины и ребенка. В составляемый план родов должны входить следующие пункты:
- постельный режим во время схваток, что предупреждает раннее отхождение вод (положение женщины должно быть на том боку, к которому прилежит спинка плода);
- профилактика слабости родовых сил;
- предупреждение внутриутробного голодания плода;
- профилактика инфекционных осложнений;
- определение признаков клинического несоответствия;
- профилактические мероприятия последового и раннего послеродового кровотечения;
- проведение кесарева сечения (при наличии показаний) при живом плоде;
- плодоразрушающая операция в случае гибели плода.
В родах контролируют выделения из половых путей (слизистые, подтекание вод или кровянистые), состояние вульвы (отечность), мочеиспускание. В случае задержки мочеиспускания выполняется катетеризация мочевого пузыря, но следует помнить, что данный признак может свидетельствовать и о диспропорции тазовых размеров роженицы и головки малыша.
Самым распространенным осложнением родов при суженном тазе выступает преждевременное излитие вод. Если выявляется «незрелая» шейка, то выполняется оперативное родоразрешение. В случае «зрелой» шейки показано родовозбуждение (если предполагаемый вес плода не больше 3600 гр. и имеется 1 степень сужения).
В периоде схваток для профилактики их слабости создается энергетический фон, роженице своевременно предоставляется медикаментозный сон-отдых. В процессе расценивания эффективности родовой деятельности врач должен контролировать не только динамику раскрытия шейки матки, но и как продвигается головка по родовым путям.
Родостимуляция должна проводиться с осторожностью, а ее длительность не должна превышать 3 часа (если нет эффекта – проводится кесарево сечение). Кроме того, в первом периоде обязательно вводятся спазмолитики (каждые 4 часа), выполняется триада Николаева (профилактика гипоксии) и назначаются антибиотики при нарастающем безводном промежутке
Период изгнания осложняется развитием вторичной слабости, внутриутробной гипоксией малыша, а продолжительное стояние головки малыша в родовых путях провоцирует формирование свищей. Поэтому выполняется эпизиотомия и своевременно опорожняется мочевой пузырь.
Приемы наружного акушерского исследования (Леопольда-Левицкого)
– это последовательно проводимая пальпация матки, состоящая из ряда определенных приемов. Обследуемая находится в положении на спине. Врач сидит справа от нее лицом к ней.
Первый прием наружного акушерского исследования.
Первым приемом определяют высоту стояния дна матки, его форму и часть плода, располагающуюся в дне матки. Для этого акушер ладонные поверхности обеих рук располагает на матке таким образом, чтобы они охватывали ее дно.
Второй прием наружного акушерского исследования.
Вторым приемом определяют положение плода в матке, позицию и вид плода
Акушер постепенно опускает руки со дна матки на правую и левую ее стороны и, осторожно надавливая ладонями и пальцами рук на боковые поверхности матки, определяет с одной стороны спинку плода по ее широкой поверхности, с другой – мелкие части плода (ручки, ножки). Этот прием позволяет определить тонус матки и ее возбудимость, прощупать круглые связки матки, их толщину, болезненность и расположение
Третий прием наружного акушерского исследования.
Третий прием служит для определения предлежащей части плода. Третьим приемом можно определить подвижность головки. Для этого одной рукой охватывают предлежащую часть и определяют, головка это или тазовый конец, симптом баллотирования головки плода.
Четвертый прием наружного акушерского исследования.
Этот прием, являющийся дополнением и продолжением третьего, позволяет определить не только характер предлежащей части, но и местонахождение головки по отношению к входу в малый таз. Для выполнения этого приема акушер становится лицом к ногам обследуемой, кладет руки по обеим сторонам нижнего отдела матки таким образом, чтобы пальцы обеих рук как бы сходились друг с другом над плоскостью входа в малый таз, и пальпирует предлежащую часть. При исследовании в конце беременности и во время родов этим приемом определяют отношение предлежащей части к плоскостям таза
Во время родов важно выяснить, в какой плоскости таза головка находится своей наибольшей окружностью или большим сегментом
Сердечные тоны плода выслушивают стетоскопом, начиная со второй половины беременности, в виде ритмичных, ясных ударов, повторяющихся 120-160 раз в минуту.
— При головных предлежаниях сердцебиение лучше всего прослушивается ниже пупка.
— при тазовых предлежаниях – выше пупка.
— при затылочном предлежании – вблизи головки ниже пупка на той стороне, куда обращена спинка, при задних видах – сбоку живота по передней подмышечной линии,
— при лицевом предлежании – ниже пупка с той стороны, где находится грудка (при первой позиции – справа, при второй – слева),
— при поперечном положении – около пупка, ближе к головке,
— при предлежании тазовым концом – выше пупка, вблизи головки, на той стороне, куда обращена спинка плода.
Изучение сердцебиения плода в динамике проводят с помощью мониторинга и УЗИ.
Специальные методы исследования
Рентгенопельвиометрия
Допускается проведение рентгенологического исследования после 37 недель и в родах. С ее помощью определяют строение тазовых стенок, форму входа, степень наклона тазовых стенок, особенности седалищных костей, выраженность крестцовой кривизны, форму и величину лонной дуги. Также данный метод предоставляет возможность выяснить все диаметры таза, костные опухоли и переломы, размеры головки ребенка и ее положение по отношению к тазовым плоскостям.
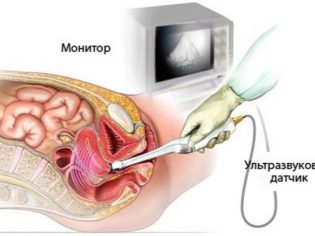
УЗИ
Дает возможность определить истинную конъюгату, локализацию головки и ее размеры, оценить особенности вставления головки. При помощи трансвагинального датчика определяются все диаметры таза.
Как рассчитать истинную конъюгату
Используют следующие методы:
- отнять от размера наружной конъюгаты 9 (в норме не меньше 11 см);
- от значения диагональной конъюгаты отнимается 1,5 – 2 см (при значениях индекса Соловьева 14 – 16 см и меньше, отнимают 1,5, в случае индекса Соловьева больше 16 вычитают 2);
- по ромбу Михаэлиса: его вертикальный размер соответствует показателю истинной конъюгаты;
- по данным рентгенопельвиометрии;
- по данным ультразвукового исследования таза.
Определение размера таза узкий или широкий
Сравнивая полученные показатели, легко определить, широкие или узкие бедра у женщины. После консультации с гинекологом и определения, соответствуют ли норме размер женского таза, можно решить – делать кесарево сечение или рожать самостоятельно.
Показатели больше нормы
В большинстве случаев широкий женский таз – хороший фактор для беременности. Девушки должны понять, если женщина худеет, таз от этого не может стать уже – всё заложено в строении костей. Широкие бедра чаще всего встречаются у крупных женщин, и считать это патологией нельзя. Если размеры превышают норму на 2-3 сантиметра – это считается широким тазом.
Анатомически узкий таз
Определение анатомически узкого таза в акушерстве тесно связано с показателями нормы. Отклонение на 1,5 см от минимальной границы говорит, что у женщины маленькие бедра. При этом конъюгата должна быть меньше 11 см. Естественные роды в этом случае возможны только тогда, когда ребенок маленький. При диагностике врач выделяет тип таза: поперечно суженный, равномерно суженный, плоский простой или рахитичный. Реже встречаются патологические формы, при которых таз начали сужать патологические изменения в костной структуре: кифотический, деформированный, кососмещенный или спондилолистетический таз. Причины анатомически узкого таза:
- травмы костей;
- рахит;
- повышенные физические нагрузки и отсутствие правильного питания в детстве;
- новообразования в изучаемой области;
- гиперандрогения, приводящая к формированию по мужскому типу;
- ускоренный рост в подростковом возрасте;
- психоэмоциональные нагрузки, вызвавшие в детстве компенсаторное развитие;
- общефизиологический или половой инфантилизм;
- ДЦП, родовые травмы, полиомиелит;
- профессиональный спорт;
- проблемы с обменом веществ;
- вывихи тазобедренных суставов;
- воспалительные или инфекционные болезни костной системы;
- искривление позвоночника.
Клинически узкий таз
Клинически узкий таз выявить можно только перед родами, либо в процессе родоразрешения. Связано это с несоответствием размеров плода родовым путям женщины. Например, если масса ребенка больше 4 кг, диагноз «клинически узкий таз» могут поставить даже девушке с нормальными показателями. Единого ответа на вопрос, почему формируется такое состояние, не существует. Врач выделяют целый спектр причин:
- крупный плод;
- перенашивание больше 40 недель;
- неправильное положение плода;
- опухоли матки или яичников;
- гидроцефалия плода (увеличенная голова);
- сращение стенок влагалища;
- тазовое предлежание плода (ребенок повернут тазом вместо головы).
В акушерской практике случаев клинически узкого родового прохода становится всё больше, потому что рождаются крупные дети.
httpv://www.youtube.com/watch?v=embed/9QWehhfVfaU
Применение тазомера
Акушерский тазомер
Акушерский инструмент – тазомер – это крупный металлический циркуль из 2 изогнутых линий, который должен иметь сертификат соответствия качеству. Части соединены друг с другом подвижным механизмом. На концах расположены пуговчатые утолщения – они позволяют безопасно и комфортно проводить замер у любой женщины. Внизу, к одной из металлических бранш крепится металлическая линейка с делениями по 5 мм и нанесенными цифрами каждые 50 мм. С помощью этого инструмента акушер точно определяет необходимые показатели. Из-за изогнутых металлических дуг акушерский тазомер удобно ставится на нужные точки и не соскальзывает.
Существует несколько правил проведения процедуры, которых должны придерживаться гинекологи:
- когда измеряют расстояние от верхних частей остей, циркуль нужно ставить на самые отдаленные, наружные точки, где передневерхние ости крепятся к сухожилиям;
- если измеряют расстояние от гребешка до гребешка, пуговки циркуля ставят на самые дальние наружные точки;
- при измерении дистанции между вертлугами, точки ставят на самые отдаленные наружные поверхности;
- если измеряют прямой наружный показатель, женщину кладут на бок, нижнюю ногу подгибают перпендикулярно туловищу в кости и тазобедренной зоне, другая нога должна быть вытянута. Часть циркуля ставят на верхний край симфиза, а другую – на зону между 1 позвонком крестца и последним поясничным.
При выявлении сужения таза, а также при наличии врожденных или приобретенных аномалий скелета назначают дополнительные обследования.
Основные функции
Анатомия тазовой кости человека наделена сложной структурой и выполняет следующие функции.
Опорная – для поддержания позвоночника. Защитная – предостерегает внутренние органы тазобедренного пояса от внешних физических воздействий и повреждений: мочевины, кишечника и органов размножения
Она считается самой важной функцией, так как оберегает жизненно важные органы человеческого организма. Тазобедренный отдел служит центром тяжести опорно-двигательного аппарата
Кроветворная – способствует выработке крови, благодаря большому количеству красного костного мозга.. Поскольку основной функцией таза является защита, то при его повреждении есть риски возникновения осложнений, связанных с поражением внутренних органов тазового пояса
Поэтому травматизм тазобедренного отдела чаще всего влечет за собой тяжелые последствия
Поскольку основной функцией таза является защита, то при его повреждении есть риски возникновения осложнений, связанных с поражением внутренних органов тазового пояса. Поэтому травматизм тазобедренного отдела чаще всего влечет за собой тяжелые последствия.
Видео измерения диагональной конъюгаты в акушерстве
N.B. В конце измерение необходимо производить по третьему пальцу, а не по второму.
Извините за допущенное упущение. Не все удается проконтролировать даже преподавателям.
Точное определение размеров таза в акушерстве до начала родов может спасти жизнь роженице и ребенку. Через эту процедуру проходит каждая женщина, так как с ее помощью можно заранее понять, требуется ли кесарево сечение. В гинекологии измеряют размеры большого и малого таза, для каждого расстояния существует собственное название и стандарты. Для проведения процедуры используют специальный инструмент – медицинский металлический циркуль – тазомер.
Внутреннее исследование
Внутреннее акушерское исследование можно проводить двумя или четырьмя пальцами либо всей рукой. На ощупь врач может определить степень раскрытия шейки матки, выявить предлежащую часть, целостность плодного пузыря, состояние родовых путей. Кроме того, этим способом фиксируется динамика продвижения ребенка по родовому каналу.
Однако это достаточно серьезное вмешательство, и совершать процедуру необходимо строго по регламенту: при поступлении в стационар, а затем не чаще чем раз в два часа. Чем реже, тем лучше.
Исследование начинают с осмотра наружных половых органов и промежности. Затем вводят пальцы во влагалище и определяют его длину, ширину, эластичность стенки, наличие рубцов, спаек или стриктур, которые могут помешать нормальному течению родов. После этого продвигаются к шейке матки. Ее исследуют на зрелость, форму, величину и консистенцию, укорочение и размягчение. Если поступает женщина в родах, то раскрытие шейки меряют в проходимости пальцев. Кроме того, врач пытается нащупать предлежащую часть и определить положение головки, чтобы подготовится к возможным осложнениям.










Добавить комментарий