Сыпной тиф
Содержание:
Симптоматика
Сыпной тиф — заболевание, имеющее три клинические стадии: начальную, разгара и реконвалесценции. Появлению симптомов всегда предшествует инкубация, которая начинается с момента заражения и длится примерно две недели.
Начальная стадия проявляется признаками интоксикационного синдрома, которые возникают внезапно. К ним относятся:
- Лихорадка,
- Цефалгия,
- Ломота в мышцах,
- Бессонница,
- Упадок сил,
- Слабость,
- Легкое познабливание,
- Потливость,
- Жажда,
- Потеря аппетита.
Температура поднимает до фебрильных значений и держится несколько дней. Возможно ее кратковременное снижение. При этом состояние больных остается тяжелым. Когда лихорадка возобновляется, интоксикация нарастает. Присоединяется рвота, головокружение, гиперестезии, обложенность языка. Сознание становится сумеречным, кожа лица и шеи гиперемированной, сухой, горячей и отечной, склеры инъецированными. Возникают точечные кровоизлияния в конъюнктиву, небо, глотку. «Красные глаза на красном лице» и пятна Киари–Авцына являются характерными признаками сыпного тифа. В дальнейшем у больных развивается умеренная гепатоспленомегалия.
Разгар болезни проявляется:
- Обострением восприятия,
- Раздражением и беспокойством,
- Заторможенностью сознания или эйфорией,
- Пространственно-временной дезориентацией,
- Бессвязной речью,
- Гипотензией и тахикардией,
- Одышкой,
- Приглушением тонов сердца,
- Густой и зудящей розеолезно-петехиальной сыпью на туловище и конечностях,
- Своеобразной оранжевой окраской кожи ладоней и стоп – каротиновой ксантохромией,
- Геморрагиями на теле после щипка,
- Постоянной или ремиттирующей лихорадкой,
- Интенсивной и пульсирующей головной болью,
- Синюшностью губ, кончика носа, ушей,
- Коричневым налетом на языке,
- Гепатолиенальным синдромом,
- Запорами и вздутием живота,
- Поясничной болью,
- Олигурией,
- Отсутствием рефлекса к мочеиспусканию,
- Тремором языка,
- Нарушением речи и мимики,
- Анизокорией, нистагмом, дисфагией, ослаблением зрачковых реакций,
- Менингеальными знаками.
Сыпь — основной клинический признак патологии, обуславливающий ее название. Она появляется на 4–6 день заболевания и свидетельствует о наступлении разгара процесса. Экзантема при сыпном тифе является петехиально-розеолезной. Розеолы — это пятна небольшого размера красного цвета, имеющие нечеткий контур и исчезающие при надавливании. Петехие — мелкие, практически точечные, геморрагии, располагающиеся на розеолах или на чистой коже. Обильная сыпь появляется на туловище и конечностях. Ее элементы постепенно покрывают кожу груди, спины, ягодиц, бедер, голеней. Лицо, ладони и стопы всегда остаются чистыми. Когда наступает выздоровление, первыми исчезают розеолы. Петехии постепенно изменяют свою окраску и исчезают более медленно.
фото: розеолезно-петехиальная экзантема
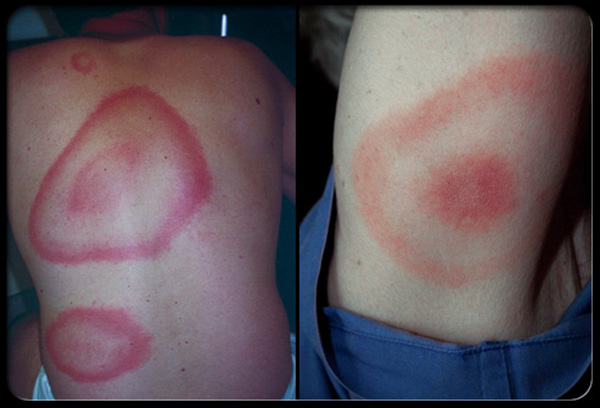
фото: поражение кожи от укуса клеща
Особенностью инфекционных агентов как при клещевом, так и при эпидемическом сыпном тифе, является тропность к эндотелию кровеносных сосудов. При их разрушении развивается тромбогеморрагический синдром, проявляющийся не только геморрагической сыпью, но и более крупными кровоизлияниями и кровотечениями. В тяжелых случаях развивается тифозный статус, характеризующийся психомоторным возбуждением, говорливостью, нарушением памяти, расстройствами сна и сознания, галлюцинациями, бредом, забытьем.
С 10-12 дня болезни температура нормализуется, симптомы интоксикации проходят. Наступает завершающая стадия болезни — реконвалесценция. У пациентов появляется интерес к происходящим событиям, улучшается сон и аппетит, нормализуется мочеотделение, приходят в норму размеры печени и селезенки. После выздоровления в течение месяца могут сохраняться некоторые симптомы – слабость, апатия, адинамия, сердечно-сосудистая дисфункция, эмоциональная лабильность, мнестические расстройства.
У детей сыпной тиф протекает намного легче, а выздоровление наступает быстрее. Признаки интоксикации обычно сочетаются с катаральными и диспепсическими проявлениями. Характерная для болезни сыпь у детей может отсутствовать. Сыпной тиф у них протекает в легкой или средне тяжелой форме и никогда не осложняется опасными для жизни процессами. Летальность при этом почти не регистрируется.
Эпидемиология
Выделение сыпного тифа в самостоятельную нозологическую форму впервые сделано русскими врачами Я. Щировским (1811), Я. Говоровым (1812) и И. Франком (1885). Детальное разграничение брюшного и сыпного тифов (по клинической симптоматике) сделано в Англии Мерчисоном (1862) и в России С. П. Боткиным (1867). Роль вшей в передаче сыпного тифа впервые установил Н. Ф. Гамалея в 1909 г. Заразительность крови больных сыпным тифом доказал опытом самозаражения О. О. Мочутковский (кровь больного сыпным тифом была взята на 10-й день болезни, введена в разрез кожи предплечья, заболевание О. О. Мочутковского наступило на 18-й день после самозаражения и протекало в тяжелой форме). Заболеваемость сыпным тифом резко возрастала во время войн и народных бедствий, число заболевших исчислялось миллионами.
Исследованию эпидемиологии и разработке методов лечения риккетсиозов посвятил жизнь выдающийся микробиолог Алексей Васильевич Пшеничнов, д. м. н., зав. кафедрой микробиологии Пермского государственного университета (ПГУ), руководитель вирусно-риккетсиозного отдела Научно-исследовательского института вакцин и сывороток, г. Пермь.
А. В. Пшеничнов детально исследовал жизненный цикл разных штаммов риккетсий, создал среду для культивирования риккетсий в лабораторных условиях вне организма-«хозяина». Большой вклад в исследование эпидемиологии сыпного тифа внесли его сыновья Пшеничнов Вадим Алексеевич (военный врач, генерал, длительное время — заместитель директора по науке НИИ микробиологии в г. Загорске) и Пшеничнов, Роберт Алексеевич, возглавлявший риккетсиозную лабораторию, а затем вместе с отцом создавший и возглавивший Отдел экологии и генетики микроорганизмов (сегодня Институт экологии и генетики микроорганизмов УрО РАН).
В настоящее время высокая заболеваемость сыпным тифом сохранилась лишь в некоторых развивающихся странах. Однако многолетнее сохранение риккетсий у ранее переболевших сыпным тифом и периодическое появление рецидивов в виде болезни Брилля-Цинссера не исключает возможность эпидемических вспышек сыпного тифа. Это возможно при ухудшении социальных условий (повышенная миграция населения, педикулез, ухудшение питания и др.).
Источником инфекции является больной человек, начиная с последних 2—3 дней инкубационного периода и до 7—8-го дня с момента нормализации температуры тела. После этого, хотя риккетсии могут длительно сохраняться в организме, реконвалесцент уже не представляет опасности для окружающих. Сыпной тиф передается через вшей, преимущественно через платяных, реже через головных. После питания кровью больного вошь становится заразной через 5—6 дней и до конца жизни (то есть 30—40 дней). Заражение человека происходит путём втирания фекалий вшей в повреждения кожи (в расчёсы). Известны случаи инфицирования при переливании крови, взятой у доноров в последние дни инкубационного периода. Риккетсия, циркулирующая в Северной Америке (R. саnada), передаётся клещами.
Клещевой подвид — дифференциальная диагностика
До наступления второй стадии заболевания проводится дифференциальная диагностика с брюшным тифом, сифилисом, корью и другими заболеваниями, для которых характерная сыпь. В независимости от того, насколько выражены симптомы, диагностика должна быть проведена в полном объеме.
При возникновении сыпного тифа сохраняются основные признаки, такие как высокая температура тела и пульсирующая головная боль. Также тело покрывается петехиальной сыпью, которая более выражена на боковой поверхности туловища и поверхностях конечностей с внутренней стороны. Язык всегда сухой, с течением времени на слизистой образуется налет коричневого цвета.
Патогенез и патанатомия
В механизме развития брюшного тифа различают несколько фаз:
- фаза инфицирования, когда брюшнотифозная палочка попадает через рот в верхние отделы пищеварительного тракта и в просвет тонкой кишки;
- фаза первичной регионарной инфекции, когда бактерии проникают в регионарные лимфатические узлы (преимущественно брыжеечные), где интенсивно размножаются, что приводит к развитию воспалительного процесса;
- фаза бактериемии и токсинемии с развитием лимфаденитов (см.) и лимфангоитов;
- период мозгового набухания лимфоидных образований тонкой кишки;
- поступление возбудителя в кровь, циркуляция бактерий и их токсинов в крови, циркуляторные расстройства и дистрофические процессы во внутренних органах;
- фаза паренхиматозного распространения возбудителей — поражаются внутренние органы с развитием в них брюшнотифозных гранулем, токсическое поражение центральной нервной системы и возникновение кожной сыпи в результате заноса возбудителей в сосуды дермы и развития в ней продуктивно воспалительных изменений;
- выделительно-аллергическая фаза.
В процессе освобождения организма от бактерий брюшного тифа существенное значение имеет усиление функции выделительных систем: печени, телец кишечника, почек. Начиная с 8—9-го дня болезни бактерии вместе с желчью выделяются в просвет кишечника и частично выводятся из организма. Другая часть бактерий вновь внедряется в первично сенсибилизированные групповые и солитарные (одиночные) лимфатические фолликулы нижнего отдела тонкой кишки. Быстрое развитие в них некротического процесса объясняют аллергической реакцией, проявляющейся в виде гиперергического (гиперергия — повышенная реактивность) воспаления; это 4—5-я неделя болезни.
Затем наступает фаза формирования иммунитета и восстановления физиологического равновесия. Происходит нарастание количества антител и фагоцитарной активности макрофагов, очищение язв от омертвевших масс (период «чистых язв») в тонком кишечнике, нормализация микроциркуляции и восстановление нарушенных функций внутренних органов, заживление язв.
Язвы кишечника при брюшном тифе
Из локализованных очагов брюшнотифозные бактерии могут прорываться в кровь с последующим распространением инфекционного процесса в виде рецидивов болезни. Существенное значение в возникновении рецидивов имеет недостаточная напряженность формирующегося иммунитета.
Основные изменения при брюшном тифе наблюдаются в лимфоидной ткани подвздошной кишки. На 1-й неделе болезни происходит набухание лимфоидной ткани тонкой кишки (период мозгового набухания).
Набухание и некроз лимфатических образований в кишечнике
Образование и заживление язв в кишечнике
На 2-й неделе начинается омертвение набухших лимфатических образований (период некроза). На 3-й неделе происходит отторжение отмерших элементов лимфоидной ткани с образованием язв (период образования язв). К концу 3-й — началу 4-й недели болезни отторжение омертвевших тканей заканчивается и начинается четвертый период — период чистых язв. Специфическими для брюшного тифа являются гиперпластические процессы в групповых и солитарных лимфатических фолликулах.
Печень при брюшном тифе увеличенная, набухшая. Селезенка увеличена за счет воспалительного разрастания ретикулярных клеток с образованием тифозных гранулем. В почках определяется мутное набухание.
Дегенеративные изменения часто наблюдаются в ганглиозных клетках симпатической нервной системы. Пневмонии (см.) при брюшном тифе в большинстве случаев обусловлены вторичной инфекцией, но встречаются и специфические брюшнотифозные пневмонии с образованием типичных гранулем. Розеолезная сыпь при брюшном тифе появляется в результате продуктивно-воспалительных изменений поверхностных слоев кожи по ходу кровеносных и лимфатических сосудов. В соскобах розеол обнаруживаются брюшнотифозные бактерии.
Эпидемиология
Выделение сыпного тифа в самостоятельную нозологическую форму впервые сделано русскими врачами Я. Щировским (1811), Я. Говоровым (1812) и И. Франком (1885). Детальное разграничение брюшного и сыпного тифов (по клинической симптоматике) сделано в Англии Мерчисоном (1862) и в России С. П. Боткиным (1867). Роль вшей в передаче сыпного тифа впервые установил Н. Ф. Гамалея в 1909 г. Заразительность крови больных сыпным тифом доказал опытом самозаражения О. О. Мочутковский (кровь больного сыпным тифом была взята на 10-й день болезни, введена в разрез кожи предплечья, заболевание О. О. Мочутковского наступило на 18-й день после самозаражения и протекало в тяжелой форме). Заболеваемость сыпным тифом резко возрастала во время войн и народных бедствий, число заболевших исчислялось миллионами.
Исследованию эпидемиологии и разработке методов лечения риккетсиозов посвятил жизнь выдающийся микробиолог Алексей Васильевич Пшеничнов, д. м. н., зав. кафедрой микробиологии Пермского государственного университета (ПГУ), руководитель вирусно-риккетсиозного отдела Научно-исследовательского института вакцин и сывороток, г. Пермь.
А. В. Пшеничнов детально исследовал жизненный цикл разных штаммов риккетсий, создал среду для культивирования риккетсий в лабораторных условиях вне организма-«хозяина». Большой вклад в исследование эпидемиологии сыпного тифа внесли его сыновья Пшеничнов Вадим Алексеевич (военный врач, генерал, длительное время — заместитель директора по науке НИИ микробиологии в г. Загорске) и Пшеничнов, Роберт Алексеевич, возглавлявший риккетсиозную лабораторию, а затем вместе с отцом создавший и возглавивший Отдел экологии и генетики микроорганизмов (сегодня Институт экологии и генетики микроорганизмов УрО РАН).
В настоящее время высокая заболеваемость сыпным тифом сохранилась лишь в некоторых развивающихся странах. Однако многолетнее сохранение риккетсий у ранее переболевших сыпным тифом и периодическое появление рецидивов в виде болезни Брилля-Цинссера не исключает возможность эпидемических вспышек сыпного тифа. Это возможно при ухудшении социальных условий (повышенная миграция населения, педикулез, ухудшение питания и др.).
Источником инфекции является больной человек, начиная с последних 2—3 дней инкубационного периода и до 7—8-го дня с момента нормализации температуры тела. После этого, хотя риккетсии могут длительно сохраняться в организме, реконвалесцент уже не представляет опасности для окружающих. Сыпной тиф передается через вшей, преимущественно через платяных, реже через головных. После питания кровью больного вошь становится заразной через 5—6 дней и до конца жизни (то есть 30—40 дней). Заражение человека происходит путём втирания фекалий вшей в повреждения кожи (в расчёсы). Известны случаи инфицирования при переливании крови, взятой у доноров в последние дни инкубационного периода. Риккетсия, циркулирующая в Северной Америке (R. саnada), передаётся клещами.
Эпидемиология сыпного тифа
Сыпной тиф — антропонозное заболевание. Источник и резервуар инфекции — человек, больной эпидемическим или рецидивирующим сыпным тифом (болезнь Брилла). Период заразности соответствует продолжительности риккетсиемии и составляет примерно 20-21 день: последние 2-3 дня инкубационного периода, весь лихорадочный период (16-17 дней) и ещё 2-8 дней после нормализации температуры.
Основной механизм заражения трансмиссивный. Переносчики риккетсии — вши, преимущественно платяные (Pediculis humanus carporis), значительно реже головные (Pediculis humanus capitis). При отсутствии педикулёза больной не опасен гля окружающих.
Риккетсии проникают в пищеварительный аппарат вши при кровососании больного, размножаются в эпителиальных клетках и после их разрушения попадают в просвет кишечника и в фекалии вши. Вошь становится заразной через 5-6 дней после кровососания и сохраняет заразность до гибели от риккетсиоза (приблизительно около 2 нед). При каждом кровососании у вши происходит акт дефекации, на кожу попадают испражнения вши, содержащие огромное количество риккетсий. При укусе вошь впрыскивает в кожу ферментные вещества, вызывающие зуд. Человек инфицируется в результате проникновения риккетсии через повреждения кожи (ссадины, расчёсы) вследствие втирания фекалий вшей и частиц кишечной трубки раздавленных заражённых паразитов.
Вши чувствительны к температурному режиму и быстро покидают тела умерших и заболевших с высокой температурой тела, переползая на здоровых людей.
В казуистических случаях возможно заражение воздушно-пылевым путём при вдыхании высохших фекалий вшей или при попадании этих фекалий на конъюнктиву глаз. Известны случаи инфицирования аэрозольным путём в результате вдыхания заражённых риккетсиями пылевых частиц при встряхивании грязного белья, а также при переливании крови, взятой у доноров в последние дни инкубационного периода.
Больной человек не выделяет риккетсии Провачека ни с одним из секретов. После перенесённого заболевания формируется длительный иммунитет, который может быть нестерильным, в связи с чем у некоторых переболевших (до 10%) через 20-40 лет при снижении иммунитета может возникнуть повторный (рецидивный) сыпной тиф — болезнь Брилла.
Риккетсии, циркулирующие в Северной Америке (R. Canada), передаются клетками.
Некоторые эпидемиологические особенности сыпного тифа:
- заболеваемость в зимне-весенний период:
- отсутствие эндемичных очагов:
- влияние социальных факторов: педикулёза, плохих санитарно-гигиенических условий, скученности, массовой миграции, отсутствия централизованного водоснабжения, бань, прачечных;
- возникновение эпидемий во время войн и стихийных бедствий;
- риск заболевания у людей без определённого места жительств, а также у работников сфер обслуживания: парикмахерских, бань, прачечных, ЛПУ транспорта и т.д.;
- более частое возникновение болезни у мужчин 15-30 лет.
[], [], [], [], [], [], [], [], [], [], [],
Причины

Сыпной тиф является риккетсиозом, его возбудитель получил название риккетсия Провачека. Этот микроорганизм не образует капсул и спор, паразитирует в цитоплазме клеток эндотелия. Он неустойчив во внешней среде и погибает при температуре 50-60 градусов, но хорошо переносит низкие температуры и высыхание.
Единственный источник инфекции – больной человек, кровь которого заразна не менее 20 дней: за 2 дня до появления первых симптомов, весь период лихорадки и 2 дня после него. Степень инфицированности крови зависит от сроков и тяжести болезни, она максимально выражена на первой ее неделе.
Лечение тифа
При лечении любого типа тифа важно правильно установить диагноз и придерживаться той схемы терапии, которую назначил врач. Больные тифом должны лечиться стационарно, под контролем врача
Практикуется комплексное лечение, с применением лекарственных средств, соблюдением режима и диеты.
Доктора
специализация: Инфекционист
Моренец Татьяна Михайловна
3 отзываЗаписаться
Подобрать врача и записаться на прием
Лекарства
Левомицетин
Ципрофлоксацин
Пефлоксацин
Офлоксацин
Цефтриаксон
Доксициклин
Преднизолон
Метилурацил
Пентоксил
Лечение брюшного тифа с помощью медикаментозных препаратов должно начинаться немедленно после подтверждения диагноза. Брюшной тиф лечат с помощью антибактериальных препаратов. Прием антибиотиков нужно проводить до 10 дня нормализации температуры тела.
На протяжении длительного времени препаратом выбора для лечения таких больных являлся Левомицетин (хлорамфеникол).
Однако в настоящее время для лечения пациентов с тифопаратифозными заболеваниями широко используются фторхинолоны. Больным назначают препараты Ципрофлоксацин, Пефлоксацин, Офлоксацин. Препаратами резерва считаются цефалоспорины третьего поколения, в частности, Цефтриаксон.
При тяжелом течении тифа проводят комбинированное лечение двумя и больше типами антибиотиков.
Кроме антибиотиков практикуется также прием энтеросорбентов с целью дезинтоксикации. Применяют активированный уголь, Энтеродез и др
Для дезинтоксикации также важно обильное питье (до 3 л в сутки).
Если состояние у пациента среднетяжелое, ему назначают парентеральное введение изотонических глюкозосолевых растворов. Применяют раствор глюкозы, Квартасоль, Лактасоль, Ацесоль, раствор альбумина 5-10
При нарастающих признаках интоксикации пациентам назначают Преднизолон.
Также проводится прием стимуляторов лейкопоэза и репаративных процессов – назначают препараты Метилурацил, Пентоксил.
В случае сильного возбуждения могут назначать Ноксирон, Седуксен, Аминазин, при бессоннице — микстуру Бехтерева.
Для компенсации нарушений пищеварения применяют ферменты и ферментные комплексы — Фестал, Панкреатин, Пепсин.
Может рекомендоваться применение настоек элеутерококка, лимонника китайского, корня женьшеня.
Лечение сыпного тифа проводится антибиотиками тетрациклиновой группы (Доксициклин)
Если они неэффективны, может применяться Левомицетин. При обострениях применяются дополнительные препараты.
Пациентам, у которых диагностирован сыпной тиф, рекомендуется прием витаминов (Р-витаминные препараты, аскорбиновая кислота).
Чтобы предупредить тромбоэмболические осложнения, назначают антикоагулянты (Гепарин).
Симптоматическое лечение зависит от того, какие именно симптомы преобладают.
Лечение возвратного тифа предполагает применение Пенициллина и тетрациклинов (Тетрациклин, Окситетрациклин) и мышьяковистых препаратов (Новарсенол).
При необходимости больным, у которых диагностирован возвратный тиф, назначают прием сердечнососудистых средств, жаропонижающих препаратов, транквилизаторов и др.
Процедуры и операции
В острый период очень важно соблюдать постельный режим, придерживаться диеты. Следует обязательно соблюдать питьевой режим, потребляя много жидкости в период лихорадки
Следует обязательно соблюдать питьевой режим, потребляя много жидкости в период лихорадки.
При сильных головных болях и жаре можно делать холодные компрессы на лоб.
Патогенез
После
проникновения риккетсий в организм
человека бактерии попадают в кровоток,
где их небольшое число гибнет под
действием бактерицидных факторов, а
основная масса риккетсий по лимфатическим
путям попадает в регионарные лимфатические
узлы. В эпителиальных клетках лимфатических
узлов, по некоторым современным данным,
происходит их первичное размножение и
накопление в течение инкубационного
периода заболевания. Последующий
массивный и одномоментный выброс
риккетсий в кровеносное русло (первичная
риккетсиемия) сопровождается частичной
гибелью возбудителей под влиянием
бактерицидной системы крови с
высвобождением липополисахаридного
комплекса (эндотоксина). Токсинемия
обусловливает острое начало заболевания
с его первичными клиническими
общетоксическими проявлениями и
функциональными сосудистыми нарушениями
во всех органах и системах – вазодилатацией,
паралитической гиперемией, замедлением
тока крови, тканевой гипоксией.
Эндотелиальные
клетки кровеносных сосудов поглощают
риккетсий, где они не только выживают,
но и размножаются. В эндотелии развиваются
деструктивные и некробиотические
процессы, приводящие к гибели эндотелиальных
клеток. Прогрессирует токсинемия за
счёт нарастания концентрации в плазме
крови не только токсинов возбудителя,
но и токсических веществ, образовавшихся
в результате гибели эндотелиальных
клеток. Развитие интоксикации приводит
к изменениям реологических свойств
крови, нарушениям микроциркуляции с
расширением сосудов, повышением
проницаемости сосудистых стенок,
паралитической гиперемией, стазом,
тромбозами, возможным формированием
ДВС-синдрома.
В
кровеносных сосудах развиваются
специфические патоморфологические
изменения – универсальный генерализованный
панваскулит. На участках погибших клеток
эндотелия формируются пристеночные
конусовидные тромбы в виде бородавок
с ограниченными перифокальными
деструктивными изменениями (бородавчатый
эндоваскулит). В месте дефекта формируется
клеточный инфильтрат – периваскулит
(«муфты»). Возможны дальнейшее
прогрессирование деструктивного
процесса и обтурация сосуда тромбом –
деструктивный тромбоваскулит. Истончается
стенка сосудов, повышается её ломкость.
При нарушении целостности сосудов
вокруг них развивается очаговая
пролиферация полиморфноядерных клеток
и макрофагов, в результате чего образуются
сыпнотифозные гранулёмы – узелки
Попова-Давыдовского. Их образованию
способствует и присоединяющийся
воспалительный процесс с гранулоцитарной
реакцией. В результате указанных
патоморфологических изменений формируется
деструктивно-пролиферативный
эндотромбоваскулит, представляющий
патоморфологическую основу сыпного
тифа.
Клинически
гранулёмы проявляют себя с 5-го дня
болезни, после завершения их формирования
во всех органах и тканях, но наиболее
выраженно – в головном мозге и его
оболочках, сердце, надпочечниках, коже
и слизистых оболочках. Вместе с
расстройствами микроциркуляции и
дистрофическими изменениями в различных
органах создаются специфические
патоморфологические предпосылки к
клиническому развитию менингитов и
менингоэнцефалитов, миокардитов,
патологии печени, почек, надпочечников,
розеолёзно-петехиальной экзантемы и
энантемы в виде петехий и геморрагии.
Нарастание
титров специфических антител в ходе
инфекционного процесса, формирование
иммунных комплексов с избытком антител
обусловливают снижение риккетсиемии
и токсинемии (клинически проявляется
улучшением состояния больного, обычно
после 12-го дня болезни), а в дальнейшем
приводят к элиминации возбудителя.
Вместе с тем возбудитель может длительно
латентно сохраняться в мононуклеарных
фагоцитах лимфатических узлов с развитием
нестерильного иммунитета.
Симптомы тифа
Каждая из разновидностей тифа проявляется особыми признаками.
Брюшной
Симптомы брюшного тифа проявляются остро или подостро. Врачи выделяют несколько периодов заболевания. В начальном, который может длиться от 4 до 7 дней, у больного по нарастающей развивается интоксикация. Болит голова, повышается температура тела, ухудшается аппетит, развивается брадикардия. Беспокоят постоянные и схваткообразные боли в животе, метеоризм, понос. Язык утолщен, на нем есть серо-белый налет. Конечности немеют, холодеют.
В период разгара, который длится 9-10 дней, температура продолжает держаться на высоком уровне. На животе и на боковых поверхностях груди появляется мелкая сыпь. Если надавить на поверхность кожи, пораженную сыпью, она исчезает, но потом снова появляется через несколько секунд. У больных проявляется выраженная заторможенность.
Отмечается брадикардия, глухость тонов сердца, пониженное давление. На языке виден коричневатый налет, по краям видны отпечатки зубов. Отмечаются проблемы с дыханием – оно становится жестким и хриплым. В процессе развития болезни, печень и селезенка увеличиваются. Появляется склонность к запорам, живот вздут. У больного может отмечаться тифозный статус, то есть нарушения сознания, сильная заторможенность, галлюцинации, бред. Еще одно тяжелое проявление этого заболевания — инфекционно-токсический шок.
Симптомы брюшного тифа у взрослых в период разрешения болезни являются следующими: температура тела падает резко или наблюдается ускоренный лизис. Снижается выраженность признаков интоксикации — нормализуется аппетит и сон, улучшается общее самочувствие.
У небольшой части больных – от 3 до 10% — во время реконвалесценции может произойти рецидив болезни. Рецидив предвещают некоторые признаки: ухудшенный аппетит, отсутствие нормализации размеров печени и селезенки, субфебрилитет, слабость. Симптомы у рецидива такие же, как у основного заболевания. Но его длительность меньше.
Сыпной
Сыпной тиф начинается с того, что у больного повышается температура тела, развиваются признаки общей интоксикации – озноб, лихорадка, боли в спине, головные боли. Через несколько дней появляются пятна на коже в виде розовой сыпи. Пятна покрывают тело в верхней части туловища, подмышках, однако на ладонях, лице и подошвах ног их нет. Больной пребывает в заторможенном состоянии, иногда впадает в состояние комы. Он дезориентируется в пространстве и времени. Температура держится на отметке около 40 градусов постоянно, а через две недели резко снижается. Немного понижаться температура в этот период может в утреннее время.
Через некоторое время сыпь становится темнее, приобретает макуло-папулезный вид. Если течение болезни тяжелое, может появиться петехиальная и геморрагическая сыпь. Возможно развитие спленомегалии. При очень тяжелой форме болезни наблюдается гипотония. Возможен сосудистый коллапс, признаки энцефалита, почечная недостаточность, пневмония – все эти признаки являются неблагоприятными с точки зрения прогноза.
Болезнь Брилла-Цинссера — это рецидив сыпного тифа, который проходит в более легкой форме. Это состояние может развиваться на фоне снижения защитных сил через много лет после того, как человек переболел в первый раз.
Возвратный
Симптомы возвратного тифа проявляется по-другому. Он начинается внезапно. Непродолжительный озноб сменяет жар и головная боль. Появляется боль в мышцах и суставах, повышается температура, учащается пульс, кожные покровы становятся сухими. Затрагивается нервная система, часто развивается делирий.
На коже появляются высыпания, в некоторых случаях развивается желтуха, увеличивается печень и селезенка. В период лихорадки может поражаться сердце, развиваться пневмония и бронхит. Такое состояние может продолжаться 2-6 дней. Дальше температура снижается, состояние больного улучшается. Но через 4-8 дней снова начинается следующий приступ, и симптомы повторяются. Очень редко болезнь проходит без повторных приступов.
При вшином возвратном тифе происходит 1-2 повторных приступа, при клещевом – четыре или больше приступов.









Добавить комментарий