Болезнь меньера: описание заболевания, симптомы, варианты лечения
Содержание:
Клиническая картина
П. Меньер в своем описании клин, проявлений болезни называл три основных симптома: нарушение слуха, шум в ухе (см. Шум в ушах) и приступообразное головокружение (см.), сопровождающееся расстройством равновесия, тошнотой, рвотой, изменениями деятельности сердечно-сосудистой, пищеварительной, мочевой систем, усилением потоотделения (см. Вестибулярный симптомокомплекс). Одновременное нарушение слуховой и вестибулярной функций, т. е. классическая картина М. б., встречается только у 35—46% больных, примерно в половине случаев заболевание начинается со слуховых расстройств и в 15—20% случаев — с вестибулярных. Временной разрыв между слуховыми и вестибулярными (или между вестибулярными и слуховыми) нарушениями может быть различным — несколько дней, недель, месяцев, лет.
Нарушения слуха при М. б. обозначают как тугоухость при эндолимфатическом гидропсе. Для тугоухости (см.) характерно следующее. 1. Равномерное повышение порогов слуха по всему диапазону частот как при воздушном, так и при костном звукопроведении. 2. Преимущественно низкочастотная потеря слуха на ранних стадиях заболевания при сохранности слуховой чувствительности к ультразвуку и нормальных у большинства больных порогах ультразвукового раздражения. 3. Колеблющийся слух или флюктуирующая тугоухость (колебания остроты слуха, результатов тональной пороговой аудиометрии, а также ушного шума и заложенности уха); шум в ухе и заложенность уха возрастают перед приступом, часто являясь его предвестником, достигают максимума во время приступа, а после него заметно уменьшаются, сопровождаясь нередко улучшением слуха. 4. Положительный феномен ускорения нарастания громкости (см. Аудиометрия), обнаруживаемый очень рано и почти в 100% наблюдений. 5. Нарушение четкого восприятия речи, к-рое касается обычно повышения порогов разборчивости; у небольшой части больных отсутствует стопроцентная разборчивость речи.
Самым тяжелым симптомом М. б. являются приступы головокружения. Головокружение чаще проявляется ощущением вращения или смещения окружающих предметов (зрительное), реже — ощущением проваливания, вращения собственного тела (осязательное). Тяжесть состояния больных во время приступа в значительной степени определяется выраженностью вегетативных симптомов (тошнота, рвота, усиленное потоотделение, понижение АД, температуры тела, учащенное мочеиспускание). Во время приступа часто отмечается спонтанный нистагм (см.), к-рый при визуальном наблюдении выявляется у 65—70% больных, при нистагмографии (см. Электронистагмография) — более чем у 90%.
По мнению большинства исследователей, преобладающим типом нарушения функции вестибулярного анализатора при экспериментальных пробах является гипорефлексия, свидетельствующая о понижении возбудимости рецепторов полукружных каналов. У 12% больных выявляется симптом преобладания экспериментального нистагма по направлению, у 2% — общая гиперрефлексия. Предполагают, что при М. б. может быть обратимая и необратимая стадия эндо лимфатического гидропса. Обратимая стадия гидропса (пока эндолимфатическая система может расширяться за счет перилимфатической) клинически характеризуется типичными приступами со светлыми промежутками, вестибулярная дисфункция в период ремиссии полностью купируется, а нарушение слуховой функции проявляется флюктуирующей тугоухостью с признаками более выраженного поражения звукопроводящей системы внутреннего уха. При необратимой стадии приступы становятся очень частыми и продолжительными, светлые промежутки почти полностью исчезают, слух быстро и резко ухудшается, приобретая черты нейросенсорной тугоухости, спонтанные вестибулярные расстройства определяются и в межприступном периоде. О стадии гидропса можно судить также по глицеролтесту (прием внутрь смеси глицерина пополам с водой или фруктовым соком из расчета 1 г глицерина на 1 кг веса тела). Положительным считают тест, при к-ром пороги тонального слуха улучшаются не менее чем на 10 дб и не менее чем на трех частотах, а параметры нистагменных реакций при вестибулярных пробах изменяются не менее чем на 25% по отношению к исходным величинам.
Положительный глицерол-тест говорит об обратимости гидропса.
Лечение
Считается, что болезнь Меньера неизлечима. Но возможна остановка прогрессирования процесса и сведение симптомов к минимуму.
Лечение болезни Меньера комплексное. Только одновременное использование целого ряда способов позволяет облегчить страдания больного.
Первым шагом становится соблюдение диеты. Определенные пищевые рекомендации позволяют воздействовать на обменные процессы, в том числе и в области внутреннего уха. Ограничение употребления соли, отказ от алкоголя и кофе, острых приправ способствуют снижению давления эндолимфы, а значит, более редкому появлению приступов.
Желателен отказ от курения (в том числе и пассивного), ведение здорового образа жизни с достаточным количеством сна, сведение на нет количества стрессовых ситуаций.
Для повышения устойчивости вестибулярного аппарата больному показаны специальные упражнения, позволяющие тренировать его, повышать порог его возбуждения, способствующие улучшению координации тела.
Медикаментозное лечение
Медикаментозное лечение заключается в использовании различных препаратов в момент приступа для его ликвидации и в межприступный период.
Купирование приступа проводится с помощью:
- антихилинергических средств: Атропин, Платифиллин, Скополамин;
- адреноблокаторов: Пирроксан;
- антигистаминных средств: Меклозин, Фенкарол, Супрастин, Димедрол;
- противорвотных препаратов: Церукал (Метоклопрамид), Осетрон;
- седативных средств: Диазепам (Сибазон);
- препаратов группы бетагистина: Бетасерк, Вестибо, Вестинорм, Бетагис;
- сосудорасширяющих средств: Никотиновая кислота, Но-шпа.
По возможности, препараты используют в инъекционной форме.
В межприступном периоде лечение проводят с целью профилактики новых приступов и уменьшения проявлений болезни Меньера между приступами. Для этого используют:
- препараты бетагистина (например, Бетасерк по 24 мг 2 раза в день курсом 1 месяц, с повторами курсов);
- мочегонные препараты (Триамтерен, Верошпирон, Гидрохлортиазид, Диакарб), которые способствуют снижению давления эндолимфы. Их применение требует коррекции диеты, поскольку препараты выводят калий из организма. Нужно включать в рацион такие продукты, как абрикосы (курага), бананы, картофель. При необходимости дополнительно назначают препараты калия (Аспаркам, Панангин);
- венотоники (Эскузан, Троксевазин, Детралекс, Флебодиа);
- препараты, нормализующие микроциркуляцию (Пентоксифиллин, Трентал).
Хирургическиое лечение
К этому виду лечения прибегают в случае неэффективности консервативных способов. Целью хирургического лечения является улучшение оттока эндолимфы, снижение возбудимости вестибулярных рецепторов, сохранение и улучшение слуха.
Все оперативные вмешательства при болезни Меньера подразделяют на несколько видов (по механизму операции):
- дренирующие (декомпрессионные): направлены на улучшение оттока эндолимфы (дренирование лабиринта через среднее ухо, фенестрация полукружного канала и другие);
- разрушающие (деструктивные): позволяют прервать передачу импульсов (удаление или деструкция лабиринта, пересечение ветви VIII черепно-мозговых нервов, разрушение клеток лабиринта ультразвуком);
- операции на вегетативной нервной системе (удалении шейных симпатических узлов, резекция барабанной струны).
К сожалению, часть операций, осуществляемых на структурах внутреннего уха, приводит к потере слуха на стороне операции. Это обстоятельство стало стимулом для поиска альтернативных способов борьбы с болезнью. К таковым относят химическую лабиринтэктомию (абляцию): введение в барабанную полость (среднее ухо) малых доз гентамицина. Гентамицин – это антибиотик, который вызывает отмирание клеток вестибулярного аппарата. Таким способом достигается перерыв импульсов от пораженной стороны, а функцию равновесия берет на себя здоровое ухо. С этой же целью могут использоваться спирт, стрептомицин.
Двусторонняя болезнь Меньера постепенно приводит к полной потере слуха. В этом случае показано слухопротезирование.
Причины болезни
Существует несколько гипотез о причинах возникновения болезни Меньера. На её развитие могут влиять различные факторы.
Одна из гипотез говорит о том, что болезнь Меньера связана с увеличением количества жидкости в эндолимфатической камере внутреннего уха.
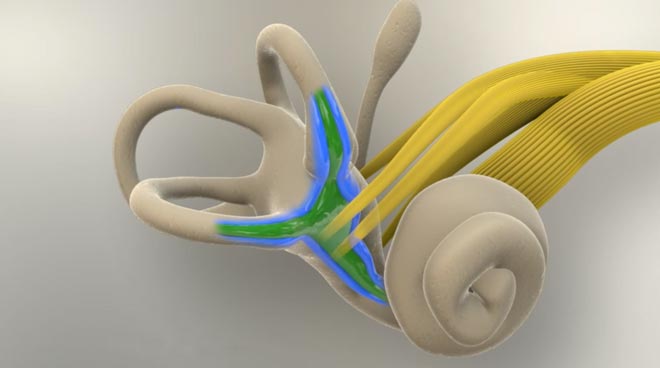
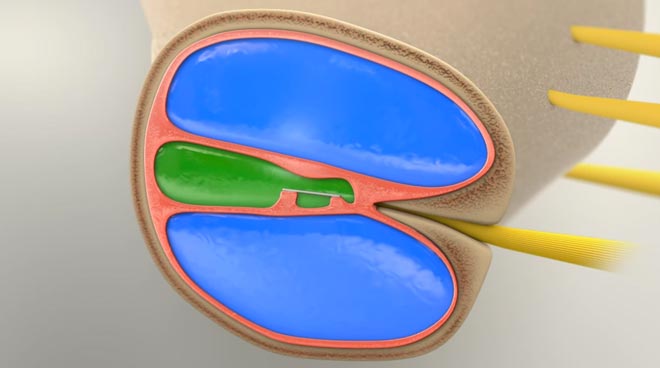
Здесь показано где находится эндолимфатическая камера (окрашена в зелёный цвет) и перилимфатическая камера (окрашена синим цветом).
Эти камеры разделяет вестибулярная мембрана.
Жидкость в камерах различна и сохраняется в устойчивом равновесии. Однако, по неясным причинам пациенты с болезнью Меньера начинают страдать от чрезмерного роста жидкости в эндолимфатической камере. Этот процесс приводит к растягиванию вестибулярной мембраны. Когда такое происходит, человек чувствует давление и звон в ушах.
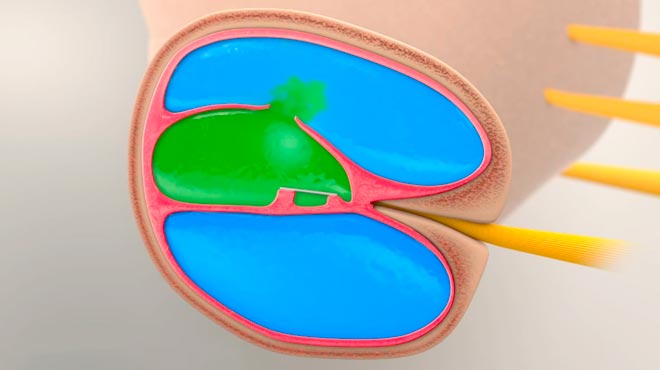
Если достаточное количество жидкости заполняет эндолимфатическую камеру, мембрана в итоге разрывается. Это приводит к смешиванию жидкостей, а пациент чувствует головокружение.
Вестибулярная мембрана будет заживать в течении от нескольких часов до нескольких дней. После заживления жидкости в эндолимфатической и перилимфатической камерах приходят в норму. В результате восстанавливается слух и проблемы с равновесием.
Причины болезни:
- Причины, связанные с особенностями анатомического строения. Это обусловлено патологическим развитием височной кости.
- По генетическим причинам. Болезнь передаётся по наследству.
- При развитии вируса. Это может быть герпес или цитомегаловирус.
- Развитие аллергической реакции.
- Мигренозные приступы, которые влияют на работу сосудов.
- Развитие иммунных комплексов.
- Скопление кальция и нарушение метаболических процессов.
Спровоцировать и дать толчок началу болезни могут:
- воспалительный процесс в среднем ухе из-за попадания инфекции;
- полученные травмы головы или ушей;
- патологии в развитии слуховых органов;
- нарушения водно-солевого баланса;
- изменение гормонального фона;
- соприкосновение с вредным производством.
На развитие приступа влияют:
- Переутомление организма.
- Большое количество стрессов.
- Частые переедания.
- Пассивное или активное курение.
- Большое и частое употребление спиртных напитков.
- Повышенная температура у пациента.
- Любые манипуляции в ухе.
- Повышенный уровень шума в окружающей среде.
После появления таких признаков производят обследование состояния организма. Процедура заключается в использовании специальных методов: определению уровня слуха, МРТ, различных тестов. Если развивается болезнь Меньера диагностика проходит по назначению специалиста.
Определение и формы
Синдром Меньера – это такое состояние, которое развивается на фоне повышения давления в эндолимфатической системе, что предопределяет характерную симптоматику и влияет на выбор тактики, как лечить. Чаще диагностируется у пациентов европеоидной расы в возрасте 40-60 лет. В основном болеют жители мегаполисов, занимающиеся интеллектуальной деятельностью. Болезнь Меньера относится к медленно прогрессирующим заболеваниям, протекает в формах:
- Классическая. Проявляется слуховыми и вестибулярными расстройствами.
- Кохлеарная. Дебютирует слуховыми симптомами с последующим присоединением вестибулярных признаков.
- Вестибулярная. Характеризуется приступами головокружений, которые впоследствии дополняются слуховыми расстройствами.
На начальных этапах патология протекает приступообразно, периоды обострения чередуются с промежутками ремиссии, когда полностью отсутствуют клинические проявления. На поздних стадиях расстройства слуха (тугоухость, нарушение равновесия) приобретают устойчивый характер.
Патология внутреннего уха, спровоцированная эндолимфатическим гидропсом, редко диагностируется в детском возрасте. Патология выявляется среди женщин чаще, чем среди мужчин. Заболевание занимает 2 позицию в списке причин развития головокружения, уступая 1 место доброкачественному позиционному головокружению пароксизмального типа.
Причины заболевания
Синдром Меньера был обнаружен известным французским врачом в 1861 году, после чего и носит его имя. Причины его развития заболевания могут быть самыми разнообразными.
Существует несколько теорий развития патологии:
- внутрилабиринтное давление, развивающееся на фоне накопившейся жидкости;
- повышенная выработка эндолимфы;
- патологии сосудистого канала;
- закупорка лимфатических протоков в результате оперативных вмешательств, травм или родовых патологий;
- инфекционные или аллергические болезни внутреннего уха;
- снижение иммунного фактора, различные аллергические реакции.
Синдром Меньера может носить наследственный характер, что не раз подтверждалось в результате многих клинических исследований. В большинстве случаев патология имеет односторонний характер и только 12-15% пациентов страдают от болезни синдрома двухстороннего типа.
Заболевание, лечение которого должно проводиться непосредственно после выявления первых признаков заболевания, также носит аутоиммунный характер, то есть в определенной части случаев пациенты жалуются на развитие заболевание непосредственно после перенесенных вирусных инфекций.
В преимущественном большинстве случаев, синдром Меньера проявляется значительным ухудшением слуха.
Но следует отметить, что признаки болезни могут иметь и совершенно другие проявления:
- Отмечается постоянное снижение слуха
- Больные жалуются на приступы постоянной тошноты, рвоты и шума в ушах
- Интенсивные головные боли
- Учащение сердцебиения
- Одышка
- Нарушения равновесия
- Движения глазных яблок, которые невозможно контролировать
- Чувство распирания, присутствия чужеродного тела, возникающее в среднем ухе.
Приступ болезни проходит настолько сильно, что у человека появляется паническое ощущение падения, проваливания в пропасть, кружения предметов, которые его окружают. Периоды обострений сопровождаются серьезными вестибулярными расстройствами – он теряет способность нормально ориентироваться в пространстве, падает, при попытке сесть он просто заваливается на пол.
В среднем время приступа может варьироваться от нескольких минут до нескольких часов. При этом заболевании причинами, провоцирующими развитие приступа, могут выступать совершенно различные факторы – курение, алкоголь, употребление кофе, неправильное питание, интенсивный шум, стрессовые ситуации. Частота и тяжесть приступов зависят от индивидуальных особенностей человеческого организма, формы и особенностей заболевания.
Лечение
Лечение болезни Меньера проводится по двум направлениям: купирование острого приступа и профилактика новых приступов.
Все существующие в настоящее время способы и методы лечения направлены на облегчение переносимости больными приступов головокружения, но не изменяют значительно течение процесса и не предотвращают развитие тугоухости. Однако индивидуальная, подбираемая с учётом сопутствующих заболеваний терапия может замедлить развитие тугоухости, уменьшить выраженность ушного шума, уменьшить частоту и выраженность головокружения.
Лечение острого приступа
Госпитализация обычно не требуется, исключая случаи обильной рвоты с обезвоживанием. Для купирования приступа используются седативные препараты (диазепам), средства, улучшающие мозговое кровообращение, дегидратационные средства. В остром периоде целесообразно вводить препараты парентерально или в свечах. Некоторые эксперты рекомендуют проведение заушных новокаиновых блокад.
Медикаментозная профилактика приступов
Лечение в межприступном периоде (поддерживающая терапия) должно быть комплексным и активным. Применяются средства, направленные на все стороны патологического процесса:
- Приём мочегонных средств (диуретиков) с целью уменьшения накопления во внутреннем ухе жидкости (эндолимфатический гидропс).
- Бетагистина дигидрохлорид — гистаминоподобный препарат, действует на кохлеарный кровоток, а также центральный и периферический вестибулярный аппарат. Уменьшает интенсивность и длительность головокружений, делает их более редкими.
- Препараты, улучшающие мозговое кровообращение (циннаризин).
- Кортикостероиды, с целью уменьшить воспаление внутреннего уха.
Немедикаментозное лечение
- Снижение потребления соли для уменьшения количества жидкости во внутреннем ухе.
- Ограничение употребления алкоголя, курения табака и приёма кофеина, а также стрессов и любых состояний, провоцирующих приступы.
- Химическая абляция лабиринта — применяется в тяжёлых случаях выраженного головокружения, которое не устраняется медикаментозными средствами. Состоит во введении в барабанную полость ототоксичных антибиотиков, таких как гентамицин. В результате уменьшается выработка эндолимфы клетками внутреннего уха и патологическая импульсация со стороны пораженного лабиринта. Приступы головокружений прекращаются в 90 %, риск снижения слуха составляет примерно 15 %.[источник не указан 344 дня]
Щадящие хирургические операции:
- Хирургическое дренирование эндолимфатического мешка — применяется при неэффективности консервативного лечения симптомов болезни Меньера и сохранном слухе с пораженной стороны. Цель — уменьшить давление в эндолимфатическом пространстве, уменьшить проявления болезни, не повреждая при этом структуру поражённого уха.
- саккулотомия – декомпрессивная операция на сферическом мешочке;
- пересечение вестибулярного нерва с целью прекращения афферентной импульсации, что способствует исчезновению вестибулярных расстройств.
- лазеродеструкция горизонтального полукружного канала — позволяет добиться избавления от приступов головокружения в ближайшие и отдаленные сроки, сохранить слух и задержать развитие гидропического процесса в другом ухе при одностороннем процессе.
При безуспешности щадящих видов хирургических вмешательств проводят такие деструктивные операции как:
- Лабиринтэктомия.
- Кохлеосаккулотомия.
- Вестибулярная нейрэктомия.
Следует отметить, что операции на автономной нервной системе и перерезка сухожилий мышц барабанной полости малоэффективны, а декомпрессивные
и деструктивные хирургические вмешательства, как правило, приводят к глухоте на оперированное ухо и возобновлению приступов головокружений в отдаленные сроки в связи с фиброзным заращением созданных соустий; деструктивные операции на преддверноулитковом нерве выполняются в отделениях нейрохирургии.
Online-консультации врачей
| Консультация дерматолога |
| Консультация оториноларинголога |
| Консультация гастроэнтеролога детского |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация маммолога |
| Консультация гомеопата |
| Консультация массажиста |
| Консультация педиатра |
| Консультация кардиолога |
| Консультация нефролога |
| Консультация эндоскописта |
| Консультация уролога |
| Консультация сосудистого хирурга |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Как лечить болезнь Меньера?
Излечить болезнь Меньера полностью на сегодняшний день пока невозможно. Поэтому все терапевтические мероприятия направлены на остановку прогрессирования патологии, и установление контроля над ее симптомами.
Большое значение имеет выявление и определение точных факторов, провоцирующих рецидивы патологии. Если исключить их воздействие на организм, то фазу ремиссии вполне можно растянуть на довольно продолжительный период времени.
Помимо всего прочего, важно соблюдать диету и правила здорового образа жизни, отказаться от курения, свести к минимуму употребление алкогольных напитков, и, что немаловажно, не переедать. Что же касается медикаментозного лечения болезни Меньера, то для устранения неприятной симптоматики чаще всего назначают:
- Противорвотные препараты. Такие лекарства подбираются индивидуально, и могут оказывать воздействие как на гладкую мускулатуру ЖКТ, так и на нервную систему. С их помощью купируется тошнота, рвота, приступы головокружений. Они используются только в период обострения заболевания, в фазе ремиссии их прием нецелесообразен.
- Диуретические препараты. Их прием осуществляется курсами, и может назначаться как в период обострения, так и на протяжении фазы ремиссии. Под воздействием медикаментов данной группы выводятся излишки жидкости из организма, что способствует уменьшению отеков, и предотвращению накопления эндолимфы в ушном лабиринте. Но не все специалисты рекомендуют применять диуретики при болезни Меньера, поэтому такую возможность нужно обязательно согласовывать с ЛОР врачом.
- Вазодилататоры. Препараты данной группы расширяют кровеносные сосуды, а также в некоторых случаях способствуют устранению головных болей и облегчению общего самочувствия больного. Но и эта группа медпрепаратов назначается далеко не всем пациентам с болезнью или синдромом Меньера.
- Ноотропы. Лекарства данной категории направлены на улучшение мозгового кровообращения. Они нормализуют метаболизм в тканях головного мозга и регулируют тонус кровеносных сосудов. Ноотропные средства можно принимать не только во время обострения, но и в период ремиссии. Однако применение таких медикаментов должно осуществляться курсами, и проводиться только с согласия лечащего врача.
- Спазмолитические средства. Данные лекарства оказывают воздействие на тонус гладкой мускулатуры, включая сосудистую. Их назначают по мере необходимости с целью улучшения общего самочувствия больного.
В большинстве случаев устранить приступ можно в домашних условиях. Однако при многократной или непрекращающейся рвоте пациент может быть госпитализирован в стационар для внутривенного введения противорвотных лекарств.
Для снижения объема жидкости в организме используются мочегонные средства, которые позволяют снизить внутриушное давление. Чаще всего назначается комбинация Гидрохлортиазида и Триамтерена. Диуретические медикаменты предназначены для длительного применения, поэтому параллельно пациент должен употреблять пищу с повышенным содержанием минералов.
При синдроме Меньера больному делаются инъекции в среднее ухо. Таким образом, удается добиться эффекта, максимально схожего с результатом оперативного вмешательства. Для этого используются следующие препараты:
- Гентамицин – противомикробное средство, способствующее снижению интенсивности приступов и уменьшению их частоты. Но такая терапия чревата потерей слуха, поэтому проводится строго по показаниям.
- Преднизолон или Дексаметазон – гормональные препараты, позволяющие контролировать течение патологии. И хотя они менее эффективны, чем Гентамицин, они более безопасны, так как риск потери слуха при их применении намного ниже.







Добавить комментарий