Эффективные глазные капли при дистрофии сетчатки глаза: список доступных препаратов
Содержание:
Классификация
Дистрофия сетчатки объединяет в себе несколько недугов, затрагивающих зрительный аппарат. Каждая патология имеет характерные черты и особенности протекания.
- Центральная. Самая распространенная форма, диагностируется в 85% всех случаев. Сопровождается сбоем в функционировании центрального зрения, при этом периферический обзор остается в норме. При развитии недуга пациент не может читать, писать, водить машину;
- Периферическая. Ее сложно выявить, поскольку аномалия протекает без симптомов. Самая распространенная разновидность – решетчатая дистрофия. Характеризуется проблемами с периферическим обзором, пациент не может полноценно воспринимать картинку. Причина развития недуга – сбой в кровообращении. В группу риска входят миопаты;
- Возрастная. Диагностируется у пациентов старше шестидесяти пяти лет. Причина активации дистрофических процессов скрывается в изменениях, которые в связи с возрастом происходят в структуре органа зрения. Постоянные «соседи» недуга – повышенное артериальное давление, сахарный диабет. Полная слепота наблюдается в исключительных случаях;
- Пигментная. Самая редкая разновидность дистрофии. Относится к врожденным аномалиям, обусловленным наследственностью. Повреждает фоторецепторы, отвечающие за остроту зрения в условиях слабой освещенности. Протекает без симптомов, поэтому тяжело поддается диагностике;
- Точечная. Пациент полноценно воспринимает окружающие изображения, но наблюдает перед глазами мушек или белые пятна. Возможно затуманивание зрения. Патология развивается в раннем возрасте, часто становится последствием врожденных отклонений.
| Любая форма дистрофии сетчатой оболочки требует детальной диагностики и корректной терапии. Если игнорировать недуг, повышается риск полной потери зрения. |
Классификация
- Наследственная. Возникает в последствие генетической предрасположенности. В этот вид входит пигментная, точечно-белая дистрофия, болезни Рефсума, Беста и Штаргардта. Первые признаки наблюдаются еще в детском возрасте и усиливаются с ростом ребенка.
- Приобретенная. Обычно встречается у людей пожилого возраста. Риск имеют пациенты, которые перенесли травмы глаз и некоторые заболевания. Во взрослом возрасте обычно возникает на фоне нарушения обменных процессов в зрительных органах. Еще одной причиной является наличие катаракты. В данную группу входит макулодистрофия, серозная хориопатия.
Следует учитывать, что вид заболевания определяют, учитывая локализацию поражения. Поэтому выделяют такие формы дистрофии:
- Генерализованная. Поражение возникает в центральных и периферических участках. Определяют по виду нарушений в зрительных органах.
- Центральная. Поражает макулу. Имеет классические симптомы проявления и прогрессирующие течение.
- Периферическая. Поражает пассивные оптические части зрительных органов. Если патология распространяется на стекловидное тело и хориоидею, то патология имеет название хориоретинальная дистрофия.
- Точечно-белая. Врожденная белоточечная патология, которую диагностируют в раннем возрасте.
- Пигментная. Врачам не удалось до конца изучить механизм развития этой формы дистрофии. Поражает оба глаза. Первые симптомы могут появиться еще в детском возрасте.
- Центральная хориоретинальная дистрофия. В офтальмологии определяют как серозную хориопатию. С такой формой патологии сталкиваются обычно представители мужского возраста. Нарушаются обменные процессы в сетчатке. Характерными симптомами являются выпадения полей зрения.
- Возрастная. Встречается у людей старше 50-ти лет. Имеет сухую и мокрую форму. На фоне таких поражений возникает повреждение сосудов в центральной части сетчатки. Сухая форма изначально поражает один глаз, а потом постепенно повреждает второй. Сопровождается слабо выраженными симптомами и медленным развитием. Поэтому пациенты слишком поздно обращаются к врачу. В связи с этим практически невозможно восстановить зрение. Влажная форма сопровождается патологическими разрастаниями сосудов, которые направляются к макуле. В них собирается жидкость, которая попадает на ткани сетчатки. Это приводит к отечности. На таком фоне возникает искажение зрения. Обычно проявляется на фоне сухой формы. Данный вид патологии может стать причиной полной потери зрения.
Основные виды дистрофии сетчатки
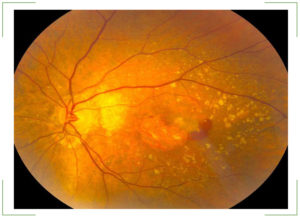
Центральная дистрофия
Поражение центра сетчатки (макулы) называют макулодистрофией. Это основная причина старческой слепоты. Фактором риска у молодых выступает тяжелая степень близорукости. Макула обеспечивает четкость и остроту зрения, поэтому макулодистрофия является самой тяжелой разновидностью дистрофии. Сильно нарушается центральное зрение, боковое может оставаться неизменным.
Формы центральной дистрофии сетчатки:
- Влажная. Характеризуется появлением тонких сосудов в структурах глаза. Сквозь хрупкие стенки биологические жидкости подтекают в полость, вызывая отечность сетчатки и дистрофию рецепторов. Страдает дневное и ночное зрение, а также их острота и четкость. Влажная форма начинается стремительно и бурно. Она признана самым тяжелым поражением сетчатки.
- Сухая. Развивается, когда продукты метаболизма скапливаются между нервным и сосудистым слоем глаза. Иногда подобное состояние диагностируют у здоровых людей, а у больных дистрофией в 90% случаев. Сухая форма очень медленная, главные симптомы: размытость зрения, трудности при работе с мельчайшими деталями. Постепенно снижается сумеречное зрение, теряется способность распознавать объекты и лица. Симптомы могут проявляться на одном глазу или на обоих сразу.
Если своевременно начать курс лечения, можно избежать усугубления симптомов дистрофии, но имеющееся поражение тканей необратимо. Повреждение центра сетчатки сильно влияет на зрение, но крайне редко провоцирует абсолютную слепоту.
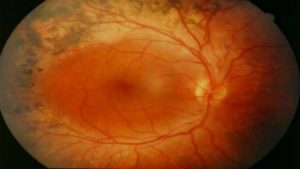
Периферическая дистрофия
Боковые нарушения гораздо опаснее центральных, ведь они провоцируют отслойку сетчатки. В этом случае дистрофические процессы локализуются по бокам сетчатки. Поражение нервов происходит из-за длительного «голодания» при плохом кровоснабжении поврежденных зон. Поскольку эти зоны не участвуют в обеспечении зрения, характерные оптические симптомы не возникают и состояние сложно диагностировать. Болезнь долгое время остается латентной, однозначные симптомы проявляются только при отслойке.
Распространенной причиной периферической дистрофии признаны различные травмы глаз и головы. Сильная близорукость также может поспособствовать развитию дистрофии и отслойки. Если человек с миопией начинает замечать плавающие помутнения в поле зрения или вспышки, необходимо в срочном порядке посетить окулиста. Выявить периферическую дистрофию можно в ходе обследования сетчатки с расширением зрачка. Когда диагноз подтверждается, лечение начинают немедленно, чтобы предотвратить отслойку.
Методы лечения
Лечение деструктивных изменений в сетчатой оболочке направлено, в первую очередь, на купирование нейродегенеративного процесса и остановку дальнейшего прогрессирования. Процессы регенерации в поврежденных тканях сетчатки протекают крайне медленно, поэтому восстановить утраченную остроту зрения в полном объеме при данной патологии невозможно. Все терапевтические и хирургические методы лечения позволяют наладить обменные процессы и микроциркуляцию, а также восстановить нормальные трофические показатели патологически измененных тканей, что предупреждает дальнейшую потерю зрения.
Препараты
Медикаментозная терапия при нейродегенеративной деструкции сетчатки малоэффективна, но она является важной частью комплексного поддерживающего и восстановительного лечения, необходимого для профилактики осложнений и более качественной коррекции дистрофически измененных участков внутренней оболочки глаза. В зависимости от индивидуальных показаний в схему лечения включают следующие препараты:
В зависимости от индивидуальных показаний в схему лечения включают следующие препараты:
- Корректоры микроциркуляции и ангиопротекторы (дипиридамол, никотиновая кислота, пентоксифиллин, троксерутин, рутозид). Препараты данной группы улучшают реологические свойства крови, снижают ее вязкость, в результате чего облегчается циркуляция и доставка питательных веществ к поврежденным тканям глазам. Ангиопротекторы также укрепляют стенки сосудов, предупреждают их ломкость и возникающие на фоне этого кровоизлияния – фактор повышенного риска отслоения сетчатки.
- Антигипоксанты («Мексидол», «Элькар», «Римекор»). Эти препараты являются мембранопротекторами, повышают резистентность тканей к воздействию различных повреждающих факторов, блокируют перекисное окисление жиров, проявляют антиоксидантную активность. Особенно эффективны антигипоксанты при признаках гипоксии тканей глаза, так как они снижают потребность клеток в кислороде и улучшают его доставку к поврежденным структурам.
- Антиагреганты («Трентал», «Аспирин», «Пентоксифиллин»). Антиагреганты препятствуют сливанию тромбоцитов и образованию кровяных сгустков.
- Препараты искусственной слезы («Визин», «Систейн ультра»). Искусственные заменители человеческой слезы при дистрофии сетчатки применяются в рамках слезозаместительной терапии и помогают поддерживать нормальный уровень увлажненности глаза.
Лечение обязательно дополняется приемом витаминно-минеральных добавок, содержащих рутин, аскорбиновую кислоту, цинк, лютеин, каротиноиды, витамины A и E.
Физиотерапия
Физиотерапия также недостаточно эффективна в лечении дистрофических поражений сетчатки и может применяться только в комплексе с другими методами. Наиболее эффективными методами восстановления поврежденных тканей глаза в физиотерапии считаются:
- лазеротерапия;
- магнитофорез;
- электрофорез;
- электростимуляция;
- фотостимуляция.
Применять физиотерапию в лечении офтальмологических заболеваний можно только при отсутствии острых воспалительных, инфекционных и опухолевых заболеваний глаз. Курс подбирается индивидуально и может состоять из 3-10 процедур.
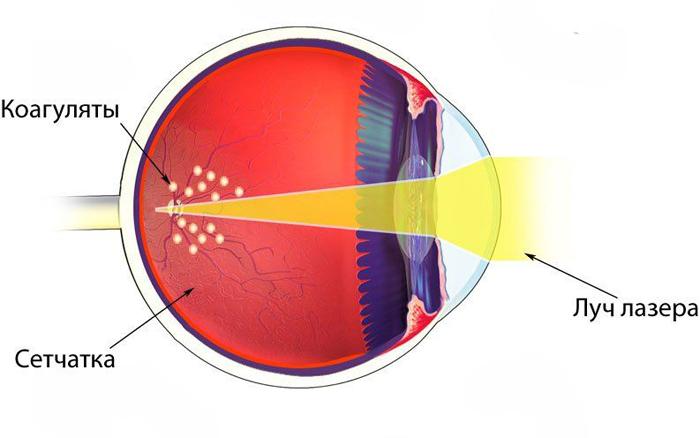
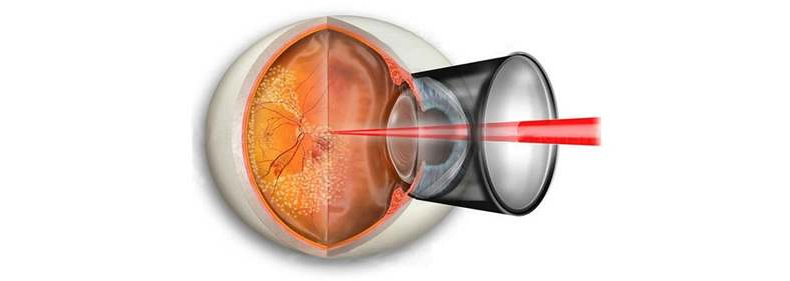
Микрохирургическое лечение (ППЛК)
Одним из наиболее эффективных методов лечения на сегодняшний день является периферическая профилактическая лазерная коагуляция с использованием аргонового лазера. Данное устройство не только останавливает деструкцию сетчатки, но и стимулирует обменные и регенеративные процессы, что положительно влияет на функциональное состояние зрительного анализатора в целом.
Особенности операции:
- воздействие лазерного потока вызывает коагуляцию (свертывание) поврежденных тканей, что позволяет эффективно останавливать дальнейшую деструкцию слоев сетчатки и регрессирование зрительной функции;
- метод является бескровным, наложение швов не требуется;
- во время операции также достигается сращение сетчатки с сосудистой оболочкой глазного яблока, что снижает риски ее отслойки;
- на глаз пациента надевается специальная линза с противоотражающим напылением;
- лазерный луч подается в полость глаза через световоды, а врач контролирует весь процесс стереомикроскоп (при необходимости проводится коррекция наведения и фокусирования).
Положительные результаты после применения лазерной коагуляции отмечаются почти у 70,2% пациентов, поэтому на сегодняшний день это единственный эффективный метод лечения дистрофических поражений сетчатки глаза.
Лазерная коагуляция
Диагностика
Основные приёмы диагностики – визометрия, периметрия, УЗИ глаза, офтальмоскопия и рефрактометрия:
- Границы поля зрения и проекция на сферическую поверхность производится с помощью периметрии.
- Качество глазодвигательных мышц и зрительного нерва оценивается с помощью УЗИ. Здесь же определяются различные патологии и возможные опухоли.
- Визометрия. С помощью таблиц проверяется острота зрения. Исследование глазного дна визуально, если есть подозрение на изменения в сетчатке.
- Клинический метод обследования сосудов сетчатки с использованием красителя, который вводится внутривенно, называется флюоресцентная ангиография.
- Реальное состояние нервных клеток производится электрофизиологическим исследованием.
Приборы для исследования сетчатки глаза
- Флюоресцентный антиограф. Германский прибор, который позволяет получить полное представление о структуре сетчатки, измерять глубину её слоёв. Прибор даёт возможность выявлять небольшие изменения зрительного нерва и сетчатки. Глаукома, отёк сетчатки, разрывы макулы даёт прибор флюоресцентный антиограф. С помощью фотографий этого прибора врач видит состояние глазного дна и может наиболее результативно назначить лечение.
- Нарушения сосудов сетчатки и изменение их проницаемости даёт возможность проверить ретинальный антиограф. Раннюю диагностику ретинопатии можно получить с помощью этого прибора.
- Томографию сетчатки можно получить с помощью прибора ОСТ (оптическая когерентная томография сетчатки). Метод бесконтактного исследования изменений сетчатки. Обеспечивает наиболее точную диагностику и выявление характера изменений в её глубине. При этом делается фотография глазного дна.
- Центральная область сетчатки исследуется с помощью аутофлюоресценции глазного дна. С его помощью выявляются ранние признаки болезни для тех, кто много времени проводит за монитором. У детей может выявить врождённые заболевания сетчатки. Это обследование бесконтактное и совершенно безболезненное.
Причины болезни
Толчком к развитию дистрофии сетчатки (приобретенной), опасного для здоровья глаз заболевания, могут стать многие причины различного характера:
- любого характера травмы глаза;
- токсическое воздействие на организм любого происхождения;
- другие заболевания органов зрения, например, миопия, воспаления и т.д.;
- осложнение после хирургического вмешательства;
- заболевания инфекционные;
- системные проблемы со здоровьем (повышенное давление, болезни почек, диабет и т.д.).
Все эти перечисленные причины могут способствовать развитию заболевания, но они всего лишь факторы риска. При наследственной же предрасположенности угроза заболевания может считаться крайне высокой. К сведению! Роль спускового механизма для начала болезни может дать даже стресс, беременность, лишний вес, прямое солнечное излучение.
Почему «ЛУЦЕНТИС» эффективен?
До недавнего времени считалось, что влажная форма ВМД не поддается лечению и можно надеяться лишь на замедление прогрессирования, но не на возвращение зрения. Настоящее спасение пришло в 2008 г. с появлением уникального препарата Луцентиса, которое стало подлинным открытием в области офтальмологии.
Луцентис – это высокоэффективный препарат, из группы ингибиторов ангиогенеза, борется не только с последствиями болезни, но и устраняет саму причину её возникновения. Подтверждено, что Луцентис не только стабилизировать зрение, но и в 90% случаев вернуть прежнюю остроту.
По результатам полного диагностического обследования, врачи нашей клиники принимают решение о назначении и количестве курсов применения препарата Луцентис. Препарат проникает в глаз в виде эндовитриальной инъекции и не дает развиваться дальше сосудам, вызывающим повреждение сетчатки. Отсутствие роста сосудов А (VEGF-A) позволяет сетчатке вернуть её прежние толщину и структуру. Препарат обеспечивает быстрое и долговременное улучшение зрения, независимо от типа неоваскуляризации.
Эффективность применения Луцентиса доказана многолетней клинической практикой. Быстрое проникновение во все слои сетчатки способно уже за первый курс лечения достичь стойкого терапевтического эффекта и стойкого улучшения зрения. Первый курс состоит из 3-4 инъекций с интервалом в 3 недели. Некоторые пациенты отмечают заметные улучшения даже после первого применения, но максимальный эффект достигается после многомесячного применения при регулярной терапии.
Луцентис, является, пожалуй, единственным препаратом, гарантированно помогающим справиться с возрастной макулярной дегенерацией и вернуть пациенту хорошее зрение и прежнее качество жизни!
Причины
Основными причинами приобретенных дистрофий сетчатки офтальмологи называют заболевания, влияющие на систему гемостаза и функциональное состояние сосудов, так как для поддержания нормальной работы зрительного аппарата требуется достаточное количество питательных веществ и кислорода, которые поступают в ткани глаза вместе с кровью. Если кровообращение и лимфоток нарушаются (замедляется циркуляция крови и лимфы), в сосуды глазного дна поступает недостаточный объем крови, что приводит к развитию дефицита и начальным дистрофическим изменениям сетчатки и глазного дна.
Дистрофические процессы в сетчатой оболочке глаза
Нехватка необходимых витаминов, минералов и других питательных веществ, необходимых для здоровья глаз, может возникать при низком качестве питания, эндокринных расстройствах, болезнях крови (в частности, различных формах анемии), наличии вредных привычек (этиловый спирт и токсичные вещества, содержащиеся в табачном дыме, разрушают часть поступающих витаминов и нарушают их всасывание).
Гипоксия тканей глаза при отсутствии регулярных прогулок и также негативно сказывается на трофических свойствах тканей глаза и может вызвать дегенеративно дистрофические изменения различных отделов сетчатки. У лиц пожилого возраста ретинальная дистрофия является следствием естественных процессов старения, при которых происходит постепенное обезвоживание клеток и замедление обменных процессов.
В числе других причин, которые могут вызвать эссенциальную или вторичную дистрофию сетчатки, следующие факторы:
- инфекционные или инфекционно-воспалительные заболевания глаз (конъюнктивит, ячмень, блефарит и др.);
- различные дефекты зрения и аномалии рефракции (фактор повышенного риска – миопия, при которой изображение фокусируется не на сетчатке глаза, а в плоскости перед ней);
- травмы глаз, черепно-мозговые травмы, повреждения шейного и шейно-грудного отдела позвоночника;
- хирургические вмешательства на органах зрения с последующим рубцеванием тканей;
- иммунопатологические системные заболевания (муковисцидоз, ревматизм и др.);
- сахарный диабет;
- болезни сердца и сосудов (атеросклероз, транзиторные ишемические атаки, постинфарктное состояние, ишемическая болезнь и т. д.).
Факторами риска различных дегенеративно-дистрофических поражений сетчатки у плода в период внутриутробного развития являются инфекционные заболевания, врожденные пороки сердца и заболевания сосудов. Со стороны матери – несбалансированное питание, прием эмбриотоксичных и тератогенных лекарств, плохие условия труда и проживания.
Дегенерация желтого пятна сетчатки глаза
Причины дистрофии сетчатки
Дистрофия сетчатки может иметь врожденный характер. Если наследование доминантное, дистрофия проявляется еще в раннем возрасте и быстро прогрессирует. Дистрофия, наследуемая рецессивно, дает о себе знать в более позднем возрасте (вплоть до 30 лет). Врожденная форма сочетает пигментную дистрофию (ухудшение зрения в сумерках) и синдром Беста (поражение рецепторов макулы). Эта форма заболевания необратима.
Приобретенный тип дистрофии обычно выявляют у людей от 60 лет, нередко он сочетается с помутнением хрусталика (катаракта). У молодых пациентов дистрофия начинается по самым разным причинам, но основной процент составляют люди с сосудистыми заболеваниями и рефракционными нарушениями зрения.
Причины приобретенной дистрофии сетчатки:
- активное рубцевание тканей при дисфункции сосудов;
- неправильная работа иммунитета;
- несбалансированный рацион, некачественные или опасные продукты, несоблюдение режима;
- вредные привычки (табакокурение и увлечение спиртным);
- осложненные вирусные инфекции без должной терапии;
- хронические системные заболевания (сахарный диабет, сердечно-сосудистые патологии, гипертония, эндокринные сбои);
- нарушения метаболизма, ожирение;
- некачественное хирургическое лечение органов зрения.
Симптоматика дистрофии сетчатки
Ранний тревожный симптом – ослабление сумеречного зрения. Это состояние также называют ночной или куриной слепотой. Становится трудно адаптироваться при недостаточном освещении, происходит сужение границ поля зрения и нарушение бокового зрения. Постепенно, из-за нарушения трофики, к дистрофическим процессам присоединяются катаракта и отслойка сетчатки, иногда повышается внутриглазное давление.
Признаки дистрофии сетчатки:
- нет адекватного цветовосприятия;
- искажение видимых объектов;
- размытость зрения, ощущение пелены;
- нарушение центрального или бокового зрения;
- яркие вспышки, мушки в поле зрения;
- неправильное восприятие движущихся и статичных объектов;
- ощущение недостаточности освещения.
Первые симптомы, по которым определяется дистрофия сетчатки глаза:
- Искривление контуров и затуманивание предметов.
- Трудности при чтении, из-за заметного «ломания» букв.
- Снижается яркость изображений.
- На поздних этапах в центральной части зрительного поля возникает как бы прозрачное пятно.
При обнаружении подобных изменений, крайне важно не медлить с обращением к офтальмологу для того, чтобы вовремя и правильно диагностировать болезнь. Начальные стадии заболевания поддаются лечению намного эффективнее, чем запущенная дистрофия сетчатки
На ранних стадиях, в случаях «сухой» формы этого заболевания врачами для улучшения функционального состояния и питания сетчатки применяется обычно медикаментозное лечение.
В зависимости от типа заболевания, дистрофия сетчатки подвергается лазерной коррекции или оперативному вмешательству. Процедуры, проводимые с помощью лазера, безболезненны и в качестве анестезии используются только специальные глазные капли. В результате такой операции удаляются накопившиеся шлаки с пораженного участка сетчатки. Обычно одной процедуры бывает достаточно, но в особых случаях врач может назначить ее повторно.
Хирургическое лечение зачастую направлено на сохранение зрительных функций у больных дистрофическими процессами глазного дна. Современный метод хирургической коррекции гемодинамики (отдельно или вместе с консервативным курсом лечения) заключается в использовании специальных препаратов, вводимых в стекловидное тело глаза и тем самым уменьшающих отек в центральной части сетчатки. Проводится такая операции также с использованием местной анестезии.
Признаки заболевания
Сухая форма ЦХРД начинается бессимптомно и отличается медленным течением, поэтому в первое время пациент не жалуется на дискомфорт или боль. Человек сохраняет нормальную остроту зрения. В некоторых случаях больные отмечают:
- искажение формы и размера видимых объектов;
- искажение прямых линий;
- раздвоение предметов;
- появление слепых пятен;
- со временем изображение расплывается, будто человек смотрит через стакан воды;
- острота зрения медленно снижается.
Патология может остановиться на каком-либо этапе и больше не проявляться или продолжает прогрессировать, пока человек полностью не потеряет центральное зрение. При этом заболевание сначала поражает один глаз. Изменения в другом становятся заметными только через 5-6 лет.
Симптоматическая картина сухой ЦХРД обусловлена скоплением коллоидного вещества между пигментным слоем сетчатки и стекловидной пластинкой. Постепенно пигментный эпителий и хориокапилляры атрофируются, центральная зона сетчатой оболочки прекращает получать кислород и питательные вещества. В результате в области макулы появляется ограниченная область, где зрение отсутствует.
У 10% больных неэкссудативная дистрофия перетекает в более тяжелую форму — влажную. В такой ситуации кровь проникает через стенки сосудов и скапливается под сетчаткой. При мокрой форме ЦХРД клиническая картина зависит от этапов развития патологии:
- Отслойки пигментного эпителия сетчатки. На первой стадии острота зрения сохраняется в норме, в индивидуальных случаях возможно развитие гиперметропии или астигматизма. Человек периодически видит туман перед глазами, мутные пятна, движущиеся точки, вспышки. Патология может быть обратима.
- Отслойка нейроэпителия. Острота зрения резко снижается, из-за чего человек утрачивает способность к чтению и письму. Сетчатка воспаляется, в ней начинают прорастать новые сосуды.
- Геморрагическая отслойка нервного и пигментного эпителия. Зрение продолжает ухудшаться. Сетчатка деформируется и проникает в полость стекловидного тела, сосуды разрываются, наблюдаются кровоизлияния. Из-за этого больной чувствует болезненность, особенно при перенапряжении глаз, периодически видит слепые пятна.
- Рубцевание. Очаг поражение зарастает соединительной тканью. Больной полностью утрачивает центральное зрение.
Патогенез
Единой теории патогенеза ВМД до настоящего времени нет. Рассматривается несколько механизмов патогенеза заболевания, которые дополняют друг друга — первичное старение мембраны Бруха и ретинального пигментного эпителия, обусловленное выработкой продуктов метаболизма, в частности, перекисного окисления липидов в ходе «окислительного стресса»; генетические дефекты; патологические нарушения гемодинамики глазного яблока, обусловленные нарушением кровообращения (при атеросклерозе).
Макулярная дегенерация, по мнению ученых напрямую связана с процессами старения организма — с аккумуляцией продуктов метаболизма в клетках пигментного слоя сетчатки и выраженным снижением его фагоцитарной активности, вызванной облитерацией капилляров сетчатки и нарушениями хориоретинального кровообращения, снижением скорости ретинального кровотока, утолщением и дегенерацией мембраны Бруха. Активация свободно радикальных процессов способствует развитию метаболического ацидоза. Постепенно накапливаясь в тканях, продукты метаболизма вызывают повреждение клеток хориоретинальных структур.
Одним из факторов в патогенезе дистрофических изменений сетчатки является атеросклероз, поскольку у большинства больных выявляются биохимические отклонения, характерные для атеросклероза: повышенный уровень холестерина и β-липопротеинов, измененный лецитин-холестериновый индекс, идентичность поражения мембраны Бруха и фиброзно-эластических тканей глаза при ВМД поражениям мышечно-эластических стенок артерий при атеросклерозе. На этом фоне отмечается инфильтрация стенок сосудов/мембраны Бруха липидами с дальнейшим образованием кальцинозом/друз, формированием атеросклеротической субретинальной бляшки.
Одной из теорий ВМД является генетическая детерминированность с аутосомно-доминантным типом наследования заболевания. Установлено, что вероятность развития ВМД возрастает при полиморфизме по генам CFH, ARMS2.
Значительную роль в патогенезе ВМД имеют местные/общие заболевания сосудов, ухудшающие трофические процессы в структурах глаза (гипертоническая/гипотоническая болезнь) и способствующие формированию дистрофических изменений в области макул, которые, провоцируя сосудистые стазы, нарушают гемодинамику микроциркуляторного русла сетчатки/хориоидеи. Усугубляют течение патологического процесса в заднем полюсе глазного яблока и изменения локального иммунитета.
Способствуют развитию патологических изменений в макуле и биологически активные вещества, которые ускоряют миграцию, адгезию и пролиферацию клеток, выработку других активаторов роста и неоваскулогенез (новообразование сосудов).
В основе образования субретинальных фиброзных мембран лежат общеизвестные репаративные процессы: клеточный митоз/хемотаксис, синтез экстрацеллюлярного матрикса, а также процессы ремоделирования в рубцовой новообразованной ткани.







Добавить комментарий