Холестерин норма у женщин по возрасту таблица
Содержание:
- Норма холестерина у женщин по возрасту
- Причины высокого холестерина в крови
- Норма холестерина в крови у женщин по возрасту: таблица
- Борьба с холестерином
- Чем грозит высокий холестерин в крови
- Что делать, если были выявлены отклонения от нормы?
- Общие рекомендации
- Норма холестерина в крови у женщин после 60 лет
- Причины: от чего повышается ХС
- Что такое холестерин и зачем он нужен человеку?
- Причины высокого холестерина у женщин
- Функции холестерина в крови
Норма холестерина у женщин по возрасту
Уровень холестерина в крови напрямую зависит от гормонального фона женщины. Существуют два общеизвестных физиологических периодов гормональной перестройки женского организма – беременность и менопауза. В первом случае, в связи с повышением секреции гормона пролактина, показатели холестерола могут быть выше нормы, соответствующей возрасту, в два и даже три раза. При менопаузе в организме наступает дефицит гормонов эстрогенов, что приводит к нарушению взаимодействия некоторых эндокринных желез друг между другом, а это ведет к усиленному выделению липидов в виде жировых отложений и «плохого» холестерина, который оказывает деструктивное действие на сосудистую стенку.
Рассмотрим, какой же холестерин в норме у женщин по возрасту в сводной таблице.
Далее рассмотрим более детально особенности норм для разных возрастных категорий.
У женщин до 30 лет эпизоды повышения общего холестерина либо его фракций очень редкие, все в пределах нормы. Это связано с преобладанием активных метаболических процессов и гормонам женского организма.
Таблица норм для этого возраста:
У женщин после 30 до 40 лет наблюдаются ощутимые гормональные перестройки. Снижается активность и скорость метаболических процессов в организме. При фоновых факторах риска – низкоактивный способ жизни, чрезмерное питание, частое нарушение рациона пищи, наступает нарушение параметров липидограммы.
Перестают расходоваться отложения жиров и напротив — запускается механизм набора лишнего веса. Все это идеальная почва для повышения холестерина и особенно липопротеидов низкой плотности.
Доктора советуют регулярно делать липидограмму — каждые 5 лет (в возрасте 30, 35 и 40 лет). В случае если в этом возрасте уже есть патологии щитовидной железы, гепатобиллиарной системы, почек или надпочечников – то сдавать кровь необходимо чаще, раз в три года.
Норма холестерина в крови у женщин от 30 до 40 лет:
Норма показателей холестерина в крови у женщин после 40 и до 50 лет увеличивается вдвое. Такая особенность этого периода связана с подавлением синтеза эстрогена, прогестерона и плавным переходом организма в менопаузу (перименопауза). В этом возрасте нужно скрупулёзно следить за образом жизни, питанием, состоянием организма.
Липидограмму следует сдавать раз в три года. При фоновых заболеваниях после 45 лет, таких как почечная, печеночная недостаточность, сахарный диабет и т. д., — раз в два года. При патологиях сердечно-сосудистой системы и вовсе, ежегодно.
Нормальные значения у женщин после 40 лет выглядит следующим образом:
Нормы холестерина в крови у женщин в возрастной категории после 50 до 60 лет отличаются не столь выражено. Однако именно в этот период самый высокий риск прогрессии атеросклеротического поражения сосудов, хронических патологий сердечно-сосудистой системы.
В сравнении с иными возрастными отрезками эти риски, скажем, в 55 лет, выше почти в четыре раза. Связано это, в первую очередь, с быстрыми и опасными сосудистыми изменениями – их стенки утрачивают необходимый тонус, увеличивается их проницаемость.
Норма холестерина и ЛПНП/ЛПВП для женщин после 50 лет:
После 60–65 лет доктора советуют все больше уделять времени своему здоровью и обследоваться минимум раз в 3 года. В обследование обязательно должно входить биохимическое исследование крови. Следует продолжать наблюдать за питанием и образом жизни, предотвращать эпизоды повышенного артериального давления.
Норма холестерина для женщин после 60 лет следующая:
После 70 лет в норме показатели холестерола должны умеренно понижаться естественным образом. Его избыток достаточно опасен для здоровья. Причиной повышения его допустимой нормы в периферической крови могут быть СД, гипертоническая болезнь, неправильный образ жизни и пищевые привычки.
Таблица норм общего холестерина, норм ЛПНП и ЛПВП для этого возраста выглядит так:
Сдавать кровь на липидограмму следует ежегодно. При фоновых патологиях щитовидной железы, при высоких сахарах крови и заболеваниях печени, мозга – рекомендован лабораторный мониторинг каждые полгода.
Причины высокого холестерина в крови
Среди причин повышения уровня холестерина в крови следующие:
- Неправильное питание, то есть злоупотребление продуктами, которые содержат высокое количество насыщенных жиров: колбасы, сливки, бисквитное печенье, мучные изделия, твердые сыры.
- Малоподвижный образ жизни.
- Алкоголь и курение.
- Избыточный вес.

Уровень холестерина в крови можно измерить с помощью биохимического анализа крови. Перед проведением процедуры нельзя есть 12 часов. Анализ крови определяет уровень ЛПНП и ЛПВП и количество триглицеридов.
Повышенный показатель это проблема, которую можно решить не только медикаментозно. Посмотрите 10 проверенных народных рецептов, как снизить уровень холестерина в крови и привести сосуды в тонус. Еще Авицена 1000 лет назад сказал:― «Сосуды и капилляры ― второе сердце человека», поэтому народная медицина располагает проверенными способами, как очистить сосуды и улучшить кровообращение.
Норма холестерина в крови у женщин по возрасту: таблица
Всем людям необходим полный спектр липопротеидов, но только в определённом количестве, которое зависит от особенностей конкретного организма.
Нормы холестерина у женщин по каждому возрасту приведены в таблице среднестатистических показателей:
| Возраст, лет | Оптимальная концентрация холестерина в сыворотке крови, ммоль/л | ||
| «хороший» ХС (ЛПВП) | «плохой» ХС (ЛПНП) | общий ХС (ОХС) | |
| 02–04 | —— | —— | 2,90–5,18 |
| 05–09 | 0,93–1,89 | 1,76–3,63 | 2,26–5,30 |
| 09–14 | 0,96–1,81 | 1,76–3,52 | 3,21–5,20 |
| 15–19 | 0,91–1,91 | 1,53–3,55 | 3,08–5,18 |
| 20–24 | 0,85–2,04 | 1,48–4,12 | 3,16–5,59 |
| 25–29 | 0,96–2,15 | 1,84–4,25 | 3,32–5,75 |
| 30–34 | 0,93–1,99 | 1,81–4,04 | 3,37–5,96 |
| 35–39 | 0,88–2,12 | 1,94–4,45 | 3,63–6,27 |
| 40–44 | 0,88–2,28 | 1,92–4,51 | 3,81–6,53 |
| 45–49 | 0,88–2,25 | 2,05–4,82 | 3,94–6,86 |
| 50–54 | 0,96–2,38 | 2,28–5,21 | 4,20–7,38 |
| 55–59 | 0,96–2,35 | 2,31–5,44 | 4,45–7,77 |
| 60–64 | 0,98–2,38 | 2,59–5,80 | 4,45–7,69 |
| 65–69 | 0,91–2,48 | 2,38–5,72 | 4,43–7,85 |
| 70+… | 0,85–2,38 | 2,49–5,34 | 4,48–7,25 |
Молодые девушки (14–30 лет) обычно имеют низкие показатели – 3,21–5,75 ммоль/л, поскольку их репродуктивная система активно использует липиды для воспроизводства половых гормонов. Позже (30–40 лет), когда интенсивность метаболизма снижается, и организм уже не в состоянии удалять экзогенный холестерин с прежней скоростью, безопасный уровень немного возрастает – 3,37–6,27 ммоль/л.
В зрелом возрасте (40–50 лет) происходит спад детородной функции, т. е. уменьшается производство эстрогенов, стабилизирующих концентрацию липидов, соответственно их норма становится ещё выше – 3,81–6,86 ммоль/л. При наступлении менопаузы (50–60 лет) из-за прекращения работы яичников большая часть холестерина и вовсе остаётся невостребованной, что повышает его значение – 4,20–7,69 ммоль/л
У пожилых женщин (60–70 лет) достаточное накопление вредных веществ, а также хронические заболевания неизбежно ведут к росту холестерина в крови – 4,45–7,25 ммоль/л и примерно таким его уровень должен быть уже постоянно.
Изменение показателя во время беременности
Нормальный уровень холестерина в крови у женщин, вынашивающих ребёнка может отличаться от стандартного в 1,5–2 раза, что обусловлено его высокой потребностью для синтеза «гормона беременности» – прогестерона. Кроме того, он требуется для формирования нового органа – плаценты и витамина D, способствующего всасыванию кальция, в котором нуждается организм малыша.
У беременных приемлемая концентрация холестерина также зависит от возраста:
| Возраст, лет | Нормальный уровень ОХС в крови на 2–3 триместре, ммоль/л |
| 16–19 | 6,16–10,36 |
| 20–24 | 6,27–11,21 |
| 25–29 | 6,64–11,40 |
| 30–34 | 6,73–11,94 |
| 35–39 | 7,26–12,69 |
| 40–45 | 7,62–13,85 |
После родов показатели, как правило, восстанавливаются, однако иногда они могут сохраняться вплоть до завершения периода лактации – это допустимый вариант физиологической нормы.
Борьба с холестерином
Как только человек узнал о своих проблемах в липидном спектре, изучил литературу по теме, выслушал рекомендации врачей и просто знающих людей, его первое стремление – понизить уровень этого вредного вещества, то есть, начать лечение повышенного холестерина.
Самые нетерпеливые люди просят немедленно назначить им лекарственные средства, другие – предпочитают обойтись без «химии». Следует заметить, что противники лекарств во многом правы – нужно менять себя. Для этого пациенты переходят на гипохолестериновую диету и становятся немного вегетарианцами, чтобы освободить свою кровь от «плохих» компонентов и не допустить попадания с жирной пищей новых.
Еда и холестерин:
Человек меняет образ мыслей, он старается больше двигаться, посещает бассейн, предпочитает активный отдых на свежем воздухе, убирает вредные привычки. У некоторых людей стремление снизить холестерин становится смыслом жизни, и они начинают активно заниматься своим здоровьем. И это правильно!
Что нужно для успеха?
Кроме всего прочего, в поисках самого эффективного средства против холестериновых проблем, многие люди увлекаются чисткой сосудов от тех образований, которые уже успели осесть на стенках артерий и повредить их в некоторых местах. Холестерин опасен в определенной форме (ХС – ЛПНП, ХС – ЛПОНП) и его вредность состоит в том, что он способствует образованию атеросклеротических бляшек на стенках артериальных сосудов. Подобные мероприятия (борьба с бляшками), несомненно, имеет положительный эффект в плане общего очищения, предотвращения излишних накоплений вредного вещества, приостановки развития атеросклеротического процесса. Однако, что касается удаления холестериновых бляшек, то здесь придется несколько огорчить читателя. Однажды образовавшись, они уже никуда не уходят. Главное – не допустить формирования новых, а это уже будет успехом.
Когда дело заходит слишком далеко, народные средства перестают действовать, а диета уже не помогает, врач назначает препараты, снижающие холестерин (скорее всего, это будут статины).
Непростое лечение
Статины (ловастатин, флувастатин, правастатин и др.), уменьшая уровень холестерина, продуцируемого печенью пациента, снижают риск развития инфаркта мозга (ишемический инсульт) и миокарда, и, тем самым, помогают пациенту избежать летального исхода от этой патологии. Кроме этого, существуют комбинированные статины (виторин, адвикор, кадует), которые не только снижают содержание холестерина, вырабатываемого в организме, но и выполняют другие функции, например, снижают артериальное давление, влияют на соотношение «плохих» и «хороших» холестеринов.
Ни в коем случае нельзя следовать советам знакомых, всемирной паутины и других сомнительных источников. Медикаменты данной группы назначает только врач! Статины не всегда сочетаются с другими лекарственными препаратами, которые больной вынужден постоянно принимать при наличии хронических заболеваний, поэтому его самостоятельность будет абсолютно неуместной. Кроме этого, во время лечения повышенного холестерина доктор продолжает следить за состоянием больного, контролирует показатели липидного спектра, дополняет или отменяет терапию.
Кто первый в очереди на анализ?
Вряд ли можно ожидать липидный спектр в перечне первоочередных биохимических исследований, применяемых в педиатрии. Анализ на холестерин обычно сдают люди с некоторым жизненным опытом, чаще мужского пола и упитанного телосложения, обремененные наличием факторов риска и ранними проявлениями атеросклеротического процесса. В числе оснований для проведения соответствующих тестов находятся:
- Сердечно-сосудистые заболевания, и в первую очередь – ишемическая болезнь сердца (пациенты с ИБС о липидограмме осведомлены больше других);
- Артериальная гипертензия;
- Ксантомы и ксантелазмы;
- Повышенное содержание мочевой кислоты в сыворотке крови; (гиперурикемия);
- Наличие вредных привычек в виде табакокурения;
- Ожирение;
- Применение кортикостероидных гормонов, мочегонных препаратов, бета-блокаторов.
- Лечение препаратами, снижающими холестерин (статины).
Анализ на холестерин берут натощак из вены. Накануне исследования пациент должен придерживаться гипохолестериновой диеты и удлинить ночное голодание до 14 – 16 часов, впрочем, об этом его обязательно проинформирует врач.
Показатель общего холестерина определяют в сыворотке крови после центрифугирования, триглицериды тоже, а вот над осаждением фракций придется поработать, это более трудоемкое исследование, однако в любом случае о его результатах пациент узнает к концу дня. Что делать дальше – подскажут цифры и доктор.
Чем грозит высокий холестерин в крови
При высоком содержании холестерина в человеческом организме может возникнуть ряд заболеваний:
- Атеросклероз – болезнь, для которой характерно сужение артерий и их закупорка.
- Коронарная болезнь сердца – повреждение артерий, которые помогают доставить кровь к сердцу.
- Инфаркт миокарда – болезнь, которая характеризуется закупоркой сердечной мышцы сгустком крови.
- Стенокардия – болезнь, которая характеризуется болью в груди из-за того, что сердечная мышца не получает достаточного количества кислорода.
К сожалению, нет видимых симптомов повышенного уровня, то есть, ни вы, ни врач не могут установить это невооруженным взглядом. Однако симптомы можно отследить по некоторым признакам и без специального теста.
Если при физических нагрузках или активной ходьбе вы чувствуете боль в ногах – это может быть вызвано высоким уровнем холестерина в крови. Это возникает из-за того, что артерии, которые обеспечивают нормальное кровообращение в ногах, сужены. Также у вас может возникнуть ксантома – болезнь, которая проявляется в виде желтых пятен на коже вокруг глаз.
Что делать, если были выявлены отклонения от нормы?
В том случае, если по результатам исследования крови были выявлены отклонения от нормы, необходимо сразу же идти к врачу. Только он сможет подобрать правильное лечение, которое поможет понизить сахар и холестерин в крови до нормального значения.
Для этого используются специальные лекарственные препараты. Подбираются они индивидуально, в зависимости от возраста и общего состояния больного. Важным моментом в лечении высокого холестерина и сахара является диета. И в первом, и во втором случае она полностью исключает из рациона:
- жирные сорта мяса и рыбы;
- жирные и жареные блюда;
- копчености и соленья;
- выпечка;
- молочные и кисломолочные продукты питания с высоким содержанием жиров (более 1,5%);
- сладости (сахар, кондитерские изделия, шоколад и т. д.);
- сладкие сорта фруктов и ягод;
- алкоголь.
Готовить блюда разрешается на пару или в духовом шкафу без использования жиров. При их приготовлении можно использовать следующие продукты:
- постное мясо, нежирную рыбу, морепродукты;
- картофель (употреблять его можно в количестве не более 200 г в сутки);
- капусту;
- морковь;
- репчатый лук и чеснок;
- зелень;
- стручковую фасоль;
- сыр и многое другое.
Более подробный список разрешенных продуктов должен предоставить лечащий врач. Если соблюдение диеты в комплексе с лекарственными препаратами не дает положительных результатов, лечение проводится в условиях стационара.
Еще можете почитать:
Общие рекомендации
Без медикаментов добиться должного уровня холестерина можно следующими мерами:
- Не злоупотреблять пищей, богатой холестерином. Организм в среднем тратит на поддержание разных функций приблизительно одинаковое количество холестерола, поэтому при его избыточном поступлении извне он имеет тенденцию к накоплению.
- Исключить на время из рациона мозги, желтки, печень, икру, сыры, куриную кожу, фастфуд и продукты с трансжирами, т. к. они тугоплавки.
- Полный отказ от потребления продуктов, богатых жирами, нецелесообразен. При голодании или другом дефиците поступления липидов нарушается обмен веществ на клеточном уровне.
- Заменить большую часть животных жиров растительными, в особенности полезны оливковое и льняное масло.
- Нужно больше есть полезных омега-3 жирных кислот, которые содержатся в рыбе и орехах.
- Увеличить потребление продуктов, богатых клетчаткой (овощи, фрукты, бобовые, злаки).
- Следовать здоровой кулинарной обработке пищи — варение, тушение, запекание.
- Сбалансировать режим труда и отдыха: придерживаться умеренной физической нагрузки, избегать гиподинамии, нормально спать.
- Ограничить алкоголь и курение.
- Периодически проверять, в норме или нет уровень холестерина в крови.
Для снижения липидов применяют немедикаментозные методы и специальные препараты. Лекарства назначаются врачом строго по показаниям.
Мне нравитсяНе нравится
Норма холестерина в крови у женщин после 60 лет
Среди пациентов принято разграничивать холестерол на «плохой» либо «хороший». Среди специалистов – на ЛПНП и ЛПВП. В чем же разница между фракциями?
Липофильный спирт холестерол не растворим, поэтому его молекулы циркулируют в кровяном русле упакованными в белковые оболочки. Такие биологические соединения называются липопротеидами.
- Липопротеиды низкой плотности (ЛПНП) – основные транспортные комплексы, доставляющие холестерин в тканевые и органные клетки для их нужд. Они мало растворимы, склонны в процессе транспортировки терять кристаллы холестерина, которые прикрепляются к стенкам вен и артерий и формируют атеросклеротические бляшки. За свою атерогенность их назвали «плохим» холестерином.
- Липопротеиды высокой плотности (ЛПВП) плотны, не склонны терять холестерин, а наоборот, подхватывать его излишки из кровяного русла и нести в печень для последующей утилизации из кишечника с желчными кислотами. За свое исключительно положительное влияние их назвали «хорошими»: высокая молекулярность позволяет им собирать холестерин не только из крови, но и с поверхности жировых бляшек, очищая тем самым сосуды.
Физиологические показатели холестерина и липопротеидов у женщин старше 60 лет (ммоль/л) представлены в таблице:
| Возраст, лет | Общий холестерин | ЛПНП | ЛПВП |
| 60-65 | 4,4-7,6 | 2,5-5,8 | 0,9-2,3 |
| 60-70 | 4,4-7,8 | 2,3-5,7 | 0,9-2,4 |
| 70 и старше | 4,4-7,2 | 2,4-5,3 | 0,8-2,3 |
Норма общего холестерина в крови у женщин после 60 лет должна не превышать 7,6-7,8 единиц. Однако эти значения не отражают точную клиническую картину. Риски возникновения осложнений со стороны сердечно-сосудистой системы оценивают с учетом уровня отдельных фракций холестерина:
- увеличение количества низкоплотных липопротеидов (ЛПНП) более 5,7-5,8 ммоль/л на фоне малого содержания высокомолекулярных серьезно повышает риск развития осложнений;
- рост высокоплотных липопротеидов (ЛПВП) выше 2,4 единицы даже при пограничных показателях низкоплотных дает благоприятный прогноз.
Причины: от чего повышается ХС
Почему повышается концентрация холестерина, если в организме должен быть уравновешен его синтез и утилизация? Ведь все процессы регулируются гормонами и нервной системой, и при переизбытке в плазме любого вещества происходит торможение его синтеза и ускорение выведения. Излишек образуется от нарушения координации этих основных процессов. И причин тому существует много.
- Хуже всего поддается коррекции наследственная гиперхолестеринемия. Она связана с генетическими поломками в результате которых не хватает или вообще отсутствуют ферменты, расщепляющие липиды, нарушен синтез белков-переносчиков, изменены рецепторы на поверхности печеночных клеток, захватывающие липопротеиды. Такие состояния бывают редко, зато они быстро приводят к росту уровня холестерина и развитию атеросклероза.
- Передаваться по наследству может и предрасположенность, которая необязательно приводит к атеросклеротической болезни сердца и сосудов. Просто если есть другие атерогенные факторы люди с предрасположенностью быстрее заболевают, чем без нее.
- Самая распространенная причина повышенного холестерина – частое употребление вредной пищи (жареной, перенасыщенной животными жирами, трансжирами). Однократный же прием такой еды вызывает лишь кратковременный скачек холестерина, который проходит в течение следующих суток (если снова не нарушить принципы сбалансированного питания).
- На холестерин влияет и неправильный образ жизни: недосыпание совместно с курением и распитием спиртных напитков, тяжелые ночные смены с последующим отсутствием отдыха, гиподинамия.
- Способствуют увеличению концентрации «плохих» липидов и частая подверженность стрессам, ведь под действием адреналина учащается сердцебиение, требующее большого количества энергии. Ее то и предоставляет холестерин вместе с гликогеном. Гиперхолестеринемия – яркий пример, когда хронические психологические расстройства могут приводить к серьезным нарушениям обмена вещества.
- Холестерин повышают хронические или острые отравления, что связано с повреждением всех клеток организма, в том числе и печеночных.
- Появляется гиперхолестеринемия и от нарушения гормонального фона, например, при пониженной функции щитовидной железы, когда основной обмен замедлен, а значит и метаболизм холестерина.
- Заболевания печени и почек с нарастающей их недостаточностью и неспособностью полноценно выводить продукты обменных процессов также приводят к повышенному холестеролу (кстати, из-за этого в плазме поднимается уровень и других метаболитов – мочевины и креатинина).
- В отдельный список можно отнести некоторые хронические заболевания, при которых гиперхолестеринемия является как следствием, так и причиной: сахарный диабет, артериальная гипертензия (самостоятельная или симптоматическая), ожирение, онкологическая патология.
- Повышенный холестерин является одним из побочных эффектов некоторых лекарственных препаратов: бета-адреноблокаторов, глюкокортикостероидов, ингибиторов протеаз, мочегонных, аналогов витамина A, женских половых гормонов, циклоспорина.
С точки зрения психосоматики (влияние психологических факторов на возникновение и развитие болезней) возможной причиной нарушения является не умение радоваться.
Не только Луиза Хей придерживается такого мнения. Известный врач-гомеопат Валерий Синельников также именно радость и удовольствие от жизни считают основной причиной нарушения обмена липидов. Так что больше оптимизма!
Что такое холестерин и зачем он нужен человеку?
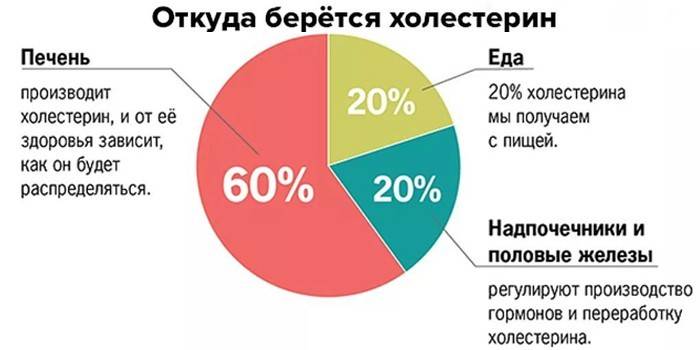
Холестерин (его еще называют стерин) – очень важный элемент, участвующий в построении клеточных перегородок. Он помогает производить половые гормоны, и содержится у нас внутри совсем в небольшом количестве, часть попадает к нам вместе с пищей, а больше половины вырабатывается печенью.
Существует понятие холестерин хороший, плохой. Хороший принимает участие в клеточном обмене веществ, беспрепятственно циркулирует по сосудам ко всем органам, не оседая на сосудистых стенках, венах. А плохой образуется более крупными частицами, которые способны осаждаться на стенках сосудов, закупоривать их, вызывая атеросклероз, а позднее инфаркт. Совокупность плохого с хорошим и есть общим холестерином, по которому определяют концентрацию содержания этого вещества при исследовании.
Причины высокого холестерина у женщин
Гиперхолистеринемия – повышение уровня холестерина в крови. Это состояние возникает в связи с наличием многих факторов. Следует учесть, что большую часть всего объема вещества синтезирует печень человека, поэтому при развитии ее патологии меняется и уровень холестерина.
Этиология гиперхолестеринемии:
Неполноценное и несбалансированное питание с преобладанием большого количества жирных продуктов. Жареное и копченое также оказывает негативное воздействие на пищеварительный тракт, в частности, на печень;
Отсутствие физических нагрузок, малоподвижный образ жизни;
Следствием 2-х первых причин является значительное увеличение массы тела, которое, в свою очередь, приводит к повышению количества липопротеинов в крови женщины;
Наследственность. При наличии проблем с холестерином у кровных родственников вероятность увеличения его количества резко повышается;
Наличие патологии органов пищеварения
Особое внимание холестерину необходимо уделять женщинам, у которых имеется заболевание «сахарный диабет»;
- Наличие вредных привычек. Курение и частое употребление спиртных напитков в большом количестве способствуют развитию гиперхолестеринемии;
- Гипофункция щитовидной железы;
- Нарушение обменных процессов и заболевания, приводящие к их развитию;
- Возраст тоже имеет большое значение. Норма общего холестерина в крови у женщин после 50–60 лет часто повышается;
- Психоэмоциональная нестабильность (частые стрессы);
- Причины развития данной патологии, которые свойственны только женщинам: состояния, при которых отмечается резкое колебание уровня половых гормонов (прием гормональных оральных контрацептивов, гормональный сбой, период беременности и менопауза).
Функции холестерина в крови
Холестерин представляет собой вещество, которое участвует в различных процессах, происходящих в организме
Без него нарушается обмен веществ, выработка половых гормонов, а также работа ЦНС и головного мозга, так как он является важной составляющей его клеток
Многие люди считают, что холестерин проникает в организм только с пищей. Но на самом деле это не так. Его продуцированием занимается печень. Именно нарушения в ее работе и приводят к изменениям показателей данного элемента в крови. Что касается пищи, то он тоже содержится в ней, но усваивается организмом только на 20%.
Необходимо отметить, что холестерин бывает «плохим» и «хорошим». Последний имеет высокую плотность (ЛПВП) и обеспечивает надежную защиту сердечно-сосудистой системы, снижая риски развития сердечных патологий в несколько раз. Содержится он в таких продуктах питания, как куриные яйца, сливочное масло (домашнее) и красное мясо.
«Плохим» считается холестерин, который имеет низкую плотность (ЛПНП). Но он тоже играет немаловажную роль в человеческом организме – вырабатывает гормоны и синтезирует витамин Д. Между ЛПВП и ЛПНП существует определенный баланс, но когда последних становится больше, это приводит к появлению лишнего веса и образованию в сосудах холестериновых бляшек, которые провоцируют развитие атеросклероза и тромбофлебита.
И только ЛПВП способен «притормозить» действия ЛПНП, очищая сосуды от холестериновых отложений, направляя их в печень и выводя из организма естественным путем. По этой причине, когда у человека выявляются заболевания сердечно-сосудистой системы, обязательным является сдача анализа на определение уровня ЛПВП и ЛПНП.





















Добавить комментарий