Диабет 1 и 2 типа: чем отличается и как диагностируется
Содержание:
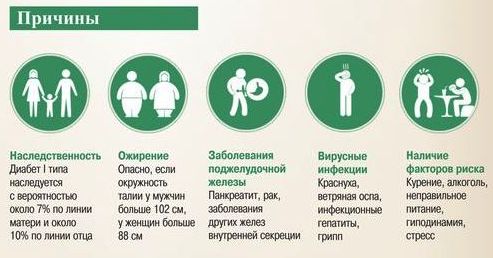
Причины
Первая причина, по которой получает развитие 2 тип сахарного диабета, — это естественное старение организма. С возрастом способность к усвоению глюкозы уменьшается, если у некоторых людей снижение происходит медленно, то у пациентов с генетической памятью к сахарному диабету это происходит быстрее.
Вторая причина развития патологии – ожирение. Избыточный вес нарушает состав крови, уровень холестерина в ней возрастает, холестериновые бляшки откладываются на стенках сосудов, провоцируя атеросклероз. Поврежденные сосуды хуже справляются со своими обязанностями – они не могут в полном объеме доставлять кислород и питательные вещества к органам и тканям, а сами испытывают кислородное голодание, в результате чего хуже усваивают глюкозу и инсулин.
Третья причина – избыточное употребление углеводов. Высокое содержание углеводов в крови неблагоприятно влияет на поджелудочную железу, истощая ее клетки, кроме того, углеводы повреждают инсулиновые рецепторы всех органов и тканей.
Факторы риска, провоцирующие 2 тип сахарного диабета:
- генетическая предрасположенность;
- избыточный вес;
- патологические беременности;
- постоянный прием глюкокортикоидов;
- наличие болезни Иценко-Кушинга;
- наличие акромегалии;
- раннее развитие атеросклероза (у мужчин – до 40 лет, у женщин – до 50 лет);
- гипертоническая болезнь;
- стенокардия;
- раннее развитие катаракты;
- экзема, нейродермит или другие аллергические болезни;
- однократное повышение глюкозы на фоне инфекционной болезни, инсульта, инфаркта, беременности.
Особенности приготовления пищи
Кулинарные традиции приготовления блюд необходимо пересмотреть и внести коррективы:
- С птицы снимается шкура перед приготовлением, с мяса удаляется весь жир.
- При покупке продуктов в магазинах необходимо изучить этикетку на предмет количества жира.
- В течение дня употреблять до 1 килограмма свежих сезонных овощей. Фруктов — около 300 грамм.
- Приготовление пищи сопровождать применением растительного масла в малых количествах, уменьшить количество жареных блюд, отдавать предпочтение приготовлению способом тушения, запекания, варки.
- Полностью исключить из рациона чипсы промышленного производства, все виды орехов.
Продукты, нормализующие сахар
Список продуктов которые помогут нормализовать сахар в крови:
- Овощи. Минералы, витамины и антиоксиданты входят в состав свежих овощей. Для снижения сахара специалисты рекомендуют употреблять брокколи и красный перец. Брокколи – борется с воспалительными процессами в организме, а красный перец – богат аскорбиновой кислотой.
- Топинамбур. Способствует выведению токсинов, улучшает метаболизм и снижает сахар в крови.
- Рыба. Употребляя рыбу два раза в неделю, риск развития диабета снижается. Предпочтительнее её готовить на пару либо запекать в духовке.
- Овсяная каша. В этом блюде содержится растворимая клетчатка, которая нормализует сахар в крови.
- Чеснок. Этот продукт оказывает влияние на выработку инсулина, стимулируя работу поджелудочной железы. Помимо этого, в чесноке есть антиоксиданты, которые оказывают положительное влияние на работу всего организма.
- Корица. В состав данной специи входит магний, полифенолы и клетчатка, которые снижают уровень сахара в организме.
- Авокадо. Свойства авокадо интересуют многих. Этот зеленый плод богат полезными микроэлементами, фолиевой кислотой, белками, мононенасыщенными жирами и магнием. Регулярное его употребление повысит иммунитет, улучшить состояние кожи и волос, защитит организм от развития сахарного диабета.
Народное лечение сахарного диабета
Важно! Перед использованием народных средств, обязательно проконсультируйтесь с лечащим врачом!
Сельдерей с лимоном. Очистите 500 г корня сельдерея и перекрутите их вместе с 6 лимонами на мясорубке. Смесь кипятите в кастрюле на водной бане в течении 2 часов. Далее поставьте средство в холодильник. Смесь необходимо принимать по 1 ст. ложке за 30 мин. До завтрака, на протяжении 2х лет.
Лимон с петрушкой и чесноком. 100 г цедры лимона смешиваем с 300 г корня петрушки (можно класть и листья) и 300 г чеснока. Все перекручиваем через мясорубку. Полученную смесь кладем в банку и ставим в прохладное темное место на 2 недели. Полученное средство принимать 3 раза в день, по 1 ч. ложке за 30 минут до приема пищи.
Липа. Если у Вас поднялся уровень сахара в крови, попейте вместо чая несколько дней настой липового цвета. Чтобы приготовить средство, кладите 1 ст. ложку липового цвета на 1 стакан кипятка.
Можно также приготовить и отвар из липы. Для этого 2 стакана липового цвета залейте 3 л воды. Прокипятите данное средство в течении 10 минут, остудите, процедите и разлейте по баночкам или бутылочкам. Храните в холодильнике. Употребляйте липовый отвар каждый день по половине стакана, когда захочется пить. Когда эту порцию выпьете, сделайте перерыв на 3 недели, после чего курс можно повторить.
Ольха, крапива и лебеда. Смешайте половину стакана листьев ольхи, 2 ст. ложки листьев лебеды и 1 ст. ложку цветков крапивы. Залейте смесь 1 л воды, хорошо взболтайте и поставьте настаиваться на 5 дней в освещенное место. После добавьте в настой щепотку пищевой соды и употребляйте по 1 ч. ложке за 30 мин. До приема пищи, утром и вечером.
Гречка. Измельчите с помощью кофемолки 1 ст. ложку гречки, после чего добавьте ее в 1 стакан кефира. Настойте средство в течение ночи, а утром выпейте за 30 минут до еды.
Лимон и яйца. Отожмите с 1 лимона сок и хорошо смешайте с ним 1 сырое яйцо. Полученное средство выпивайте за 60 минут до еды, на протяжении 3х дней.
Грецкий орех. Залейте перегородки из 40 г грецких орехов стаканом крутого кипятка. Далее потомите их на водной бане около 60 минут. Настой охладите и процедите. Принимать настой нужно по 1-2 ч. ложке за 30 минут до еды, 2 раза в день.
Также отлично помогает средство из листьев грецкого ореха. Для этого залейте 1 ст. ложку хорошо просушенных и перетертых листьев 50 мл кипяченой воды. Далее проварите настой 15 минут на медленном огне, после чего оставьте настаиваться еще около 40 минут. Отвар нужно процедить и принимать 3-4 раза в сутки по половине стакана.
Лещина (кора). Мелко нарежьте и залейте 400 мл чистой воды 1 ст. ложку коры лещины. Оставьте средство настаиваться на ночь, после чего помещаем настой в эмалированную кастрюлю и ставим на огонь. Варим средство около 10 минут. После чего отвар остужаем, делим на равные части и выпиваем в течении дня. Хранить отвар нужно в холодильнике.
Осина (кора). Положите в эмалированную кастрюлю горсть наструганной коры осины, которую залейте 3 л воды. Доводим средство до кипения и снимаем с огня. Полученный отвар необходимо пить вместо чая, на протяжении 2х недель, после чего сделать перерыв на 7 дней и снова повторить курс лечения. Между 2мя и 3м курсом, перерыв делают на месяц.
Лавровый лист. Положите в эмалированную или стеклянную посуду 10 сухих лавровых листьев и залейте их 250 мл крутого кипятка. Емкость хорошо укутайте и дайте средству настояться 2 часа. Полученный настой от диабета нужно принимать 3 раза в сутки по половине стакана, за 40 минут до еды.
Семена льна. Перетрите в муку 2 ст. ложки семян льна и залейте их 500 мл кипятка. Смесь прокипятите в эмалированной емкости около 5 минут. Отвар необходимо выпить полностью за 1 раз, в теплом состоянии, за 30 минут до приема пищи.
Для заживления ран при сахарном диабете, используйте примочки на инсулиновой основе.
Показатели сахара в крови
Количественное содержание глюкозы – это гликемия. Нормальным показателем считается значение около 5,5 ммоль/л натощак, а после приема пищи 6,6 ммоль/л. Записаться на прием к эндокринологу-диабетологу нужно при преддиабетическом состоянии, если спустя несколько часов после переваривания пищи концентрация сахара не снижается ниже 6 ммоль/л.
Концентрация глюкозы в крови в ммоль/л:
Категория | Нормальные значения | Преддиабетическое состояние | Диабет 1 типа | Диабет 2 типа |
Взрослые | 4,1-5,5 | 5,5-6 | 8,25- 10 | 6-8,25 |
У детей нормальные значения варьируются в пределах 3,3-5 ммоль/л, а у беременных женщин в пределах до 6,3 ммоль/л.
Лечение
Лечение сахарного диабета 2 типа имеет комплексный характер, оно включает терапию для устранения гипергликемии, специальную диетотерапию, физическую активность, профилактику, а также терапию поздних осложнений болезни, в первую очередь атеросклероза.
Препараты для снижения концентрации глюкозы в крови:
- Препараты, снижающие инсулинорезистентность. Это метформин, а также тиазолидиндионы, метформин – препарат первого выбора. Такие лекарственные средства подавляют процесс снижения выработки глюкозы печенью, уменьшают инсулинорезистентность, активизируют анаэробный гликолиз, понижают всасывание глюкозы в тонком кишечнике.
- Препараты, которые усиливают секрецию инсулина. В группу входят производные сульфонилмочевины и глиниды. Используются для снижения уровня глюкозы в крови после еды.
- Препараты, которые снижают всасывание глюкозы. К этой группе относятся акарбоза и гуаровая смола. Замедляют процессы ферментирования и абсорбции углеводов, снижает скорость резорбции.
- Инсулины и их аналоги. Поддерживают компенсацию углеводного обмена на нормальном уровне или близком к нормальному уровню.
Сахарный диабет 2 типа
Диета при диабете
Диета для диабетика 2 типа основывается на ограничении потребления углеводной пищи. Рацион больного делит все углеводы на «легкие» и «тяжелые», первые быстро всасываются в кишечнике и быстро повышают сахар в крови до высокого уровня, к ним относятся глюкоза и фруктоза. Вторые усваиваются медленно и незначительно поднимают показатели сахара в крови, к ним относятся клетчатка и крахмал.
Важную роль играет меню для диабетика 2 типа с ожирением, в таком случае питание преследует не только основную цель – пониженный прием углеводов, которые превратятся в сахар, но также основывается на возможности избавиться от лишнего веса, который спровоцировал развитие болезни.
Питание при диабете 2 типа запрещает употреблении продуктов с высоким содержанием глюкозы:
- сахарный песок;
- кондитерские изделия – конфеты, шоколад, пирожные, печенье и так далее;
- варенье и мед;
- хлебобулочные изделия из белой муки;
- манная крупа;
- макаронные изделия;
- виноград и бананы.
Примерная диета разрешает употреблять в ограниченном количестве продукты, в которых содержится крахмал и клетчатка:
- черный хлеб;
- картофель;
- зерновая фасоль;
- все крупы, кроме манной;
- зеленый горох.
Практически без ограничений разрешается кушать следующие продукты:
- все виды мяса и рыбы;
- яйца;
- несладкие молочные продукты;
- овощи;
- грибы;
- фрукты.
Меню
Основой диеты для пациентов с сахарным диабетом 2 типа после лечения медикаментозными препаратами становится Стол №8, он строже обычной диеты, но придерживаться его нужно не постоянно, только в целях профилактики ухудшения болезни.
Примерное меню на день при диете №8:
- Завтрак – творог и яблоко или вареные яйца, или запеченные шампиньоны.
- Второй завтрак – фрукт или йогурт.
- Обед – вегетарианский борщ или борщ с курицей, свекольный салат.
- Полдник – стакан кефира.
- Ужин – тушеные кабачки с печенью.
Сахарный диабет 2 типа
На самом деле диета при диабете 2 типа может быть довольно разнообразной и включать вкусные блюда, но при этом пищу разрешается только варить, готовить на пару, тушить, жареные блюда запрещаются. Не рекомендуется также употреблять жирную, острую, консервированную и чрезмерно соленую пищу.
Пациент должен знать не только как питаться при диабете 2 типа, но и о необходимости физических нагрузок как одной из составляющих лечения. Уровень физической активности подбирается индивидуально, она должна быть умеренной, но как минимум трижды в неделю по 30-50 минут. Такие меры позволят снизить концентрацию глюкозы в крови и предотвратить дальнейшее развитие диабета.
Читайте так же:
Методы лечения
Независимо от вида и стадии сахарного диабета лечение подразумевает соблюдение диеты, прием инсулина и гипогликемизирующих медикаментов, лечебную физкультуру, ежедневное измерение уровня глюкозы в крови глюкометром. Лечебные мероприятия направлены на стабилизацию веса, восстановление метаболизма и обмена веществ, сохранение работоспособности и предупреждение осложнений.
Диета при сахарном диабете
Основные принципы питания – это подбор суточной калорийности, отказ от углеводной пищи и преобладание в рационе жиров и белков, а также дробное питание. Эндокринолог индивидуально для каждого больного составляет календарь питания.
Неуклонное следование диете важно при сахарном диабете первого типа. Нужно отказаться от тех продуктов, которые обозначил врач, но при этом запрещено садиться на монодиету
Приблизительный список полезных и запрещенных продуктов при сахарном диабете:
Разрешенные продукты | Запрещенные продукты |
Овощные и грибные супы | Соленья и маринованные продукты |
Мясо кролика, коровы, курицы | Сахаросодержащие продукты |
Яичный белок | Жирное мясо – свинина, баранина, гусь |
Обезжиренное молоко | Яичный желток |
Нежирная рыба | Копчености |
Овощи – огурцы, помидоры, капуста, кабачки, тыква, баклажаны. Картофель в ограниченном количестве | Мучные изделия, печенья, пироги |
Несладкие фрукты – яблоки, грейпфрут | Икра |
Овощные соки | Манная крупа, рис |
Ржаной хлеб | Земляника, виноград, финики, инжир, бананы |
Греча, перловка, овсянка | Бобовые культуры |
Минеральная вода | Газированные напитки |
Сливки, сметана |
Больному нужно помнить, что продукты, легко отдающие углеводы обладают повышенным гликемическим индексом, а это означает, что насыщения они не дают, зато моментально повышают уровень глюкозы и провоцируют выброс избыточного количества инсулина в кровь.
Гормональные инъекции
Поскольку при диабете первого типа уровень сахара стабильно высокий, то уколы инсулина жизненно необходимы. Они компенсируют заболевание, улучшают качество жизни больного. Инъекции инсулина при диабете второго типа назначаются только в запущенных случаях.
Специалист подбирает индивидуально для каждого разные препараты короткого и пролонгированного действия. Инсулин короткого действия начинает действовать через 30-45 минут в течение четырех часов. Препараты длительного действия достаточно использовать 1-2 раза в день, они начинают действовать спустя 3-4 часа после инъекции.
Обычная схема инсулинотерапии такова:
· утром и вечером делается инъекция короткого и пролонгированного действия;
· днем делается инъекция короткого действия.
Врач в соответствии с каждым клиническим случаем определяет дозировку, учитывая возраст больного, степень физической нагрузки, вид болезни и выраженность симптомов. В утреннее и обеденное время используется 2/3 дозировки, а вечером оставшаяся часть.
Больные выполняют инъекции самостоятельно под кожу. Перед этим они измеряют уровень сахара глюкометром
Важно соблюдать стерильность, тщательно вымыть руки, обработать область инъекции дезинфицирующим средством. Стоит отметить, что нельзя протирать кожу спиртом, т.к
он разрушает гормон.
Как правило, укол делается в предплечье, в живот около пупка, бедро, предварительно собрав кожу в складку.
Общие рекомендации
Для поддержания низкого уровня сахара в крови нужно придерживаться следующих советов:
· контролировать вес и худеть, если на весах отображаются лишние килограммы;
· соблюдать режим бодрствования и отдыха. Минимальная продолжительность сна должна быть не менее 8 часов, при этом следует ложиться спать и просыпаться в одинаковое время;
· ежедневно начинать день с гимнастики, выполнять минимальный набор физических упражнений;
· полезно гулять на свежем воздухе 30 минут в день;
· питаться не мене 5 раз в день небольшими порциями, чтобы глюкоза поступала в кровь равномерно;
· отказаться от спиртных напитков и курения полностью.
Важным показателем состояния здоровья служит регулярное посещение врачей. Диабетикам нужно консультироваться не только с эндокринологом, но и посещать кардиолога, невролога, окулиста трижды в год. Специалисты направляют пациента на следующие обследования:
· определение липидного профиля для оценки риска инсульта и инфаркта;
· анализ на HbA1c (гликозилированный гемоглобин) для контроля уровня глюкозы;
· проверять глазное дно для оценки состояния сосудов глаз.
Почему так хочется пить?
Характерные симптомы сахарного диабета, вне зависимости от формы и типа, можно представить в следующем виде:
- Сухость слизистых ротовой полости;
Жажда, которую практически нельзя утолить, связанная с обезвоживанием организма;
- Избыточное образование мочи и выделение ее почками (полиурия), что и приводит к обезвоживанию;
- Возрастание концентрации глюкозы в сыворотке крови (гипергликемия), обусловленное подавлением утилизации сахара периферическими тканями из-за дефицита инсулина;
- Появление сахара в моче (глюкозурия) и кетоновых тел (кетонурия), которые в норме присутствуют в ничтожно малых количествах, но при сахарном диабете усиленно вырабатываются печенью, а при выведении из организма обнаруживаются в моче;
- Повышенное содержание в плазме крови (помимо глюкозы) мочевины и ионов натрия (Na+);
- Снижение веса, что в случае декомпенсации заболевания является характерной чертой катаболического синдрома, который развивается вследствие распада гликогена, липолиза (мобилизация жиров), катаболизма и глюконеогенеза (трансформация в глюкозу) белков;
- Нарушение показателей липидного спектра, увеличение общего холестерина за счет фракции липопротеидов низкой плотности, НЭЖК (неэстерифицированные жирные кислоты), триглицеридов. Возрастающее содержание липидов начинает активно направляться в печень и там усиленно окисляться, что приводит к излишнему образованию кетоновых тел (ацетон + β-оксимасляная кислота + ацетоуксусная кислота) и дальнейшему поступлению их в кровь (гиперкетононемия). Избыточная концентрация кетоновых тел грозит опасным состоянием, называемым диабетическим кетоацидозом.
Таким образом, общие признаки диабета могут быть характерны для любой формы болезни, однако, чтобы не запутать читателя, все же следует отметить черты, присущие именно тому или иному типу.
Сахарный диабет I типа – «привилегия» молодых
ИЗСД отличается острым (недели или месяцы) началом. Признаки сахарного диабета I типа ярко выражены и проявляются типичной для данного заболевания клинической симптоматикой:
- Резкое падение веса;
- Неестественная жажда, человек просто не может напиться, хотя и пытается сделать это (полидипсия);
- Большое количество выделяемой мочи (полиурия);
- Значительное превышение концентрации глюкозы и кетоновых тел в сыворотке крови (кетоацидоз). В начальной стадии, когда больной еще может не знать о своих проблемах, вполне вероятно развитие диабетической (кетоацидотической, гипергликемической) комы – состояния, крайне опасного для жизни, поэтому инсулинотерапия назначается как можно раньше (лишь только будет заподозрен диабет).
В большинстве случаев после применения инсулина обменные процессы компенсируются, потребность организме в инсулине резко идет на спад, наступает временное «выздоровление». Однако это непродолжительное состояние ремиссии не должно расслаблять ни больного, ни врача, поскольку через какой-то промежуток времени болезнь вновь напомнит о себе. Потребность в инсулине по мере возрастания продолжительности болезни, может увеличиваться, но, в основном, при отсутствии кетоацидоза, не будет превышать 0,8-1,0 ЕД/кг.
Признаки, указывающие на развитие поздних осложнений диабета (ретинопатия, нефропатия), могут появиться лет через 5-10. К основным причинам летального исхода ИЗСД относят:
- Терминальную почечную недостаточность, которая является следствием диабетического гломерулосклероза;
- Сердечно-сосудистые нарушения, как осложнения основного заболевания, которые случаются несколько реже почечных.
Болезнь или возрастные изменения? (диабет II типа)
ИНЗСД развивается в течение многих месяцев и даже лет. Возникающие проблемы, человек несет к различным специалистам (дерматолог, гинеколог, невролог…). Пациент и не подозревает, что разные на его взгляд болезни: фурункулез, кожный зуд, грибковые поражения, боль в нижних конечностях – признаки сахарного диабета II типа. Нередко ИНЗСД обнаруживается по чистой случайности (ежегодная диспансеризация) или по причине нарушений, которые сами больные относят к возрастным изменениям: «упало зрение», «с почками что-то не то», «ноги совсем не слушаются»… . Пациенты привыкают к своему состоянию, а сахарный диабет продолжает потихоньку развиваться, поражая все системы, а в первую очередь – сосуды, пока человек не «свалится» от инсульта или инфаркта.
ИНЗСД отличается стабильным медленным течением, как правило, не проявляя склонности к кетоацидозу.
Главной причиной смерти у пациентов с ИНЗСД признана сердечно-сосудистая патология, ставшая следствием диабета. Как правило, это инфаркт или инсульт.
Причины возникновения диабета
Что происходит в организме при диабете? По тем или иным причинам клетки организма теряют чувствительность к инсулину – гормону, вырабатываемую поджелудочной железой, с помощью которого и стимулируется процесс расщепления глюкозы (которая синтезируется из углеводов). То есть, при диабете второй степени организм попросту не запускает естественные метаболические процессы, потому как головной мозг не реагирует на повышение уровня инсулина.
Чем это сопровождается? Тем, что поджелудочная железа начинает вырабатывать больше инсулина.
Однако она имеет свой граничный ресурс, то есть, уровень гормона не может расти постоянно. Рано или поздно его станет недостаточно и глюкоза перестанет перерабатываться в необходимом для организма количестве.
Самое тяжелое возможное осложнение при сахарном диабете – это панкреатогенная недостаточность. Это состояние естественного износа клеток поджелудочной железы. Стоит заметить, что она синтезирует целый набор гормонов, с помощью которых регулируется большинство метаболических процессов. И при панкреатогенной недостаточности метаболизм нарушается комплексно.
Рано или поздно количество инсулина, которое вырабатывает организм, будет недостаточно. Поэтому его придется вводить самостоятельно с помощью инъекций. Без инсулина уровень сахара начнет подниматься свыше 11-12 ммоль/л, что несет в себе реальную угрозу для жизни человека.
Что вызывает диабет 2 типа? Причины развития диабета
- Возраст. Риск диабета увеличивается с возрастом. В зоне риска: люди европеоидной расы старше 40 лет, люди южноазиатского происхождения и афро-карибского или африканского происхождения старше 25 лет. У них диабет 2 типа развивается в два-четыре раза чаще.
- Наследственность. При наличии диабета 2 типа, у родителей, братьев, сестер или ребенка, риски заболеть повышаются в два-шесть раз.
- Масса тела. Вы в зоне риска диабета 2 типа, если у вас избыточный вес, особенно при отложениях жира вокруг талии.
Другие факторы, которые могут повлиять на риск диабета 2 типа:
- Уровень АД. Вы больше подвержены риску при высоком кровяном давлении.
- Уровень холестерина и триглицеридов. Повышает риск диабета повышенное содержание ЛПВП (<35 мг/дл) и триглицеридов (>250 мг/дл).
- Курение. Курение связано с повышенным риском диабета 2 типа, а также увеличивает риск других заболеваний, таких как ССЗ и рак.
- Алкоголь. Употребление слишком большого количества алкоголя увеличивает риск диабета 2 типа, заболеваний печени и поджелудочной железы, сердца и некоторых видов рака.
- Сон. Ученые установили, что повышают риски диабета нарушения сна: недостаток сна или слишком длительный сон.
- Сидячий образ жизни. О сидячем образе жизни говорят, когда человек проводит длительные периоды времени сидя. Недостаточная подвижность приводит к развитию гиподинамии (атрофии мышц и уменьшению их массы), как следствие – ожирению, метаболического синдрома и ССЗ. При сокращении мышц повышается содержание липопротеинлипазы – фермента, который сжигает жир и уменьшает жировые отложения.
Рецепторы инсулина
Прогноз
К сожалению, до сих пор сахарный диабет 2 типа считается неизлечимым хроническим заболеванием. По статистике, каждый месяц эта патология настигает более 500 тысяч человек во всем мире. Ежемесячно почти 100 тысячам пациентов проводится ампутация конечностей, чтобы продлить их жизнь и остановить сосудистые осложнения. Умолчим о том, сколько человек ежегодно теряют зрение или обретают другие осложнения из-за сахарного диабета. К сожалению, такое заболевание, как диабет, провоцирует столько же летальных исходов, как ВИЧ или гепатит.
Вот почему так важно придерживаться основных методов профилактики, регулярно контролировать уровень сахара в крови, не переедать и не перегружать поджелудочную железу, не увлекаться сладостями, следить за своим весом и вести активный образ жизни. Профилактические меры необходимо соблюдать всем: как здоровым людям, так и тем, кто уже имеет данное заболевание
Это предупредит развитие осложнений и не даст диабету перейти на следующую, более тяжелую стадию.
[], [], [], [], [], [], []
Инвалидность
Присвоить или нет инвалидность при сахарном диабете 2 типа, решает медико-социальная экспертная организация, в которую пациент направляется своим лечащим врачом. То есть, вы можете ожидать, когда доктор решит, что вам нужно оформить инвалидность, но можете настоять на этом сами, и доктор не имеет права вам отказать.
Только тот факт, что вы больны сахарным диабетом, ещё не дает вам возможность получить инвалидность. Такой статус предоставляется только при нарушении некоторых функций организма, которые способны ограничивать полноценную жизнедеятельность больного. Рассмотрим критерии присвоения инвалидности:
- III группа предоставляется при легком и среднетяжелом течении болезни с наличием умеренных расстройств, препятствующих полноценному передвижению или возможности заниматься трудовой деятельностью. Если диабет находится в стадии компенсации, и инсулин вы не принимаете, инвалидность в таком случае не положена;
- II группа предоставляется пациентам с относительно выраженными расстройствами (ретинопатией II-III степени, почечной недостаточностью, нейропатией II степени, энцефалопатией и др.);
- I группа может быть предоставлена тяжелым больным с полной слепотой, параличами, выраженными нарушениями психики, тяжелой кардионедостаточности, наличием ампутированных конечностей. Такие пациенты в быту не могут обходиться без сторонней помощи.
Группа инвалидности дается после обследования пациента экспертными специалистами (так называемая комиссия), которые решают, присваивать ли группу, на какой срок, а также обсуждают варианты необходимых реабилитационных мероприятий.
Стандартное обращение по поводу инвалидности к экспертной комиссии должно включать в себя:
- результат общего исследования мочи и крови;
- результат анализа на содержание сахара в сыворотке крови до и после приема пищи;
- результат исследования мочи на наличие ацетона и сахара;
- почечная и печеночная биохимия;
- ЭКГ;
- заключение окулиста, невропатолога, терапевта, хирурга.
Из общей документации может понадобиться:
- заявление в письменной форме, написанное от имени пациента;
- паспорт;
- выписанное доктором направление;
- медицинская карточка, содержащая всю историю вашего заболевания;
- свидетельство о получении образования;
- ксерокопия трудовой книжки;
- описание трудовых условий.
Если вы обращаетесь по поводу повторного предоставления инвалидности, требуется также справка о том, что вы – инвалид, а также реабилитационная программа, назначенная вам ранее.
[], [], [], [], []
Льготы
Независимо от того, присвоили вам инвалидность, или нет, вы можете претендовать на получение бесплатных инсулиновых препаратов и прочие льготы при сахарном диабете 2 типа.
На что ещё вы имеете право:
- получение бесплатных шприцев и сахаропонижающих препаратов;
- льготный заказ глюкотестов и приборов для измерения сахара в крови;
- участие в социальной реабилитации (облегчение условий труда, обучение другой профессии, переквалификация);
- санаторно-курортное лечение.
Если вы инвалид, то будете получать денежное пособие (пенсию).
Говорят, что диабет – это не заболевание, а образ жизни. Поэтому больным приходится приспосабливаться к патологии, внимательно относиться к питанию, контролировать массу тела, регулярно контролировать свое состояние и сдавать анализы. Что ж, сахарный диабет 2 типа – действительно сложная болезнь, и только ваше заботливое отношение к самому себе может помочь вам как можно дольше жить полноценной и активной жизнью.









Добавить комментарий