Характеристика и стратегия терапии при фокальной эпилепсии
Содержание:
- Лечение
- Прогноз
- Что это такое
- Типы генерализованных и парциальных припадков
- Диагностика генерализованной эпилепсии
- Криптогенная форма
- Височная эпилепсия
- Симптоматическая парциальная эпилепсия
- Как прекратить эпилептические приступы у взрослых и детей
- Клиническая картина
- Симптомы
- Как проявляется заболевание
- Негативные последствия
- Что такое фокальная эпилепсия?
- Основные симптомы, или Как проявляется криптогенная фокальная эпилепсия
- Симптомы парциальных судорог
- Диагностика
- Применение медикаментов
- Классификация фокальной эпилепсии
Лечение
Лечение эпилепсии комплексное и состоит ряда из основных принципов. Начать следует с выявления условий, провоцирующих наступление приступа и избавление от них. Больным рекомендуется наладить режим сна, отказаться от употребления алкоголя, кофе и избегать стрессовых ситуаций.
Медикаментозная терапия заключается в назначении противосудорожных препаратов. Подбираются они индивидуально, при отсутствии эффективности одного препарата, он заменяется другим.
Также необходимо объяснить родственникам и близким тактику поведения при наступлении приступа. Главная опасность-нарушение дыхания из-за западения языка или захлебывания рвотными массами. Больному необходимо разжать челюсть используя подручные предметы (например, ложку), освободить полость рта от рвотных масс. При затяжном приступе или нарушении функций дыхания, сердечной деятельности необходимо вызвать скорую и незамедлительно начать непрямой массаж сердца.
Прогноз
Вариабелен. От максимально благоприятного до негативного. Благоприятный вероятен при вторичных легких и первичных неосложненных формах, хорошо откликающихся на стандартное лечение. Резистентные разновидности куда хуже излечиваются и в некоторых случаях не корректируются вообще.
Также нужно учитывать опасности, которые несет эпилепсия. Чем она опасна? В основном вероятностью получения травмы, несовместимой с жизнью в результате падения. Также пациент может быть не в курсе, что страдает расстройством. Потому возможна спонтанная манифестация патологии во время воздействия транспортного средства, выполнения профессиональных обязанностей, перехода по оживленному нерегулируемому переходу.
При прогнозировании учитывается возраст больного, момент начала (врожденные формы зачастую сложнее и менее благоприятны), отклик на проводимое лечение, тяжесть неврологического дефицита в приступный момент.
Усредненные показатели приводить смысла не имеет, потому как эпилепсия — не одно, а целая группа расстройств, различающихся по течению и симптомам. Также нужно учитывать массу факторов. Вопрос прогноза и перспектив лучше адресовать ведущему врачу-неврологу.
Что это такое
Эпилепсия – это хроническое неврологическое заболевание, которое характеризуется повышенной предрасположенностью организма к возникновению эпилептических приступов. Эпилепсия является одной из наиболее частых патологий центральной нервной системы, среди взрослых и детей распространенность заболевания составляет примерно 50–100 случаев на 100 тыс. населения.
В зависимости от этиологии выделяют 3 формы патологии:
Криптогенная эпилепсия – это заболевание с неустановленной этиологией, то есть причина развития болезни не ясна, не выявлена. Диагноз устанавливается только после исключения других форм.
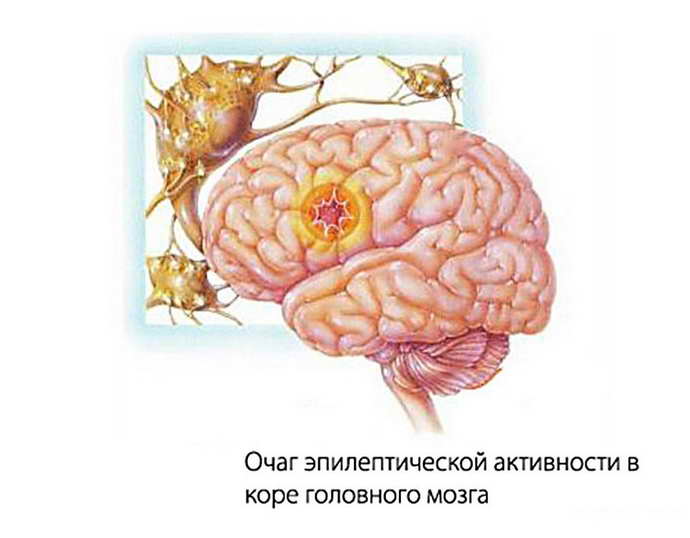
По каким-либо причинам возникает предрасположенность клеток головного мозга к формированию чрезмерного пароксизмального разряда. Такой разряд нарушает нормальное функционирование нейронов, что и приводит к клиническим проявлениям эпилепсии – потере сознания, судорогам, чувствительным и вегетативным нарушениям.
При криптогенной форме болезни чаще выявляют очаговые изменения. Очаг чрезмерной активности может локализоваться в лобной, височной, теменной или затылочной доле. Реже разряд распространяется на оба полушария головного мозга.
Типы генерализованных и парциальных припадков
Генерализованные приступы характеризуются тем, что активизация нейронов затрагивает не только основной очаг, являющийся начальной точкой, но и другие участки мозга. Виды таких эпилептических припадков встречаются довольно часто. Среди них можно выделить 4 основных:
- Генерализованные тонико-клонические. Представляют собой классическую картину эпилепсии. У больного происходит потеря сознания с падением и вскриком, вытягиваются конечности, закатываются глаза с головой, замедляется дыхание, синеет кожа, потом начинаются толчкообразные судороги с последующим медленным восстановлением. После приступа сохраняется слабость и ощущение разбитости. Часто возникает при генетической предрасположенности или алкоголизме.
- Абсансные. Отличаются отсутствием привычных судорог. У больного время от времени выключается сознание на короткий промежуток времени (не более 20 сек), но он остается в положении стоя и не падает. При этом он не двигается, его глаза становятся «стеклянными», никакие внешние раздражители не могут на него повлиять. После приступа человек о случившемся не подозревает и дальше шагает, словно ничего не было. Встречается такая эпилепсия чаще в детских возрастах.
- Миоклонические. Характеристикой такой эпилепсии становятся короткие сокращения мышечных тканей в отдельных или сразу всех частях тела. Она может проявляться в виде неконтролируемого движения плечами, кивания головой, размахивания руками. Припадки длятся меньше минуты, чаще проявляются в возрасте от 12 до 18 лет. Сильнее всего пострадать от них может подросток.
- Атонические. Больной при таком приступе неожиданно теряет тонус и падает, а сам припадок длится менее одной минуты. Иногда недуг может затронуть только одну часть тела. Например, нижнюю челюсть или голову.
Проявления припадков парциального типа определяются точной локализацией проблемы. Но в большинстве случаев очень схожи. Они могут возникнуть у человека любого возраста. Всего выделено три основных вида таких эпилепсий, но они могут разделяться на более уточненные разновидности. К главным относят:
- Простые. Во время приступа человек не теряет сознание, но у него появляются другие симптомы. Ползанье мурашек с покалыванием и онемением, ощущение противного привкуса во рту, нарушения зрения, учащение сердечного ритма, скачки давления, неприятные чувства в животе, изменение цвета кожи, беспричинный страх, сбой речи, психические отклонения с ощущением нереальности – многое из этого может возникнуть одновременно.
- Сложные. Сочетают в себе симптомы простых приступов, а также нарушение сознания. Во время припадка больной сознает происходящее, но взаимодействовать с окружающим миром не может, а после возвращения к нормальному состоянию он все забывает.
- С генерализацией. Это обычные парциальные приступы, которые через некоторое время превращаются в тонико-клонические, вызывая все сопутствующие проявления. Длительность припадка составляет до 3 минут. Чаще всего после эпилепсии человек просто засыпает.
Иногда парциальную эпилепсию врач по неопытности может спутать с другими заболеваниями, из-за чего пациент получит неправильное лечение, которое приведет к ухудшению состояния
Поэтому важность диагностики при подобных симптомах особенно важна
Диагностика генерализованной эпилепсии
Юсуповская больница обладает комплексом современного оборудования для полного и глубокого обследования каждого больного, обратившегося к нашим специалистам с неврологическими патологиями. В начале диагностического поиска неврологи больницы тщательно соберут анамнез, чтобы определить причины и характер приступа. Единожды возникший приступ еще не является эпилепсией, но его наличие повышает риск заболевания эпилепсией. На протяжении всей жизни у 11% людей был хотя бы один эпизод, но болеют эпилепсией лишь 2-3%. У пациента уточняют, были ли травмы мозга, инфекции, отравления, судороги или рак
Важно знать, страдали ли эпилепсией или другими неврологическими нарушениями близкие родственники. Врач задает вопросы о случаях появления первых симптомов, описанных выше
Крайне важным методом инструментальной диагностики является электроэнцефалография (ЭЭГ), благодаря которой можно выявить эпилептическую активность. Наиболее частые варианты их отображения:
- острые волны;
- пики (спайки);
- комплексы «пик– медленная волна» и «острая волна– медленная волна».
Высокоамплитудные комплексы «пик– волна» частотой 3 Гц довольно часто регистрируют при абсансах. ЭЭГ делается в межприступный период и, если есть возможность, в момент приступа.
Ценность в диагностике представляет магнитно-резонансная томография (МРТ), благодаря которой можно увидеть очаги поражения головного мозга, вызывающие появление приступа эпилепсии. Это могут быть опухоли, аневризма или участки склероза.
Криптогенная форма
Криптогенная фокальная эпилепсия – это заболевание, причины которого неизвестны, скрыты (от греч. kryptos). Исследования, проведенные для выяснения факторов, вызывающих болезнь, не обнаружили их в отличие от симптоматической формы. Однако имеются провокаторы возникновения приступов.
Обычно припадки при криптогенной эпилепсии случаются после таких триггеров, как:
- Алкогольное, наркотическое опьянение.
- Травмы.
- Яркий свет.
- Резкие звуки.

- Потеря сознания.
- Неврологические нарушения.
- Психические расстройства при длительном протекании заболевания.
Имеются и предвестники припадков. Предупреждают о приступах такие состояния, как бессонница, учащенное сердцебиение, аура (искры, вспышки). Головная боль – один из признаков надвигающихся судорог.
Височная эпилепсия
Приступы эпилепсии сопровождаются предвестниками или, как их называют , аурой. При поражении височной доли аура хорошо выражена: зрительные, обонятельные галлюцинации, боли в животе, нарушении восприятия времени, пространства. Сам приступ протекает с сохраненным или частично нарушенным сознанием, пациент тревожен, теряет ощущение реальности, появляется головокружение.
При усугублении заболевания развиваются вторичные приступы с потерей сознания, развитием судорог. Прогрессирование заболевания отрицательно сказывается на функциях головного мозга вне приступов: снижается память, скорость мышления. Речь замедляется.
Симптоматическая парциальная эпилепсия
При симптоматических парциальных формах эпилепсии выявляются структурные изменения в коре головного мозга. Причины, детерминирующие их развитие, многообразны и могут быть представлены двумя основными группами: перинатальными и постнатальными факторами. Верифицированное перинатальное поражение ЦНС в анамнезе констатируется у 35% пациентов (внутриутробные инфекции, гипоксия, эктомезодермальные дисплазии, кортикальные дисплазии, родовая травма и пр.). Среди постнатальных факторов следует отметить нейроинфекции, черепно-мозговые травмы, опухоли коры головного мозга.
Дебют приступов при симптоматической парциальной эпилепсии варьирует в широком возрастном диапазоне, с максимумом в предшкольном возрасте. Для этих случаев характерно наличие изменений в неврологическом статусе, нередко в сочетании со снижением интеллекта; появление региональных паттернов на ЭЭГ, резистентность приступов к АЭП и возможность хирургического лечения. Выделяют симптоматические парциальные формы эпилепсии: височную, лобную, теменную и затылочную. Две первых – наиболее частые и составляют до 80% всех случаев.
Как прекратить эпилептические приступы у взрослых и детей
Как можно вылечить эпилепсию? Современные медики применяют для избавления от патологии комплекс средств. Основные методы лечения эпилепсии:
медикаментозная терапия;
хирургическое вмешательство;
мозжечковая стимуляция;
народные средства;
диетотерапия;
массаж;
лечебная физкультура;
дыхательная гимнастика;
войта-терапия.
Медикаменты
Терапия недуга начинается с назначения медикаментозных препаратов. В основном используют следующие группы средств:
Противосудорожные
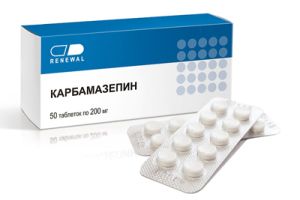
Золотым стандартом во всем мире признаны противосудорожные средства: Фенобарбитал, Карбамазепин и вальпроат натрия. Это, так называемая, стартовая терапия, средства относятся к препаратам первого ряда.
Карбамазепин эфективен в отношении парциальных приступов, височном типе болезни, первичных генерализованных припадках. Его не назначают при миоклонических судорогах и абсансах.
Вальпроат натрия имеет более широкий спектр действия, может применяться при абсансах. Однако, при первично-генерализованных приступах более эффективен Фенобарбитал.
Среди препаратов второго ряда, чаще всего назначают: Ламотриджин, Топирамат, которые обладают комплексным действием, оказывают влияние на все виды приступов.
Клиническая картина
Выделяют несколько типов приступов.
Они отличаются природой своего появления, симптоматикой и продолжительностью.
Абсансы
В первый раз данный тип припадков был описан еще в 1705 году. Но само понятие стали применять только в 1824 году. Абсансы характеризуются потерей сознания и задержкой взгляда.
По статистике, идиопатическая эпилепсия, которая выражается в абсансах, возникает примерно у 2 – 8 человек из 100000. Встречается у девочек вдвое чаще, чем у мальчиков.
При абсансах девять из десяти больных страдают нарушениями двигательной активности. Примерно две трети пациентов страдают неконтролируемыми периодически повторяющимися действиями. Течение заболевания считается сложным при комбинации сразу нескольких проявлений данного типа врожденной эпилепсии.
При слежении абсанса на ЭЭГ можно увидеть билатериально-синхронные комплексы, которые регистрируются на частоте 3 Гц. В этом случае самое большое значение пик — волны в лобных частях. Минимальное отмечается в височной и затылочной областях. Но эти данные не означают, что очаг активности располагается в лобной доле головного мозга.
Комплексы бывают достаточно выражены только над одним полушарием, которое меняет превалирование в свою сторону. Кроме этого, у 40% пациентов регистрируют в стадии между припадками и на ЭЭГ разряды.
Продолжительность каждого припадка составляет трех минут. У детей могут проявляться атипичные абсансы, прерывающиеся различными факторами.
Миоклонус
Врожденная эпилепсия с миоклонусом часто выражается в виде невольных сокращений мышечной ткани. В определенных случаях может сопровождаться суставной двигательной активностью. Данный тип припадка может быть как фокальным, для одной группы мышц, так и генерализованным.
Абсолютно каждой конвульсии соответствует разряд на электроэнцефалограмме. В некоторых случаях миоклоунс может иметь негативную форму. При этом продолжается активность под воздействием гравитации, в момент резкого снижения тонуса мышечной ткани.
Генерализованный тонико-клонический
Тонико-клонический приступ характеризуется последовательной фазой постоянных сокращений, которые сменяются на непрерывные сокращения. Чаще всего пациент теряет сознание. Фаза долговременного тонуса при этом составляет до 40 секунд. Затем начинаются ритмичные и резкие подергивания.
Приступ завершается полным расслаблением, в результате которого появляется слабость. В нередких случаях пациент может впасть в сон. Зачастую наблюдается невольное мочеиспускание, обильное слюноотделение.
Симптомы
Приступы эпилепсии часто сопровождаются неконтролируемой активностью нервной системы, потерей сознания, помутнениями рассудка. Возникают судороги, человеку при этом лучше занять горизонтальное положение. Особенности проявления симптомов обуславливаются локализацией очага аномальной активности нейронов.
Легкая форма отличается дискомфортом и волнением. Когда начинается припадок, пациент плохо себя чувствует, рецепторы воспринимают информацию, которой на самом деле нет. Контролировать полностью свое тело человек не в состоянии.
Тяжелая форма имеет более выраженную симптоматику: произвольная бесконтрольная активность, отсутствие понимания происходящего, трудно контролировать работу конечностей, судороги, рвотные позывы.
- Симптоматическая эпилепсия лобной части характеризуется так: продолжительность припадка около 40 секунд, спонтанное начало, проблемы с мелкой моторикой, приступы проявляются часто.
- Для височной формы характерны такие признаки: человек не понимает, что с ним происходит, галлюцинации со стороны зрительных и слуховых рецепторов, лицевые автоматизмы.
- Теменные формы: спазмы во всех мышцах, проблемы с терморегуляцией, неприятные чувства, усиливается либидо.
- Затылочная форма: голова дергается, двигаются глаза, моргание, зрительные галлюцинации.
Как проявляется заболевание
Основным признаком заболевания являются повторяющиеся эпилептические припадки. Они бывают 2 видов – парциальные (фокальные) и генерализованные. Частые приступы могут спровоцировать необратимые изменения в головном мозге, в таком случаев некоторые симптомы болезни будут сохраняться даже вне приступов.
При криптогенной форме болезни чаще встречаются парциальные припадки. Для них характерно появление очага возбуждения в небольшом участке головного мозга. Симптоматика, которая при этом возникает, напрямую зависит от локализации очага возбуждения (височная, лобная, теменная, затылочная доля).
Больной обычно предчувствует обострение благодаря характерной ауре – слабо выраженным симптомам, которые появляются перед началом приступа.
Парциальные приступы бывают трех видов:
- простые – без потери сознания;
- сложные – с потерей сознания;
- с вторичной генерализацией – парциальный припадок переходит в генерализованный.
Клиника парциальных припадков разнообразна и может включать в себя моторный, чувствительный, вегетативный и психический компоненты. Все варианты парциальных припадков объединяет одно общее свойство – приступообразный характер.
Вид парциального припадка
Моторный парциальный припадок проявляется в виде быстрых и ритмичных сокращений отдельных групп мышц. Чаще всего судороги локализуются в мышцах лица, левой или правой руки, ноги.
Парциальный приступ с чувствительными нарушениями чаще всего проявляется в виде необычных ощущений в теле (жжение, онемение, ползание мурашек). Реже возникают обонятельные, зрительные, слуховые иллюзии и галлюцинации.
Приступы с вегетативным компонентом проявляются следующими симптомами:
· резкое побледнение или покраснение кожи;
· ощущение кома в горле;
Психический компонент проявляется в виде необычных мыслей, дереализации, деперсонализации, агрессивного или странного поведения, страхов.
Генерализованные приступы при криптогенной форме болезни встречаются гораздо реже. Для них характерно двустороннее вовлечение головного мозга, очаговая симптоматика отсутствует. В большинстве случаев генерализованные припадки проявляются в виде судорожного синдрома и сопровождаются потерей сознания. Выделяют тонико-клонические, миоклонические припадки и абсансы.
Тип генерализованных приступов
Наиболее распространенная форма приступа. Пациент не предчувствует его появление, а внезапно теряет сознание. Тонико-клонический припадок состоит из двух фаз – тонической и клонической. В первой фазе возникает сильное мышечное напряжение, тело выгибается, мышцы становятся как будто каменными. Пациент падает, может прикусывать язык, его дыхание останавливается. Затем наступает вторая фаза – быстрые и ритмические подергивания всех групп мышц. Постепенно подергивания прекращаются, в конце второй фазы может возникать непроизвольное мочеиспускание. В среднем приступ длится от 30 секунд до 3 минут.
Возникает редко, характеризуется кратковременным неритмичным подергиванием групп мышц.
Абсанс чаще возникает в детском возрасте и является бессудорожной формой генерализованного приступа. При развитии типичного абсанса человек как будто замирает, но при этом может совершать автоматические движения. Сознание при абсансе не выключается, но нарушается. Приступы длятся несколько секунд.
Вне приступов могут сохраняться неспецифические симптомы, которые не связаны непосредственно с судорожной активностью головного мозга:
- подавленное настроение;
- гневливость, обидчивость;
- нарушение памяти и других когнитивных функций.
Такие симптомы обычно появляются при длительных и частых генерализованных приступах, которые приводят к временной гипоксии головного мозга.
Негативные последствия
Если начать своевременно лечение фокальной эпилепсии, можно надеяться на благоприятный прогноз. Негативные последствия часто возникают при тяжелых генерализированных припадках. Летальный исход возможен при травмировании во время падения, вследствие остановки дыхания (при спастических изменениях дыхательной мускулатуры), вдыхания крови или слюны изо рта. Продолжительный приступ вызывает увеличение нагрузки на сердечно-сосудистый аппарат, развитие гипоксии мозга, повышая риск наступления комы или смерти.
При беременности
Не стоит пренебрегать походом к врачу и его назначениями, если женщине с хронической эпилепсией удалось забеременеть. В целом патология не оказывает негативное влияние на вынашивание плода, однако приступ может вызвать преждевременное прерывание беременности. Существуют случаи, когда беременность становится пусковым причинным фактором к развитию эпилепсии.
За счет гормональных перестроек и повышения нагрузки на организм возникает манифестация или обострение процессов, находящихся в «спящем» состоянии, включая эпиактивность. В медицине существует такой термин, как «гестационная эпилепсия», при которой припадки развиваются только в период беременности, а после родоразрешения самопроизвольно исчезают.
Планируя беременность, многие женщины задаются вопросом: не передастся ли болезнь детям, то есть, имеет ли место наследственная предрасположенность? Конечно, наследственный фактор играет роль в развитии фокальной эпилепсии, но дать 100%-ю гарантию того, что у потомства возникнет болезнь, невозможно.
Терапия патологии в период вынашивания плода назначается в индивидуальном порядке, учитывая особенности развития. Конечно, при беременности многие противосудорожные средства запрещены к использованию, так как они оказывают тератогенное действие. Однако при тяжелой эпилепсии и наличии риска развития генерализированных припадков таковые все же назначают, но в меньшей дозировке, чем для остальных больных.
Во время приема противосудорожных средств грудное вскармливание не оканчивают, так как контакт ребенка с лекарствами произошел еще во внутриутробный период. Если возникает заторможенность, хроническая интоксикация, малыша можно перевести на искусственное вскармливание.
Что такое фокальная эпилепсия?
При фокальной эпилепсии симптомы обусловлены расстройством в ограниченной области мозга. Участок точно определяется, на нем увеличивается пароксизмальная активность. У фокальной эпилепсии часто имеется вторичный характер, т.е. болезнь проявляется в результате других патологий. Нередко она выступает в качестве самостоятельной патологии, если рассматривается идиопатическая форма.
Для такой категории эпилепсии свойственны фокальные судороги. Они расширяются на руки от лица, потом на ноги. Возникает генерализация приступа, иногда задеваются только мышцы лица или по отдельности какой-то конечности. У малышей картина приступа будет подобной. Однако дети начинают держаться за ногу здоровой рукой, стараясь сдерживать приступ.
Для диагностики фокальной эпилепсии нужно проводить обследование, жалоб недостаточно. Выполняется процедура нейропсихологического тестирования, при которой специалист оценивает волю, эмоции, когнитивные функции. Выполняется диагностика с применением оборудования: МРТ, ЭЭГ, УЗИ.
Выполняются лабораторные обследования, пациент проводит биохимический анализ крови. Это нужно для назначения правильной терапии, которая направлена на купирование приступов и улучшение образа жизни больного. Не всегда для эффективной терапии применяются противосудорожные средства.
Если приступу происходять меньше, чем раз в год, процедуру выполнять не нужно. Однако пациенту предстоит соблюдать режим сна, ограничить употребление спиртного, напитков, содержащих кофеин, лучше выбирать еду.
Основные симптомы, или Как проявляется криптогенная фокальная эпилепсия
Все симптомы припадков, которыми сопровождается криптогенная фокальная эпилепсия, всецело зависят от расположения очага эпилептогенеза в головном мозге. Зная, как выглядит приступ, доктор сразу может предположить какой из отделов коры или подкорки пострадал.
Классификация
Исходя из локализации эпилептического фокуса парциальная форма заболевания подразделяется на:
- височную;
- лобную;
- теменную;
- затылочную.
Также неоднородны и приступы фокальной эпилепсии, которые могут затрагивать лишь один участок тела либо же перерастать в генерализованные припадки.
Выделяют:
- простые парциальные приступы – не сопровождаются потерей сознания и удерживаются около минуты. Симптомы при этом возникают соответствующие локализации очага в мозге. То есть если поражена моторная кора лобной доли, то судороги затронут одну или обе конечности на противоположной от неё стороне;
- сложные, или комплексные, приступы – развиваются на фоне угнетения сознания разной степени. Вначале происходит фиксация взора, появляются различные автоматизмы (топтание на одном месте, облизывание губ, имитация жевательных движений и т.п.). Сам припадок выглядит как двусторонние судороги в конечностях либо попытка воспроизвести какое-то элементарное движение. Клиника в данном случае также зависит от расположения очага в коре мозга. Причём сложные приступы отличаются вовлечением в процесс обоих полушарий, в отличие от простых, где задействовано лишь одно. По окончании приступа наблюдается кратковременная спутанность сознания, больной не осознаёт того, что с ним происходило. Иногда таким припадкам предшествует аура, проявляющаяся дискомфортом в животе, тревожностью, головокружением и т.п.;
- фокальные приступы с вторичной генерализацией – являют собой сложные или простые припадки, которые перерастают в генерализованные тонико-клонические судороги, длящиеся не более трёх минут.
Проявления
Лобный вид фокальной эпилепсии
- моторными приступами – возникают клонические или тонические судороги в конечностях, многократные глотательные или жевательные движения, может резко развиться шаткость и неустойчивость во время ходьбы, нарушение речи;
- вегетативными симптомами – боль в животе, приливы, ухудшение дыхания;
- психическими приступами – пациент перестаёт узнавать окружающую обстановку, становится чрезвычайно агрессивным;
- сенсорными феноменами – возникают вкусовые или обонятельные галлюцинации.
Нередко данная форма эпилепсии сопровождается вторичной генерализацией и тогда вышеперечисленные признаки относят в разряд ауры приступа.
Височная эпилепсия
Для височной эпилепсии характерны следующие симптомы:
- вкусовые, обонятельные или слуховые галлюцинации;
- приливы жара, дискомфорт в эпигастральной области, отрыжка, метеоризм;
- déjà vu, или эффект уже виденного, а также jame vu — никогда не виденного;
- постприступная вялость и сонливость.
Приступы теменной эпилепсии протекают в виде сенсорных или сенсомоторных феноменов, часто переходящих в джексоновский марш. То есть судороги или онемение в случае чувствительных нарушений постепенно распространяются на всю половину тела. Также для этой формы заболевания характерны дезориентация, нарушение речи и головокружение.
Затылочная эпилепсия характеризуется наличием таких признаков, как зрительные феномены (молнии, звёздочки, точки или выпадения участка зрения), иллюзии (видение всего увеличенного в размерах или, наоборот, уменьшенного), галлюцинации.
Симптомы парциальных судорог
Ведущим симптомом эпилепсии считаются фокальные приступы, которые подразделяются на простые и сложные. В первом случае отмечаются следующие расстройства без потери сознания:
- моторные (двигательные);
- чувствительные;
- соматосенсорные, дополняемые слуховыми, обонятельными, зрительными и вкусовыми галлюцинациями;
- вегетативные.
Продолжительное развитие локализованной фокальной (парциальной) симптоматической эпилепсии приводит к появлению сложных приступов (с потерей сознания) и психическим расстройствам. Эти припадки нередко сопровождаются автоматическими действиями, которые пациент не контролирует, и временной спутанностью сознания.
Со временем течение криптогенной фокальной эпилепсии может принять генерализованный характер. При подобном развитии событий эпиприступ начинается с судорог, затрагивающих в основном верхние части тела (лицо, руки), после чего распространяется ниже.
Характер припадков меняется в зависимости от пациента. При симптоматической форме фокальной эпилепсии возможно снижение когнитивных способностей человека, а у детей отмечается задержка интеллектуального развития. Идиопатический тип заболевания не вызывает подобных осложнений.
Очаги глиоза при патологии также оказывают определенное влияние на характер клинической картины. По этому признаку выделяют разновидности височной, лобной, затылочной и теменной эпилепсии.
Поражение лобной доли
При поражении лобной доли возникают двигательные пароксизмы джексоновской эпилепсии. Эта форма заболевания характеризуется эпиприступами, при которых пациент сохраняет сознание. Поражение лобной доли обычно вызывает стереотипные кратковременные пароксизмы, которые в дальнейшем становятся серийными. Изначально во время приступа отмечаются судорожные подергивания мышц лица и верхних конечностей. Затем они распространяются на ногу с той же стороны.
Нередко отмечаются поворот глаз и головы. Во время припадков пациенты часто совершают сложные действия руками и ногами и проявляют агрессию, выкрикивают слова или издают непонятные звуки. Кроме того, данная форма заболевания обычно проявляется во сне.
Поражение височной доли
Такая локализация эпилептического очага пораженного участка мозга является наиболее распространенной. Каждый приступ неврологического расстройства предваряет аура, характеризующаяся следующими явлениями:
- боли в животе, не поддающиеся описанию;
- галлюцинации и другие признаки нарушения зрения;
- обонятельные расстройства;
- искажение восприятия окружающей действительности.
В зависимости от локализации очага глиоза приступы могут сопровождаться кратковременным отключением сознания, которое длится 30-60 секунд. У детей височная форма фокальной эпилепсии вызывает непроизвольные вскрикивания, у взрослых – автоматические движения конечностями. При этом остальное тело полностью замирает. Возможны также приступы страха, деперсонализация, возникновение ощущения, будто текущая ситуация нереальна.
По мере прогрессирования патологии развиваются психические расстройства и когнитивные нарушения: ухудшение памяти, снижение интеллекта. Пациенты с височной формой становятся конфликтными и морально неустойчивыми.
Поражение теменной доли
Очаги глиоза редко выявляются в теменной доле. Поражения этой части головного мозга обычно отмечаются при опухолях либо корковых дисплазиях. Эпиприступы вызывают ощущения покалывания, боли и электрических разрядов, которые пронизывают кисти и лицо. В некоторых случаях указанные симптомы распространяются на паховую зону, бедра и ягодицы.
К числу возможных симптомов относят нарушение речевых функций и ориентации в пространстве. При этом приступы теменной фокальной эпилепсии не сопровождаются потерей сознания.
Поражение затылочной доли
Локализация очагов глиоза в затылочной доле вызывает эпилептические приступы, характеризующиеся снижением качества зрения и глазодвигательными расстройствами. Также возможны следующие симптомы эпилептического припадка:
- зрительные галлюцинации;
- иллюзии;
- амавроз (временная слепота);
- сужение поля зрения.
При глазодвигательных расстройствах отмечаются:
- нистагм;
- трепетание век;
- миоз, затрагивающий оба глаза;
- непроизвольный поворот глазного яблока в сторону очага глиоза.
Одновременно с указанными симптомами пациентов беспокоят боли в области эпигастрия, побледнение кожных покровов, мигрень, приступы тошноты с рвотой.
Диагностика
Первый эпилептический приступ может указывать не только на эпилепсию, но и на множество других серьезных заболеваний, начиная от опухоли мозга и заканчивая инсультом.
Поэтому диагностика имеет несколько этапов:
- Сбор анамнеза. В это время невролог собирает данные о пациенте, выясняет частоту и особенности приступов. Так же он проводит неврологический осмотр.
- Лабораторные исследования. У пациента берут кровь из пальца и вены, мочу на экспресс-анализ. Результаты будут готовы буквально в течение нескольких часов.
- Аппаратные исследования. Это электроэнцефалография, которую иногда необходимо провести в момент приступа, МРТ и ПЭТ (позитронная эмиссионная томография), которая необходима для того, чтобы узнать о состоянии каждого раздела головного мозга.
Применение медикаментов
Нужно пытаться освободить пациента от приступа или уменьшить их количество без побочных эффектов. Антиэпилептические средства дают хороший результат, низкая вероятность появления побочных эффектов. Верная дозировка АЭП – минимальная.
Принцип агтравации – если лекарства помогают при одних видах приступов, то могут усугубить состояние при других. Титрование увеличивает результативность терапии. Когда употребленная доза превышает верхнюю границу переносимости, совокупный эффект от терапии усугубляется.
Что определяет выбор препаратов. Во-первых, специфичность действий. Разные виды эпилептических приступов отличаются эффективностью. Во-вторых, сила терапевтического воздействия. В-третьих, определение спектра эффективности.
Также безопасность для организма, идивидуальная переносимость, побочные эффекты, взаимодействие с другими средствами, необходимость изучения анализов во время курса терапии, цена, регулярность употребления.
Классификация фокальной эпилепсии
Специалистами в области неврологии принято различать симптоматические, идиопатические и криптогенные формы фокальной эпилепсии. При симптоматической форме всегда можно установить причину её возникновения и выявить морфологические изменения, которые в большинстве случаев визуализируются при томографических исследованиях. Криптогенная фокальная эпилепсия носит также название вероятно симптоматическая, что подразумевает её вторичный характер. Однако при этой форме никакие морфологические изменения современными способами нейровизуализации не выявляются.
Идиопатическая фокальная эпилепсия возникает на фоне отсутствия каких-либо изменений ЦНС, которые могли бы привести к развитию эпилепсии. В её основе могут лежать генетически обусловленные канало- и мембранопатии, расстройства созревания мозговой коры. Идиопатическая ФЭ носит доброкачественный характер. К ней относят доброкачественную роландическую эпилепсию, синдром Панайотопулоса, детскую затылочную эпилепсию Гасто, доброкачественные младенческие эписиндромы.













Добавить комментарий