Интерстициальные заболевания легких диагностика и лечение
Содержание:
Разновидности ИЦ
По итогам различных исследований (наших ученых и зарубежных) классификация ИЦ обусловлена результатами цистоскопии и выделяет две формы заболевания:
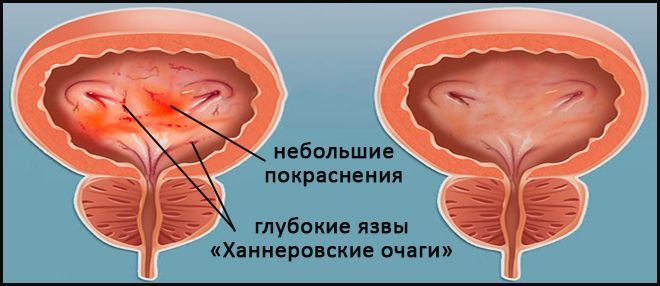
Типичную – редкая форма, поражающая до 10% пациентов. Характеризуется явными признаками воспалительных процессов (неинфекционного характера) в структуре стенок мочевого пузыря, нарушающих их защитную функцию.
Выраженность повреждения слизистой выстилки пузыря способна варьироваться и проявляться небольшим покраснением, либо множественными глубокими язвами – «Ханнеровскими очагами» или язвенными образованиями (название в честь ученого, связавшего их с ИЦ), поражающими ретикулярную соединительную ткань (интерстицию), лежащую под слизистым эпителием органа. Что провоцирует длительный хронический воспалительный процесс.
При хроническом течении интерстициального цистита, рубцевание язвенных образований приводит к образованию фиброзной ткани и значительному сужению полости органа.
Нетипичную форму ИЦ, проявляющуюся у 90% пациентов. Цистоскопия не выявляет особых признаков воспалительных реакций, но несмотря на это, клиника болезни может быть ярко выражена.
Прогноз
Прогноз и продолжительность жизни при фиброзе легких зависит от заболевания, на фоне которого он развился, степени прогрессирования самого фиброза, его протяженности и степени вовлечения бронхиального дерева (имеется в виду формирование бронхоэктазов, которые утяжеляют течение заболевания). Среди прогностических критериев главным является тип формирования пневмофиброза.
К благоприятным типам относятся фиброзные изменения в виде тяжей в центральном и периферическом интерстиции легких, а также ателектатический тип фиброза. Последний формируется в местах организовавшейся пневмонии или на месте длительно существовавшего спадения легочной ткани в результате закрытия бронхов. Возникновение этих типов пневмофиброза не влияет на перфузию и диффузию в легких и не приводит к развитию дыхательной недостаточности. К неблагоприятным типам относятся изменения в виде ацинарного фиброза и «сотового легкого», которые всегда приводят к нарушению перфузии и выраженной дыхательной недостаточности. Именно она является фактором, который уменьшает продолжительность жизни больного.
«Сотовое легкое» и значительная его распространенность считаются самым неблагоприятным прогностическим признаком. При этом придается значение и размеру «сот» — более неблагоприятными считаются «соты» большого размера или смешанный тип строения с чередованием мелких и крупных кист. Что касается их локализации, то неблагоприятным считается нижнезональное расположение.
Естественное течение идиопатического фиброза связано с постепенным изменением легочной ткани и прогрессирующим фибротическим повреждением, которое на конечной стадии приобретает вид «сотового легкого». Нарастающий фиброз прогрессивно ухудшает состояние больного и влияет на продолжительность жизни.
Трудно ответить на вопрос, сколько живут при этом заболевании, поскольку это зависит от состояния легочной функции. Сроки могут колебаться от 2 до 6 лет. Так, при остром течении больные живут не более 2 лет, при подостром – от 2 до 4 лет, а при хроническом – от 4 до 6 лет. Усугубляет положение сопутствующие заболевания, возникающие с возрастом. Летальный исход вызывает не только развитие острой дыхательной недостаточности, но и ИБС, тромбоэмболия легочной артерии или рак легкого.
При медленно прогрессирующем силикозе прогноз для жизни положительный, поскольку процесс перехода одной стадии в другую может длиться десятки лет. Бывают случаи, когда прогрессирование фиброза вообще не обнаруживается — в таких случаях прогноз для жизни благоприятен. Тяжелое осложнение силикоза — спонтанный пневмоторакс, но он встречается очень редко при современных формах силикоза. Если на фоне силикотического фиброза развивается туберкулез, то течение болезни неблагоприятное и в целом прогноз зависит от выраженности туберкулеза и силикоза, и формы туберкулеза.
Идиопатическая интерстициальная пневмония: лечение, признаки на рентгене и симптомы
Интерстициальная пневмония – это воспаление легочных тканей, поражающее преимущественно альвеолярные стенки, эндотелий, капилляры и фиброзные ткани паренхимы легких.
Этим термином обозначают целую группу воспалительных процессов межуточной ткани легких неустановленного происхождения. Диагностируется у пациентов разного возраста и пола: может заболеть как взрослый, так и ребенок. Часто исходом заболевания становится пневмофиброз.
Наиболее характерные проявления патологии – прогрессирующая одышка и ухудшение дыхательной функции.
Причины заболевания
Механизмы происхождения этого заболевания исследователями точно не установлены, поэтому оно носит название идиопатической интерстициальной пневмонии. Есть мнение, что болезнь может начинаться по причине расстройства иммунологической саморегуляции, а толчком к его развитию становится появление антигена, на который иммунная система реагирует активной выработкой антител.
Провоцирующими факторами развития этой тяжелой патологии могут выступать:
- возбудители инфекций – цитомегаловирусы, герпесвирусы, вирусы, провоцирующие респираторные инфекции, некоторые виды бактерий (микоплазмы, хламидии, легионеллы, паразитирующие микроорганизмы: риккетсии, пневмоцисты);
- вдыхание некоторых разновидностей пылевых частиц;
- длительное курение (болезнь может развиваться также у тех, кто избавился от этой вредной привычки);Цитомегаловирусы
- иммунодефицитные состояния, например, заболевание ВИЧ и СПИДом, особенно в раннем детском возрасте;
- наличие некоторых аутоиммунных патологий, например, болезни Шегрена (поражаются соединительные ткани с вовлечением в патологический процесс желез внешней секреции);
- некоторые ревматические болезни, протекающие с поражением соединительной ткани;
- медикаментозное лечение некоторыми препаратами (антиаритмическими и противоревматическими).
Симптоматика
Все формы заболевания сопровождаются рядом общих симптомов. Среди них:
Сухой кашель
- кашель (сухой, малопродуктивный);
- одышка (на начальных этапах развития патологии возникает при физической нагрузке, при прогрессировании – проявляется даже в спокойном состоянии);
- затруднение дыхания, невозможность полноценно вдохнуть, ощущение нехватки воздуха;
- боли в области поражения, иногда очень интенсивные, имеющие тенденцию к усилению при попытке вдохнуть полной грудью;
- проявления обструкции бронхов (чаще всего сопровождают десквамативную форму заболевания);
- лихорадочные явления (характерны для криптогенной, неспецифической и лимфоидной форм);
- нарушения сна;
- высокая утомляемость при незначительных нагрузках;
- потеря аппетита, снижение веса.
Для острой формы характерно внезапное начало и стремительное развитие, быстро нарастают симптомы дыхательной недостаточности, более 50% больных умирают. Идиопатический легочный фиброз, напротив, начинается незаметно, симптоматика нарастает довольно медленно. Когда патологический процесс начинает прогрессировать, у пациента наблюдаются нарушения дыхательной функции, легочная гипертензия.
Прогноз и профилактика
Прогнозы при этой патологии зависят от того, в какой форме она протекает, а также от того, насколько выражены фиброзные изменения легочных тканей.
В среднем с таким заболеванием люди живут около пяти лет, если же оно протекает в форме идиопатического легочного фиброза, осложненного склерозом тканей легких и недостаточностью функции дыхательной и сердечно-сосудистой систем, то перспективы значительно ухудшаются, выживаемость не превышает трех лет.
Интерстициальная пневмония в острой форме – тяжелое и опасное заболевание, которое даже при раннем выявлении и адекватной терапии приводит к смерти в более чем в половине диагностированных случаев.
При неспецифической интерстициальной пневмонии добиться улучшения клинических показателей и стабилизации состояния больного удается в 70-75% случаев. В трети случаев прогноз жизни оценивается в 10 лет.
Десквамативную интерстициальную пневмонию удается стабилизировать у 65% пациентов, более 90% живут до 10 лет, 60% – пять лет. Иногда при помощи терапии удается добиться стойкой ремиссии.
При лимфоидной и криптогенной формах прогнозы, как правило, благоприятные.
Профилактика интерстициальных заболеваний легких заключается в отказе от курения, регулярном проведении вакцинаций против гриппа, пневмококковой инфекции, предупреждении бактериальных инфекций, исключении влияния вредных и опасных факторов.
Лечение
Лечение интерстициального нефрита необходимо начинать после того, как будет установлена причина его развития в организме человека.
Учитывая тот факт, что заболевание наиболее часто развивается на фоне приёма некоторых синтетических медицинских препаратов, то в таком случае единоверный способ лечения – выявить и прекратить приём препарата, который спровоцировал развитие недуга. Если эффекта не будет на протяжении 3 дней, показано принимать глюкокортикостероиды.
Важно обеспечить больному наиболее оптимальный режим гидратации. Если количество мочи, которую он выделяет, увеличивается, то, соответственно, увеличивается и объем жидкости, которую он получает внутривенно или же употребляет самостоятельно
Если же объем мочи уменьшается, уменьшается и количество вводимой жидкости.
В случае развития у пациента острой почечной недостаточности необходимо в срочном порядке провести гемодиализ.
Во время лечения важно, чтобы пациент получал достаточное количество витаминов, белков и углеводов, поэтому врачи назначают ему специальную диету
Причины интерстициальной миомы матки
Многие гинекологи придерживаются мнения, что интерстициальная миома матки развивается под воздействием следующих факторов риска:
- Возраста более 40 лет;
- Отягощённой наследственности;
- Отсутствия в прошлом беременности;
- Перенесенных заболеваний, которые передаются во время незащищённого полового акта;
- Абортов и диагностических выскабливаний;
- Повреждения матки в родах;
- Частой смены половых партнёров;
- Артериальной гипертензии;
- Повышения уровня глюкозы в крови.
Сторонники прогестероновой теории происхождения интерстициальной миомы считают, что прогестерон инициирует каскад молекулярно-генетических нарушений, которые возникают в процессе развития узлов, и регулирует этот процесс вместе с эстрадиолом. Но было установлено, что рост миомы не зависит от естественных колебаний гормонов внутри менструального цикла.
Поскольку современная женщина рожает в лучшем случае 1-2 раза за свою жизнь, матка не успевает отдохнуть от ежемесячно повторяющихся изменений в структуре матки под влиянием работы яичников. Некоторые клетки начинают делиться с другой скоростью (как во время беременности) и формируют узлы. Из этих клеток развиваются интерстициальные узлы.
Наши гинекологи считают миому опухолевидным образованием, а не опухолью, поэтому при необходимости лечения рекомендуют пациентке максимально органосохраняющие методы лечения.. Они не не удаляют узлы без показаний к такому методу лечения. Эндоваскулярные хирурги выполняют эмболизацию маточных артерий. Врач вводит через сосудистый катетер в маточные артерии маленькие шарики (эмболы), которые перекрывают кровоток. Миомные образования лишаются кислорода и питательных веществ, после чего узлы подвергаются обратному развитию. Кровоснабжение здоровой ткани матки не нарушается.
Интерстициальная миома может развиваться под воздействием длительных стрессовых ситуаций.
Что провоцирует патологию
К вероятным причинам возникновения такого состояния в организме относятся:
- Часто рецидивирующие циститы. Регулярные воспалительные процессы приводят к истончению слизистой оболочки. Это связано с тем, что тканям после воспаления необходимо время для полного восстановления. Если не успевают регенерировать, то с каждым разом поражение будет более глубоким.
- Врожденные дефекты слизистой. При наличии патологий внутриутробного развития, возможно развитие дефектов слизистой на эмбриональном периоде развития.
- Оперативные вмешательства. Операции на мочевом пузыре могут приводить к истончению слизистой оболочки. Это операции с доступом через переднюю брюшную стенку, так и с использованием цистоскопа.
Спровоцировать цистит неинфекционной природы может аутоиммунный процесс, являющийся сбоем в работе организма человека.
Фактором развития становится и аномалия развития мочевого пузыря, при котором недоразвитой является слизистая оболочка.
Также цистит провоцирует поражение нервной системы без наличия воспаления, недостаточный отток лимфы из тканей, а также нарушение психоэмоциональной сферы.
Обостряется эта неинфекционная патология во время беременности, в следствии гормональных перестроек организма, после родов.
Слишком высокая сексуальная активность пациентки тоже становится фактором развития цистита.
Раздражающее действие на слизистую оболочку оказывают некоторые продукты питания и напитки.
https://youtube.com/watch?v=aA9BhLv5RvE
Патогенез.
Дезорганизация альвеолярной архитектоники — характерный признак
большинства форм ИЗЛ, — обусловлена хроническим воспалением дистальных отделов
респираторного тракта.
В случаях ИЗЛ установленной этиологии хронический воспалительный процесс
индуцируется известными агентами. При этом (например, при лекарственно-зависимой
патологии легких) причинные факторы, обладая цитотоксическим эффектом, оказывают
непосредственное повреждающее действие на легочную ткань. Среди ИЗЛ неизвестной
этиологии воспаление играет меньшую роль, и в основе повреждения и
дезорганизации легочной ткани лежат патологическая пролиферация мезенхимальных
клеток (например, при лимфангиолейомиоматозе) либо отложение депозитов
внеклеточного материала, в норме отсутствующего в респираторных отделах легких
(например, при альвеолярном протеинозе).
Различают два основных механизма повреждающего действия клеток воспаления на
альвеолы. Первый заключается в том, что клетки воспаления аккумулируются на
ограниченных участках альвеолярной стенки, а это приводит к ее повреждению и
нарушениям процесса газообмена. Второй предполагает выделение воспалительными
клетками большого числа медиаторов, повреждающих клетки паренхимы и
соединительнотканный матрикс, стимулирующих пролиферацию фибробластов, что и
приводит к формированию легочного фиброза.
В норме в одной альвеоле содержится около 60 альвеолярных макрофагов и 15
лимфоцитов, тогда как полиморфно-клеточные лейкоциты, как правило, не
обнаруживаются. При развитии же воспаления (в случае интерстициальных
заболеваний легких неясной этиологии) происходят следующие морфологические
изменения: 1) значительно увеличивается число клеток воспаления в респираторных
отделах легких; 2) изменяется соотношение воспалительных клеточных элементов —
для одних заболеваний характерно преобладание лимфоцитов, в других случаях
доминируют нейтрофилы, альвеолярные макрофаги и/или эозинофилы; 3) повышается
функциональная активность клеток воспаления. Последние активируются под
воздействием целого ряда медиаторов, которые в свою очередь оказывают
повреждающее действие на альвеолярные структуры. Так, некоторые медиаторы
инициируют процесс образования токсичных кислородных радикалов, которые вызывают
повреждение клеток паренхимы; высвобождающиеся при этом внутриклеточные протеазы
обусловливают дезорганизацию соединительнотканного матрикса легких.
Легочный фиброз развивается вследствие высвобождения альвеолярными макрофагами
медиаторных субстанций, инициирующих пролиферацию фибробластов. Эти медиаторы,
включая фибронектин и ростовой фактор альвеолярных макрофагов, способствуют
перемещению фибробластов в интерстиций. В результате резко увеличивается число
фибробластов, «продуцирующих» соединительную ткань, что и приводит к
формированию пневмофиброза.
Хотя представленные механизмы и являются достаточно специфичными для
идиопатического легочного фиброза, последний может рассматриваться в качестве
своеобразного образца развития и прогрессирования легочного фиброза для всей
группы ИЗЛ в целом. Обозначения: AMDGF — ростовой фактор альвеолярных
макрофагов.
При некоторых заболеваниях, относимых в рубрику ИЗЛ, в патологический процесс
вовлекаются также мелкие легочные артерии и вены. При этом в редких случаях
проявления легочного васкулита оказываются доминирующими, преобладая над менее
выраженными паренхиматозными изменениями. Иногда воспалительный процесс
ограничивается терминальными бронхиолами, что препятствует движению воздуха к
соответствующим альвеолам; с другой стороны, для отдельных форм ИЗЛ характерно
поражение висцеральной плевры с развитием плеврального выпота.
Причины
Как известно, одним из самых объективных диагностических методов для исследования паренхиматозных органов является пункционная биопсия. Только она ставит окончательную точку в спорном диагнозе, устанавливая морфологический, гистологический диагноз и изучает изменение клеток и их структуры. Так вот, по данным биопсии почек, выполненной по самым разным причинам, тубулоинтерстициальный нефрит был диагностирован от 3 до 9% случаев, протекающих как с клиническими проявлениями, так и без.
Основными причинами, приводящими к развитию интерстициального воспаления, являются:
- острые и хронические инфекции;
- болезни обмена веществ;
- аутоиммунные заболевания — красная волчанка, саркоидоз, синдром Шегрена;
- онкологическая патология;
- отравление солями тяжелых металлов;
- лучевая болезнь;
- состояние после трансплантации почек;
- лекарственное поражение почек.
Последняя причина является очень важной. Практически в половине случаев интерстициальный нефрит вызывался побочным эффектом различных лекарственных препаратов
Геморрагическая лихорадка с почечным синдромом, как природноочаговое заболевание, протекает по типу типичного инфекционного острого тубулоинтерстициального нефрита, и подробно о геморрагической лихорадке написано здесь. В редких случаях причиной интерстициального нефрита является лептоспироз, и соответствующая патология ещё в конце XIX века называлась «промежуточным набуханием» почек. Возбудители лептоспироза с их «изящной структурой» на рисунке ниже.
Наконец, довольно редко речь может идти об идиопатическом остром интерстициальном нефрите, при котором не удаётся выявить абсолютно никаких причин.
Какие лекарства являются причиной ИН?
Чаще всего причиной развития острого интерстициального нефрита является приём нестероидных противовоспалительных препаратов (НПВС), причем нет никакой разницы, являются они селективными (мелоксикам, пироксикам, кетопрофен) или неселективными (индометацин, ацетилсалициловая кислота, ибупрофен) ингибиторами циклооксигеназы. Вторая причина – это антибиотики и антибактериальные препараты. При этом риск развития интерстициального нефрита в случае приема НПВС и антибиотиков при его возникновении распределился почти поровну. Риск развития лекарственного ИН существенно возрастает в пожилом возрасте.
Трудно сказать, какие конкретно антибиотики могут привести к развитию воспалительного фиброза в почках. Это цефалоспорины и фторхинолоны, аминогликозиды и противотуберкулезные антибиотики – изониазид, рифампицин, этамбутол. Может развиться воспаление как реакция на пенициллин (один из самых безобидных и малотоксичных антибиотиков) и тетрациклин.
Из противовирусных препаратов нефротоксичны ацикловир и интерферон. В некоторых случаях нефрит развивался как реакция на применение фуросемида, индапамида, препаратов для ингибирования протонной помпы, (омепразол), на гипотензивные, противосудорожные средства и на многие другие препараты.
Что касается хронических форм интерстициального нефрита, то здесь чаще всего виноваты также НПВС со значительным анальгезирующим эффектом, анальгин, цисплатин, и циклоспорин А.
Осторожно: китайские травы!
Это звучит непривычно, но в мировой медицине существует современный термин – «сhinese herb nephropathy», то есть «нефропатия китайской травы».
Так называют особое течение нефротического синдрома, с быстрым прогрессированием хронической почечной недостаточности. При проведении биопсии можно обнаружить массивный интерстициальный фиброз. Доказано, что нефротоксическое действие различных препаратов, содержащих китайские травы из рода Кирказоновых, обусловлено особой кислотой, которая имеет название аристолохиковая кислота. Кроме нефротоксичности, это соединение обладает канцерогенным и мутагенным действием. Установлено, что доза экстракта Aristolochia fangchi из растения Stephania tetrandra (четырыхтычинковой стефании, которая широко применяется в китайской медицине), приводит к развитию ХПН в 30,8% случаев. Поэтому интерстициальный нефрит – это еще и заболевание, которое может быть вызвано токсичными факторами живой природы. К сожалению, иногда это растение до сих пор применяется.
По такому типу протекает так называемая балканская нефропатия, которая встречается у взрослых людей, течёт длительно, и, в среднем, через 20 лет приводит к развитию хронической почечной недостаточности. Это заболевание эндемично для районов Хорватии, Сербии, Болгарии, и связано с длительным отравлением почек лекарственными растениями.
Общая информация
Течение патологии характеризуется тем, что у человека нет сопутствующей урогенитальной инфекции. Болезнь считается хронической, то есть у пациента бывают периоды обострений и ремиссии.
Интерстициальный цистит является тяжело диагностируемой формой воспаления мочевого пузыря.
Механизм возникновения окончательно не изучен, но медики выделяют несколько гипотез.
Механизм развития интерстициального цистита основан на том, что в некоторых участках стенки мочевого пузыря истончается слизистая оболочка.
Как результат, не выполняет главную функцию — защиту мышечного слоя от агрессивных компонентов мочи.
На ранних стадиях болезни отмечается воспаление всей стенки мочевого пузыря, в дальнейшем, воспаление из катаральной переходит в язвенную, что формирует структурный дефект.
При отсутствии лечения, этот дефект приводит к перфорации, что грозит развитием перитонита. Для брюшной полости моча является агрессивной средой.
При попадании в абдоминальную полость, возникают тяжелые нарушения в работе кишечника и других органов, которые там расположены.
Классифицировать цистит можно в зависимости от тех факторов, которые провоцируют:
- медикаментозный (следствие приема лекарств);
- механический (травмирование или оперативное вмешательство на мочевом пузыре);
- токсический;
- химический (следствие употребления химиопрепаратов);
- алиментарный (пищевого происхождения).
Первая помощь
При появлении первых признаков заболевания нужно незамедлительно вызвать бригаду скорой помощи.
До её прибытия необходимо оказать человеку первую помощь:
- Расположить его полулёжа, при этом ноги должны быть опущены вниз (горизонтальное и вертикальное положение принимать категорически запрещено).
- Рекомендуется погрузить ноги больного в горячую воду.
- Обеспечить доступ в помещение свежего воздуха.
- Во избежание повышения кровяного давления и увеличения притока крови к правому предсердию, необходимо на обоих бёдрах затянуть жгуты. Они накладываются на 15-20 минут, затягивать их сильно нельзя. По истечении времени жгуты нужно снять, постепенно ослабляя их. Постоянно должен контролироваться пульс.
- При наличии спирта больной должен вдыхать его пары.
- Если в аптечке имеется «Нитроглицерин», 1 таблетку нужно положить под язык.
- Рекомендуется дать больному мочегонное средство (например, «Лазикс»).
Во время транспортировки пациента в медицинское учреждение ему проводится искусственная вентиляция лёгких и вводится «Морфин» (при сильных болях).





Добавить комментарий