Ревматолог ведет прием. когда и зачем обращаться?
Содержание:
- Как проходит прием у ревматолога?
- Когда стоит идти на прием к ревматологу
- Диагностика, применяемая для выявления артрита
- Прием и консультация врача-ревматолога в Москве
- Какие заболевания лечит ревматолог?
- Какие методы диагностики применяет ревматолог?
- Болезни, которые лечит ревматолог
- Лечение у ревматолога
- Прием ревматолога и основные методы диагностики
- Как стать ревматологом
- Когда нужно обратиться к ревматологу? — «Бест Клиник»
Как проходит прием у ревматолога?
На первичный прием ревматолога часто приходят люди, узнавшие что лечит врач-ревматолог и ощутившие некоторые симптомы ревматологических заболеваний. Проведя осмотр и всестороннее обследование, врач назначит терапию, назначенную на снижение воспалительного процесса, снятие или уменьшение боли (нестероидные противовоспалительные препараты, обезболивающие), восстановление поврежденных болезнью суставов (массаж, физиопроцедуры, ЛФК, тренажеры).
Как проходит осмотр у ревматолога?
При внешнем осмотре врач-ревматолог сначала обращает внимание на состояние суставов – наблюдается ли припухлость, отек, болезненность. В зависимости от локализации воспаленных суставов можно делать выводы о стадии заболевания – чем более крупные суставы задеты, тем серьезнее возможные повреждения
Кроме того, врач обращает внимание на симметричность пораженных суставов – это является одним из симптомов ревматоидного артрита.
Анализы в ревматологии
Для уточнения диагноза врач назначает анализы крови. Ревматолог – какие анализы крови потребуется сдать:
- биохимический анализ;
- на С-реактивный белок;
- на СОЭ;
- на ревматоидный фактор (или исследование синовиальной жидкости);
- на антинуклеарные и антицитруллиновые антитела.
Консультация ревматолога
Прием врача-ревматолога может включать прослушивание легких и сердца, поскольку ревматологические болезни с очень высокой степенью вероятности вызывают поражения этих органов. Очень часто при ревматологических заболеваниях наблюдается и мышечная слабость или дистрофия. В таких случаях рекомендуется консультация соответствующих специалистов. Для более объективной оценки врач назначает диагностические обследования:
- электрокардиограмму;
- электромиограмму;
- рентгенологическое исследование;
- компьютерную томографию;
- ультразвуковое исследование;
- денситометрию.
Когда стоит идти на прием к ревматологу
Ниже представлен список, с какими симптомами обращаться к данному специалисту:
- наличие утренней суставной скованности, не проходящей в течение получаса;
- систематические суставные боли по вечерам, а также после нагрузки;
- неприятные ощущения в пояснице;
- увеличение какого-либо сустава в размерах;
- появление отека в месте нахождения сустава;
- длительное повышение температуры тела;
- постоянная слабость в ногах и руках;
- мышечная ломота;
- появление на кожных покровах узлов сине-багрового оттенка;
- постоянная краснота лба и щек;
- присутствие уплотнений на коже с потерей чувствительности в них;
- появление растяжек на коже без видимых причин;
- острая боль в голове, локализующаяся в конкретном месте и сочетающаяся с температурой и потливостью.
Специалиста необходимо посещать также людям, имеющим генетическую предрасположенность к болезням суставов. Также поводом для консультации может стать постоянный хруст в суставах и частые случаи появления у человека тонзиллита и инфекционных болезней.
Диагностика, применяемая для выявления артрита
Многие люди не знают, какой врач лечит артриты и артрозы, поэтому берут направление на обследование у терапевта и проходят основные его виды. В ортопедии применяют следующие методы диагностики:
- Лабораторная диагностика. Сдать кровь на анализ рекомендовано в случае затяжного септического процесса или неестественных болевых ощущений после замены сустава. На основании данных лабораторной диагностики становится понятно, есть ли воспаление. Полезны такие показатели, как скорость оседания эритроцитов и количество лейкоцитов.
- Рентгенограмма выявляет патологические изменения сустава на длительно протекающей стадии воспаления, но не всегда показывает поражение хрящевой ткани или околосуставную эрозию кости. Метод позволяет понять, какова локализация воспалительного процесса, если есть сомнение, что конкретно вызвало поражение, и действительно ли причина симптоматики – артрит коленного сустава. Какой врач лечит патологию, понятно – ортопед. На снимке визуализируется деформирование губчатой кости и кортикальная костная деструкция, выраженная остеопения при хроническом септическом артрите, остеомиелите. Общая периостальная реакция опасна потенциальным развитием склеротического некроза костной ткани. Недостатком признано затрудненное проведение исследования мягких тканей в области колена и бедра. Исключение — случаи с припухлостью, которая включает воздух, различима на снимке в виде дискретных зон аналогично загазованности кишечника при рентгенограмме брюшины.
- УЗИ отлично выявляет патологии тазобедренного сустава, воспаления мягких тканей, абсцесс. Перечисленные нарушения видит не только врач, но и другие специалисты общего профиля, которые по результату исследования направят пациента к ортопеду.
- Радионуклидная томография имеет высокую чувствительность к хроническим инфекциям опорно-двигательного аппарата благодаря вводимым радиоизотопам. Но выдает ложные положительные сигналы на острый септический артрит. Сложно отличимы сигналы артрита от асептического ослабления у пациентов с болезненными протезами, новообразованиями, травмами, переломами, послеоперационными или нейротрофическими изменениями организма. Часто используется для устранения сомнений относительно инфекционного процесса перед выполнением инвазивной процедуры.
- Компьютерная томография с реконструкцией проекции в сагиттальной или корональной плоскости применяется для выявления дискретных секвестров, изолированных от жизнеспособного сустава. КТ помогает оценить реальное состояние механического функционирования и целостности суставной оболочки, определить степень срастания переломов даже при наличии металлической фиксации оборудования, выявить расширение капсулы сустава и любые подтверждения хрящевой эрозии.
- Магнитно-резонансная томография — самый популярный исследовательский метод с беспрецедентной визуализацией костного мозга, абсцессов, синовиальных кист и инфицированных мягких тканей. МРТ облегчает обнаружение септических процессов и периартикулярного воспаления костной ткани на синовиально-хрящевом соединении.
- Часто проводится пункция сустава, аспирация синовиальной жидкости. Метод позволяет идентифицировать патогенную флору и нейтрализовать инфекцию. Визуально можно оценить состояние биоматериала. При инфекционной природе он имеет гнойное содержимое, серо-восковый или кровянистый оттенок; характеризуется чрезмерной мутностью, густотой; создает выраженный аморфный осадок. Подчитывая количество лейкоцитов, удается оценить уровень цитоза – в нем преобладают нейтрофилы (>85%). Это явление указывает на наличие воспалительного процесса. Если взятый биоматериал имеет геморрагическую составляющую или плавающий слой жира, то речь уже идет о серьезных патологиях или внутрисуставном переломе.
Квалифицированное видео-мнение о диагностике артрита:
Многих интересует: когда узкопрофильный врач лечит артрит, какой вид диагностики самый лучший? Перечисленные процедуры используются для определения наиболее точного диагноза – как по отдельности, так и совокупно.
Лучше использовать несколько видов диагностики, подтверждающих данные друг друга и снижающих количество ложных предположений. Гипертрофированная синовиальная оболочка обычно свидетельствует о прогрессировании инфицирования сустава, воспалении костного мозга или сухожилий.
Прием и консультация врача-ревматолога в Москве
Как правило, консультация ревматолога требуется при возникновении подозрений на наличие патологии ревматического характера. Многие пациенты обращаются к этому специалисту по направлению терапевта или другого врача. Прием также может быть обусловлен необходимостью в назначении нового курса лечения или корректировкой уже назначенного ранее.
Для постановки ревматологического диагноза потребуется анализ внушительного объема информации. В большинстве случаев прием ревматолога будет включать в себя изучение всех имеющихся у пациента медицинских документов, включая историю болезни и результаты предыдущих обследований. Специалист также задаст ряд подробных вопросов относительно симптомов, которые стали причиной обращения в клинику, уточнит время их появления.
К первичному обследованию у ревматолога стоит подготовиться заблаговременно:
- пройти процедуру ЭКГ;
- сделать общий анализ крови;
- сделать общий анализ мочи;
- в случае необходимости сделать рентгеновские снимки суставов, болевые ощущения в которых стали причиной для беспокойства.
Для получения бесплатной консультации ревматолога по ОМС необходимо иметь действующий медицинский полис и гражданский паспорт, получить направление от лечащего врача базового амбулаторно-поликлинического учреждения и предварительно записаться на прием.
В ходе осмотра ревматолог выслушивает жалобы пациента, исследует кожу и слизистые оболочки с целью выявления характерных изменений. В ряде случаев может возникнуть необходимость в изучении состояния внутренних органов и проведении дополнительных лабораторных исследований.
Ревматические патологии нередко сопровождаются наличием других заболеваний, поэтому после посещения ревматолога может потребоваться запись на прием к ряду других специалистов, таких как:
- кардиолог;
- гастроэнтеролог;
- эндокринолог;
- ортопед;
- невролог;
- уролог;
- гинеколог;
- дерматолог.
Какие заболевания лечит ревматолог?
Безусловно, те основные заболевания, которые указаны нами изначально – это лишь наиболее распространенные их варианты, в действительности же профиль реаниматолога куда более широк по этой части. Дело в том, что ревматические заболевания сочетаются более чем с сотней различных разновидностей заболеваний, при которых сопутствующие симптомы проявляются в виде поражения суставов, мышц, позвоночника и костей. Если поражению подверглась, помимо перечисленного, соединительная ткань, то заболевание является системным.
Ревматические болезни, особенно на поздних этапах развития с осложнениями, представляют серьезную опасность для пациента. При вовлечении в патологический процесс всех типов опорной соединительной ткани (хрящей, костей, связок) становится сложно избежать таких последствий, как ограниченная подвижность тела в зонах поражения вплоть до инвалидизации пациента. Если больной попал на приём к ревматологу с осложненной формой болезни, то врач способен улучшить его состояние лишь до той степени, когда теряется работоспособность, но все ещё остается возможность для выхода человека из дома без посторонней помощи. В таком случае заболевание воздействует и на душевное состояние пациента, влияя на семейные отношения, способность к социализации и умственную деятельность.
Чаще всего ревматические болезни протекают в хронической форме с регулярными обострениями. По спектру поражения тканей эти заболевания можно разделить на два общих раздела.
Болезни суставов:
- Артриты;
- Остеоартрит;
- Ревматоидный артрит (хроническое системное заболевание соединительной ткани с прогрессирующим поражением периферических суставов и внутренних органов);
- Ювенильный артрит (идиопатический);
- Синдром Рейтера, или реактивный артрит (острое, быстро прогрессирующее воспаление суставов, которое возникает вследствие перенесения острой или обострения хронической инфекции);
- Болезнь Бехтерева, или анкилозирующий спондилоартрит (хроническое воспаление суставов крестцово-подвздошных сочленений, позвоночника и расположенных рядом мягких тканей — со стойким ограничением подвижности);
- Инфекционный (септический) артрит;
- Артриты, развивающиеся на фоне воспалительных заболеваний кишечника;
- Подагра и псевдоподагра (острое болезненное распухание суставов, связанное с повышенным содержанием мочевой кислоты в крови);
- Болезнь Стилла у взрослых.
Заболевания соединительной ткани (диффузные):
- Красная волчанка;
- Склеродермия системная (или системный склероз, прогрессирующее заболевание, вызываемое воспалением мелких сосудов всего организма и приводящее к фиброзно-склеротическими изменениями кожи, костно-мышечной системы и внутренних органов);
- Дерматомиозит;
- Болезнь Шегрена.
Заболевания, способные поражать как соединительные ткани, так и мышечные волокна, сосуды и внутренние органы, также относятся к ревматическим. К ним принадлежат такие известные болезни, как:
- Ревматическая лихорадка (в острой форме);
- Полихондрит рецидивирующий;
- Ревматическая полимиалгия;
- Фибромиалгия;
- Болезнь Бехчета;
- Остеопороз (прогрессирующее системное заболевание скелета, которое выражается в снижении плотности костной ткани);
- остеоартроз (патология коленных, тазобедренных и голеностопных суставов, сопровождаемая изменениями хрящевой ткани, развивается после механической перегрузки и нарушения поверхностей суставов);
- Остеохондроз (заболевание позвоночника дегенеративно-дистрофического характера) и т.п.
Системные васкулиты, васкулопатии и некоторые другие расстройства выделяют в отдельную группу ревматических патологий:
- Васкулит микроскопический;
- Васкулит криоглобулинематический;
- Полиартериит узелковый;
- Артериит Хортона;
- Неспецифический аортоартериит;
- Пурпура Шенлейна-Геноха;
- Болезнь Кавасаки;
- Гиперэозинофильный ангиит;
- Криофибриногенемическая васкулопатия;
- Антифосфолипидный синдром и др.
Какие методы диагностики применяет ревматолог?
На прием к этому врачу обычно попадают по направлению от терапевта, кардиолога и других специалистов.
То, какие методы он назначит, будет зависеть от перечня органов, пораженных ревматологическими патологиями.
Если пострадали суставы
В таком случае доктор порекомендует пациенту пройти:
- рентген;
- МРТ;
- КТ;
- денситометрию (метод, позволяющий определить плотность костей);
- исследование синовиальной жидкости;
- артроскопию.
Методы диагностики заболеваний суставов. Нажмите на фото, чтобы увидеть его в четком варианте (есть фото операции)
Если заболевание затронуло сосуды
Врач может назначить их дуплексное сканирование (метод диагностики, позволяющий получить двухмерное изображение артерии или вены и оценить скорость потока крови по ней).
Дополнительно врач ревматолог порекомендует пройти:
- электрокардиограмму,
- УЗИ сердца.
Общие обследования для всех пациентов ревматолога
Также всем пациентам в обязательном порядке ревматолог назначает общий анализ крови. Он помогает определить, есть ли в организме воспалительный процесс. Если результат положительный, то врач назначает более подробные анализы.
Ему необходимо определить концентрацию в крови следующих веществ:
- неоптерин;
- ревматоидный фактор;
- С-реактивный белок;
- мочевая кислота;
- антинуклеарные (направленные против ядер клеток) антитела;
- антитела против гемолитического стрептококка.
После проведения всех методов диагностики врач назначает медикаменты. Также он рекомендует изменить образ жизни (отказаться от вредных привычек и скорректировать рацион).
Болезни, которые лечит ревматолог
Все заболевания с характерной ревматоидной природой классифицируются по различным признакам. Так, например, различают:
- дистрофические и воспалительные суставные процессы: к ним относятся подагра, все виды артрита (идиопатический, реактивный, ревматоидный, инфекционный, ювенильный), болезнь Бехтерева, остеоартрит;
- системные васкулиты: поражения, отличающиеся между собой этиологией, однако имеющие одинаковое проявление – воспалительные процессы в сосудах. Среди них распространён гранулематоз Вегенера, узелковый периартериит, болезнь Бюргера;
- системные аутоиммунные заболевания соединительной ткани: склеродермия, красная волчанка, болезнь Бехчета;
- острая ревматическая лихорадка: характеризуется развитием патологических процессов в оболочках сердца;
- микроскопический васкулит, артериит Хортона, гиперэозинофильный ангиит выделяют в отдельную группу ревматоидных заболеваний.
Артриты представляют собой процесс воспаления и деформации внутреннего слоя суставной сумки и хрящевой ткани. Могут развиваться как последствие псориаза, перенесённых мочеполовых и кишечных инфекций, или в результате нарушений в работе иммунной системы. Характеризуются ограничениями в подвижности, болями, искривлением конечностей или позвоночника.
Подагра является патологическим состоянием, при котором в суставах откладываются кристаллы мочевой кислоты.
Болезнь Бехтерева представляет собой воспалительный процесс аутоиммунного характера, поражающий межпозвоночные диски.
Остеоартрит – заболевание воспалительного характера, из-за которого хрящевая ткань теряет вещества, придающие ей плотность.
Васкулиты возникают обычно по причине нарушений в работе иммунной системы. Гранулематоз Вегенера – процесс воспаления артерий, артериол, капилляров и венул глаз, почек и дыхательных путей. На месте воспаления образуется узелок, который через время отмирает. Узелковый периартриит представляет собой воспаление стенок артерий с образованием микроаневризмов. Болезнь Бюргера характеризуется частичным или полным перекрытием полостей артерий.
Склеродермия или системный склероз – процесс воспаления небольших кровеносных сосудов, в результате чего вокруг них начинает разрастаться фиброзная ткань и накапливается коллаген. Стенки сосудов при этом утолщается, уменьшается просвет их полостей.
Красная системная волчанка – заболевание, при котором иммунная система организма начинает активно продуцировать антитела к ДНК собственных клеток. В области скул появляется сыпь, во рту – язвы, также поражению сопутствуют судороги, плеврит, психозы, анемия, плеврит, перикардит.
Болезнь Бехчета представляет собой воспалительные процессы сосудов слизистых глаз, рта, желудочно-кишечного тракта и половых органов, и становится причиной развития язвенных образований.
Микроскопический васкулит – воспаление сосудов внутренних органов, в основном, почек и лёгких.
Артериит Хортона поражает височную артерию и приводит к сужению её просвета.
Собственно ревматизм имеет несколько форм проявлений:
- ревмокардит, который негативно воздействует на оболочки сердца;
- ревмополиартрит – воспалительные процессы в суставах;
- ревмоплеврит – воспаление оболочки лёгких, имеющее аутоиммунный характер;
- кожный ревматизм с образованием эритем и узелков в подкожной клетчатке.
Лечение у ревматолога
Основными группами препаратов в ревматологии являются:
- нестероидные противовоспалительные препараты (НПВС);
- глюкокортикоиды;
- медленно действующие препараты — антималярийные препараты, соли золота, антиметаболиты, цитотоксические агенты.
Нестероидные противовоспалительные препараты (НПВС)
Механизм действиябелкамив данном случае в суставециклооксигеназы (ЦОГ)простагландиновобезболивающеежаропонижающее
Производные кислот | Арилкарбоновые кислоты |
|
Арилалкановые кислоты |
| |
Эноликовая кислота |
| |
Некислотные производные |
| |
Комбинированные препараты |
К эффектам нестероидных противовоспалительных средств относятся:
- угнетение синтеза протеогликана (специфических белков) клетками хряща;
- подавление воспалительных реакций;
- усиление синтеза интерлейкинов;
- уменьшение развитие отека.
ПоказанияПоказаниями НПВС в ревматологии являются:
- ревматоидный артрит;
- артрит при системной красной волчанке;
- поражение суставов при синдроме Шегрена;
- поражение суставов при системной склеродермии;
- остеоартрит;
- анкилозирующий спондилит;
- синдром Рейтера;
- псориатический артрит;
- кристаллический артрит;
- ювенильный хронический артрит.
Глюкокортикоиды
Показаниями к применению глюкокортикоидов являются:
- гигантоклеточный артериит;
- ревматическая полимиалгия;
- системная красная волчанка;
- дерматомиозит;
- комплексное лечение склеродермии и ревматоидного артрита.
ферментовМеханизмы действя глюкокортикоидов следующие:
- предотвращение миграции лейкоцитов в зону воспаления;
- стимуляция синтеза липокортина — ингибитора активности фосфолипазы;
- подавление активности фермента циклооксигеназы, участвующего в синтезе простагландинов.
преднизолоннейтрофилов и моноцитовлейкопенияв виде таблетокв виде уколовв виде мазейВариантами назначения глюкокортикоидов в ревматологии являются:
- Локальное внутрисуставное введение.
- Местное применение – с использованием мазей, капель или аэрозоли.
- Системное применение. В данном случае глюкокортикоиды могут использоваться по-разному. Чаще всего ревматолог рекомендует ежедневный прием препаратов в низких или высоких дозах, в зависимости от стадии заболевания. При некоторых заболеваниях рекомендуется так называемая пульс-терапия, при которой назначаются максимальные дозы глюкокортикоидов на определенные промежутки времени.
- Комбинированная терапия. В данном случае глюкокортикоиды сочетаются с назначением цитостатиков или нестероидных противовоспалительных средств.
Ревматоидный артрит | Минимальная доза равняется 15 миллиграмм в сутки, при сопутствующем поражении внутренних органов (плеврите, перикардите) суточная доза может достигать 60 миллиграмм в день. |
Артрит при дерматомиозите, при склеродермии и системной волчанке | Доза преднизолона варьирует от 30 до 60 миллиграмм в сутки. |
Узелковый периартериит, артрит с миозитом, плевритом | Средняя терапевтическая доза колеблется от 15 до 30 миллиграмм. |
побочных эффектах
Часто встречаемые побочные эффекты |
|
Умеренно встречаемые побочные эффекты |
|
Редкие побочные эффекты |
|
Метотрексат и другие медикаменты, используемые в ревматологии
метотрексатПоказаниями к метотрексату являются:
- ревматоидный артрит;
- псориатический артрит;
- ювенильный артрит;
- ревматоидный артрит при системной красной волчанке и других системных заболеваниях.
Препараты золота
Прием ревматолога и основные методы диагностики
На прием к этому специалисту нередко пациенты попадают не в первую очередь, а по направлению от других специалистов, например, от терапевта или от хирурга с предварительным обращением к ним по причине актуальных жалоб. Учитывая тесноту связи ревматологии с иными областями в медицине, не удивительно, что заболевания, которые лечит ревматолог, имеют сходство с заболеваниями инфекционными, онкологическими, гематологическими, кардиологическими и прочими.
Первым делом, ревматолог выслушивает жалобы пациента, осматривает его и изучает историю болезни (абсолютно все патологические процессы в организме). Об использовании в диагностике результатов лабораторных исследований крови красноречиво свидетельствует список анализов, которые нужно сдать при обращении к ревматологу. На их основе специалист делает вывод об активности воспалительного процесса и состоянии иммунной системы больного. Так, определение СОЭ поможет выявить воспаление, ревматоидный артрит диагностируется на основе показателей ревматоидного фактора, а точный диагноз при системной красной волчанке гарантируют данные об антинуклеарных антителах.
Врач, направляющий пациента к ревматологу, также должен назначить предварительную рентгенографию. Рентгеновский снимок – ключ к работе врача-ревматолога. На нем в достаточной степени отображаются все детали патологических изменений в соединительной ткани. Врач фиксирует их и заносит в амбулаторную карту в качестве первоначального диагноза. Именно рентгенография является простейшей и самой информативной диагностической процедурой ревматических заболеваний. На первых стадиях их развития на информации, полученной ревматологом с рентгеновского снимка, диагностика и консультация врача заканчивается и выполняется назначение соответствующих терапевтических и профилактических процедур.
В более сложных ситуациях возможно применение нескольких других диагностических процедур.
МРТ (магнитно-резонансная томография) – послойное сканирование определенного участка или всего тела пациента пульсирующими магнитными полями и радиоволнами. В плане ревматических болезней снимки МРТ необходимы, чтобы уточнить состояние мягких тканей, окружающих очаг заболевания. Осуществляется для уточнения диагноза и деталей плана лечения при ревматических патологиях межпозвоночных дисков, сосудистых связок и нервных волокон.
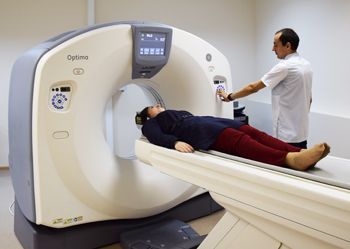
КТ (компьютерная томография) – аналог МРТ, но производится рентгеновскими лучами, дающими сведения о физических свойствах исследуемой патологии. К-томограмма представляет собой набор рентгеновских снимков, что значительно лучше, чем простая рентгенография. Однако, в большинстве случаев одного снимка вполне достаточно, поэтому затраты на томографию неоправданны. Однако в последнее время при остеопорозе все чаще используется полученная с её помощью информация, так как именно по снимкам КТ можно проводить денситометрию – определение плотности тканей.
Как стать ревматологом
Чтобы стать ревматологом, необходимо:
- Окончить вуз или медицинское училище по специальности «Лечебное дело» или «Педиатрия».
- Получить аккредитационный лист. Для этого нужно сдать экзамен и успешно пройти собеседование с экспертной комиссией.
- После этого можно амбулаторно работать с пациентами (например, терапевтом или педиатром).
- Для получения узкой специализации можно поступить в ординатуру (2 года учебы) по специальности «Ревматология». Платно проще, т.к. конкурс небольшой и для поступления нужно иметь только 50 аттестационных баллов. попасть в ординатуру можно двумя путями: по конкурсу на общих основаниях или по целевому направлению главного врача медицинской организации, в которой специалист уже работает.
Каждый год врачи обязаны набрать 50 аттестационных баллов. Для этого можно проходить курсы повышения квалификации (36 баллов), посещать научно-практические конференции (количество баллов зависит от мероприятия, но обычно около 10 баллов), публиковать научные работы, писать книги, защищать диссертации. Если баллов набрано достаточно, то можно работать дальше. Если баллы не набраны, то придется либо прекращать медицинскую практику, либо решать эту проблему «нестандартными» способами.
Опыт, мастерство и качество работы врача, как правило, оценивается квалификационными категориями, которые можно получить, защитив исследовательскую работу. Во время защиты комиссия оценивает навыки врача в области диагностики, лечения, профилактики, а также актуальность его знаний.
Какие есть квалификационные категории:
- вторая – свыше 3 лет стажа;
- первая – более 7 лет стажа;
- высшая – более 10 лет стажа.
Квалификационная категория позволяет занимать высокие должности в медучреждениях, дает право на надбавку к зарплате, дает статус в профессиональной среде и высокое доверие со стороны пациентов. Еще большего уважения можно добиться, выступая на конференциях, симпозиумах и создавая научные статьи и работы.
Врач имеет право не квалифицироваться, но это затруднит его карьерный и профессиональный рост.
Когда нужно обратиться к ревматологу? — «Бест Клиник»
Эта отрасль занимается лечением более 200 различных заболеваний суставов и соединительной ткани (к которой относятся костная, хрящевая, жировая ткани и даже кровь и лимфа). А значит, симптоматика болезней, которыми занимаются врачи-ревматологи, настолько разнообразна, что только практикующий специалист может поставить правильный диагноз и назначить соответствующее лечение.
Ревматологи лечат ревматоидные и ревматические артриты, бурситы, подагру, остеопорозы, артрозы, приобретённые ревматические пороки сердца и множество иных болезней, каждая из которых может нанести организму невосполнимый урон, но легко корректируется при своевременном обращении к врачу.
Согласно статистике, почти 40 процентов населения земного шара страдают от болей в суставах. Однако далеко не все заболевшие отдают себе отчёт в серьёзности собственного состояния и потому не обращаются вовремя к врачу. Такое равнодушие к своему здоровью может повлечь самые печальные последствия, ведь запущенные ревматологические патологии зачастую приводят к инвалидности.
Давайте же разберёмся, какие телесные ощущения должны побудить вас к посещению ревматолога, и как именно поможет вам этот врач.
Врач-ревматолог: специалист широкого профиля
Как отдельная отрасль медицины ревматология была выделена всего лишь порядка 50 лет назад. Сегодня она существует в тесной связи с травматологией, ортопедией, эндокринологией, кардиологией, нефрологией, иммунологией, гематологией, онкологией и т. п.
Действительно, врач-ревматолог должен обладать обширными познаниями во многих медицинских отраслях — только в этом случае он сможет оказать своим пациентам всестороннюю помощь.
Можно вспомнить шутливые афоризмы писателей прошлого. Например: «Ревматизм — головная боль в ногах». Или: «Ревматизм лижет суставы и кусает сердце». Они абсолютно правдивы и отражают серьёзный характер ревматологических патологий.
Есть и ещё одно интересное высказывание: «Жизнь начинается после сорока, и тогда же начинается ревматизм». Однако не стоит думать, что с наступлением зрелого возраста обязательно начинаются болезни суставов. Нужно просто заблаговременно пойти на приём к ревматологу, особенно если вы замечаете у себя один из неприятных и пугающих симптомов.
Какие же симптомы должны побудить к походу в кабинет ревматолога?
Итак, если специалисты-ревматологи лечат более 200 болезней костно-мышечной системы, нет ничего удивительного в том, что их симптоматика весьма обширна. Однозначно необходимо направиться к врачу в том случае, если вы наблюдаете у себя:
- боли и ощущение скованности в суставах после пробуждения;
- отёк сустава, увеличение его размера;
- постоянная боль и ограничение движений в шее, пояснице и иных суставах.
Сегодня большинство людей ведёт малоподвижный образ жизни, и если раньше основной группой риска были водители-дальнобойщики, проводящие за рулём долгие часы, то сегодня заболевания позвоночника грозят огромному числу офисных работников, которые, кроме того, из-за постоянной работы за компьютером испытывают огромную нагрузку на суставы пальцев рук.
Людям с лишним весом необходимо проходить проверку у ревматолога, чтобы исключить артрозы — «изнашивание» хрящевой прослойки в суставах.
Специалист начнёт подозревать у вас возникновение такого заболевания при симптомах, которые обычно не связывают с ревматологическими патологиями, например:
- частые ангины и иные вирусные заболевания;
- длительное повышение температуры без видимых причин;
- резкое похудание.
Да, ряд ревматологических патологий — настоящие хамелеоны, и их симптомы могут напоминать совершенно иные болезни. Необходима тщательная диагностика, которая позволит поставить соответствующий диагноз и назначить курс лечения.










Добавить комментарий