What causes difficulty swallowing (dysphagia)?
Содержание:
- Диагностика
- Классификация
- Причины дисфагии
- Диагностика дисфагии
- Виды дисфагии
- Диагностируем
- Разновидности расстройства глотания и их локализация
- Народные средства для лечения дисфагии
- Классификация
- Почему возникает у детей?
- Diagnosis of dysphagia
- Характерные симптомы
- О болезненном «коме в горле»
- Классификация и виды
- Причины
- ЛЕЧЕНИЕ АХАЛАЗИИ КАРДИИ.
- ГРЫЖА ПИЩЕВОДНОГО ОТДЕЛА ДИАФРАГМЫ(ГПОД).
- Оперативное лечение
- Диагностика
- Опасен ли рефлюкс-эзофагит
- Симптомы эзофагита
- Симптомы
Диагностика
Для определения спровоцировавших дисфагию пищевода причин врач изучает жалобы больного и задает ему вопросы об анамнезе заболевания и жизни. Осмотр пациента заключается в осмотре полости рта и прощупывании лимфатических узлов на шее. Дальнейшее обследование пациента зависит от клинического случая. В план диагностики могут включаться следующие исследования:
- общий анализ и биохимия крови;
- копрограмма;
- ларингоскопия;
- фиброгастродуоденоскопия или ЭГДС;
- обзорный снимок пищевода;
- ирригоскопия;
- электроэнцефалография;
- УЗИ органов брюшной полости и щитовидной железы;
- МРТ головного мозга.
Классификация
В зависимости от локализации нарушений, вызывающих затрудненность глотания, выделяют следующие виды дисфагии:
- рото-глоточная (или орофарингеальная) – вызывается затрудненностью поступления комка пищи в просвет пищевода, вызванной патологиями мышц глотки, окологлоточных тканей или нервной системы;
- глоточно-пищеводная – провоцируется нарушением фазы быстрого проглатывания и затрудненностью поступления болюса в пищевод;
- пищеводная (эзофагеальная) – возникает при нарушениях медленной фазы глотания, затрудняющих поступление пищевого комка в пищевод, разделяется на нижнюю и среднюю.
В зависимости от причин возникновения нарушение глотания может быть:
- функциональным – вызывается нервными и психоэмоциональными нарушениями;
- органическим – провоцируется заболеваниями или другими поражениями рта, глотки или пищевода.
В дисфагии выделяют 4 степени проблем с глотанием пищи:
- 1 степень – нарушение глотания наблюдается только при попытке употребить некоторые виды твёрдой пищи;
- 2 степень – проблема проявляется при попытке проглотить любую твёрдую пищу;
- 3 степень – сложность при проглатывании мягкой пищи;
- 4 степень – практически отсутствует возможность проглотить мягкую пищу, и даже жидкость (часто такое состояние наблюдается при раке 4 степени).
Причины дисфагии
- Истинной;
- Функциональной, когда механических препятствий процессу глотания нет, а есть лишь расстройства нервной системы;
- Вызванной органическими поражениями, когда имеются заболевания верхнего отдела ЖКТ или соседних с ним органов, препятствующие прохождению пищевого комка.
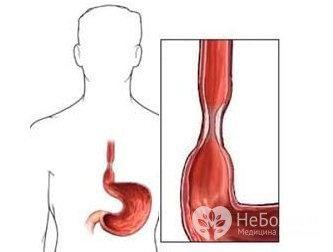
Наиболее частой причиной дисфагии являются именно заболевания пищевода, создающие механические препятствия продвижению пищевого комка. Такое состояние называется дисфагией пищевода. Причины дисфагии пищевода следующие: язва пищевода, эзофагит (воспаление слизистой оболочки пищевода), стриктура пищевода – рубцовое посттравматическое сужение пищевода, опухоль пищевода.
Кроме того, причиной дисфагии могут быть заболевания соседних с пищеводом органов, при которых происходит его сдавление. Например, грыжа пищеводного отдела диафрагмы, узловой зоб, аневризма аорты, опухоль средостения и т.п.
Диагностика дисфагии
Сам синдром дисфагии диагностических трудностей обычно не вызывает. Все усилия врачей направлены на выявление заболевания, вызвавшего дисфагию. В плане диагностики проводят следующие обследования:
- Фарингоскопия – это метод позволяет выявить причины ротоглоточной дисфагии: глосситы, тонзиллиты, новообразования, инородные тела. Фарингоскопия дополняется непрямой ларингоскопией, метод позволяет выявить патологию надгортанника.
- Рентгеноскопия с контрастированием пищевода позволяет выявить нарушения моторики пищевода, дивертикулы.
- ЭФГС выявляет очаги воспаления, участки подозрительные на онкопатологию. При необходимости проводят биопсию ткани для морфологического исследования.
- Длительное измерение рН среды внутри пищевода – это наиболее достоверный метод для выявления ГЭРБ, проводят пищеводную манометрию (для определения нарушений в работе НСП).
- Лабораторные методы исследования неспецифичны:
- в периферической крови может определяться небольшой лейкоцитоз, анемия, повышение СОЭ;
- в венозной крови чаще всего наблюдается снижение общего белка, диспротеинемия;
- тестирование кала на скрытую кровь.
С целью выявления неврологической патологии проводят углубленное неврологическое обследование. Если клиническая диагностика вызывает сомнения, проводится инструментальная диагностика:
- КТ головного мозга;
- МРТ;
- ЭЭГ.
При подозрении на кардиальную и пульмональную патологию проводят:
- рентгенографию грудной клетки;
- ЭКГ;
- эхокардиографию.
Лечение дисфагии проводят после окончательной постановки диагноза.
Виды дисфагии
Все заболевания, протекающие с синдромом дисфагии, в зависимости от анатомического уровня нарушения глотания делят:
- Орофарингеальная (ротоглоточная) дисфагия – нарушение формирования пищевого кома и продвижения его в глотку, в этом случае нарушаются начальные глотательные движения.
Причинами могут быть неврологическая патология, тиреомегалия, лимфоаденопатия, онкологические заболевания головы и шеи, дегенеративные процессы позвоночника. Основные симптомы:
- кашель;
- носовая регургитация;
- приступы удушья.
Лечение зависит от причин, вызвавших этот синдром.
- Эзофагеальная (пищеводная) дисфагия – нарушение продвижения пищи из глотки в желудок. Причинами заболевания являются сужение или сдавление пищеводной трубки, а также нарушение его моторики.
Кроме того, все дисфагии делят на:
- острые;
- хронические
По характеру течения:
- интермиттирующие;
- постоянные;
- прогрессирующие, с нарастающей клиникой.
Диагностируем
Транскраниальная допплерография (ТКДГ), т.е. через череп — ультразвуковой метод оценки мозгового кровотока сосудов головного мозга
Метод магнитно-резонансной томографии (МРТ, не путать с микроволновой резонансной терапией) — послойное исследование структур тканей.
Исследование функции внешнего дыхания (спирометрия, спирография, спировелоэргометрия, бодиплетизмография) — методы оценки состояния верхних дыхательных путей и легких.
УЗИ суставов проводится проводится при уточнении диагноза и для контроля лечения у взрослых и детей.
Плантография — метод исследования состояния стоп по отпечатку подошвенной поверхности.
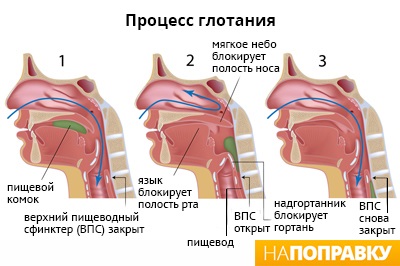
Разновидности расстройства глотания и их локализация
Процесс глотания сложнее, чем это может показаться. Продвижению пищи изо рта в желудок способствует механика последовательных мышечных сокращений и расслаблений.
Четыре степени затрудненного глотания:
- сложности при проглатывании твердой пищи возникают время от времени, продвижение пищевого комка сопровождается болью;
- неспособность глотать твердую пищу без трудностей с полужидкой;
- способность проглатывать исключительно жидкости;
- полная неспособность глотания, включая воду и слюну.
Глотание может быть болезненным (одинофагия), пища может попадать в нос, гортань или трахею. Важным диагностическим параметром служит место в пищеводной трубке, где происходит сбой глотания.
При ротоглоточной дисфагии процесс затруднен в области ротоглотки, она может быть верхняя, средняя и нижняя, что позволяет предположить возможные причины состояния.
Если ротоглоточная дисфагия локализуется вверху, то можно предположить патологии щитовидной железы, шейных лимфатических узлов, а также патологию мышц и позвоночника органического происхождения в этой области.
Важно исключить несостоятельность нервной системы в управлении органами, принимающими участие в глотании. Дисфагия в средней части ротоглоточной области может быть частью картины сердечно-сосудистых заболеваний, патологии нервов, лимфоузлов, плевры, соединительной ткани и прочих
Дисфагия в средней части ротоглоточной области может быть частью картины сердечно-сосудистых заболеваний, патологии нервов, лимфоузлов, плевры, соединительной ткани и прочих.
Возможные причины ротоглоточной дисфагии нижней локализации – опухоли и кисты диафрагмы, увеличение органов (печень, селезенка).
Дисфагия пищевода возникает, когда пища с трудом проходит через верхнюю, среднюю или нижнюю его части.
Спазм устья пищеводной трубки или образование на ее стенках дивертикул – мешковидных выпячиваний стенки, может привести к развитию верхней пищеводной дисфагии.
Дисфагию центрального участка пищевода могут провоцировать функциональные (то есть без органического повреждения) нервно-мышечные расстройства, например, спазм пищевода.
Возможно это и при органических расстройствах, стриктурах, дивертикулах, опухолевых и язвенных поражениях, эзофагитах и так далее.
Возможные причины дисфагии в непосредственной близости к желудку – расстройства сфинктера, отделяющего пищевод от желудка, рефлюкс эзофагиты, язвенные и опухолевые поражения, дивертикулы, грыжи в области пищеводного отверстия диафрагмы и другие.
Народные средства для лечения дисфагии
Народные целители рекомендуют страдающим дисфагией до приема пищи принимать целебный отвар. Его состав: 25 г шишек хмеля, 20 г листьев розмарина, 25 г листьев перечной мяты, 20 г травы зверобоя, 25 г листьев мелиссы, 30 гр корня валерианы. Все ингредиенты хорошо измельчить и перемешать, столовую ложку залить стаканом кипятка, дать настояться 2 часа, процедить. Пить по четверти стакана за полчаса до еды 3 раза в день.
За 10 мин до еды можно принимать 15 капель настойки красавки. В качестве антиспазматического средства можно употреблять отвар 15 г корня крестовника, 20 г травы эфедра и 20 г травы пустырника. Измельченные и перемешанные травы залить на 3–4 часа холодной водой, потом довести до кипения, процедить и принимать за 10 мин до еды по паре столовых ложек.
После приема пищи через час-два можно выпить сироп. 5 ст. л. подорожника полчаса кипятить, остудить, добавить чайную ложку семени сельдерея, 200-300 г меда, снова прокипятить и процедить.
Облегчают симптомы дисфагии льняное семя и плоды аниса, взятые в равных долях, мед и вода. Все прокипятить, процедить и пить вместо воды.
Перед сном можно сделать клизму. На литр крепкого черного чая берут отвар из 3 ст. л. ромашки на литр воды.
Классификация
В зависимости от давности признаков дисфагии выделяют: острую и хроническую стадию заболевания. Кроме функциональной и органической дисфагии, различают формы заболевания в зависимости от уровня поражения акта глотания.
Ротоглоточная или орофарингеальная — нарушается вхождение комка пищи в верхнюю часть пищевода из-за проблем мышечного аппарата глотки, иннервации, в соседних тканях (встречается у 80–85% больных). У молодых людей чаще связана с болезнями воспалительной природы, развитием мембран из соединительной ткани, кольцевидных образований. В пожилом возрасте причиной являются расстройства мозгового кровообращения (инсульт, паркинсонизм, старческая деменция).
Пищеводная — вызывается затрудненным прохождением пищи по пищеводной трубке, подразделяется на среднюю и нижнюю. Некоторые авторы выделяют еще глоточно-пищеводную форму, при которой изменения касаются непроизвольной фазы быстрого глотания.
В зависимости от течения, дисфагия может быть:
- постоянной;
- интермиттирующей (проявляется время от времени);
- прогрессирующей — наблюдается постепенное ухудшение состояния пациента.
Почему возникает у детей?
Особенность дисфагии в детском возрасте — связь с расстройством недоразвитой нервной регуляции глотания. Заболевание может быть врожденным или приобретенным. Часто сопровождает церебральный паралич и аномалии развития.
Постоянство срыгивания должно вызвать беспокойство у родителей
Заподозрить первые признаки родители могут у грудничков по медленному приему пищи, отказу от сосок с большим отверстием, захлебыванию с кашлем при быстрой еде, лучшему состоянию при медленном кормлении, приспосабливанию головы малыша перед сосанием, затеканию молока в нос. Реже патология выявляется на фоне частых бронхитов и пневмоний, бронхиальной астмы.
Diagnosis of dysphagia
Share on PinterestA barium swallow test can be useful for understanding the reason behind a case of dysphagia.
A speech-language pathologist will try to determine where the problem lies – which part of the swallowing process is causing difficulty.
The patient will be asked about symptoms, how long they have been present, whether the problem is with liquids, solids, or both.
Swallow study — this is usually administered by a speech therapist. They test different consistencies of food and liquid to see which cause difficulty. They may also do a video swallow test to see where the problem is.
Barium swallow test — the patient swallows a barium-containing liquid. Barium shows up in X-rays and helps the doctor identify what is happening in the esophagus in more detail, especially the activity of the muscles.
Endoscopy — a doctor uses a camera to look down into the esophagus. They will take a biopsy if they find something they think might be cancer.
Manometry — this study measures pressure changes produced when muscles in the esophagus are working. This may be used if nothing is found during an endoscopy.
Характерные симптомы
Симптомы определяются степенью развития патологии, возрастом больного (у детей проявления ярче из-за особой восприимчивости к неприятным ощущениям). Настораживающими признаками дисфагии являются:
- невозможность проглатывания пищи в проекции ротоглотки;
- усиление слюноотделения;
- острая тошнота в период приема пищи;
- ощущение комка, чувство распирания в пищеводе;
- сухой кашель;
- снижение веса, вплоть до истощения.
 Невозможность проглатывания пищи – характерный симптом дисфагии
Невозможность проглатывания пищи – характерный симптом дисфагии
У детей дошкольного возраста попытки еды приводят к рвоте свежей съеденной массой. Прием пищи на ранней стадии облегчается при обильном запивании водой. Дискомфорт не сопровождается болью.
Обратите внимание! При диффузном спазме пищевода больные, напротив, испытывают острую боль, распирание за грудиной. Состояние напоминает некоторые заболевания сердца
О болезненном «коме в горле»
Любой человек хотя бы раз испытал состояние предельно сильного испуга, когда резко пересыхает во рту, горло словно сжимается и вообще «останавливается», так что трудно не только сглотнуть, но и дышать. Это сработал защитный механизм: глаза увидели опасность, и мозг скомандовал: остановись, замри!
И горло действительно сжалось, не впуская угрожающее явление внутрь организма – сработал рефлекс, приводящий в действие мускулатуру органов, расположенных на шее.
А это не только дыхательное горло, здесь же проходит и пищевод. И его мышцы также сократились по команде сверху.
Состояния «кома в горле», «перехваченного горла» может возникнуть и на почве чисто неврологических причин, когда давно существует или только что возникло заболевание нервной системы, повлекшее за собой нарушение глотания, воспринимаемое как ощущение, что подавился пищей или питьём.
Неврологическая патология, приводящая к развитию синдрома дисфагии, включает как остро развившиеся состояния, так и болезни, вызывающие изменения в нервной системе постепенно и длительно.
Болезнь Паркинсона почти всегда провоцирует трудности в глотании пищи
Казалось бы, что общего между ботулизмом и болезнью Паркинсона – между некачественными домашними консервами и старческой немощью? Да и между остальными причинами тоже? Действующим началом при всех этих непохожих состояниях являются яды.
Если при ботулизме мозг остро поражается токсином размножающегося без доступа воздуха микроорганизма, то при недостаточности мозгового кровообращения (в любом возрасте) образуются недоокисленные продукты обмена веществ в мозговой ткани. Действующие гораздо медленней, но столь же неотвратимо, как и яд микроба.
То же самое происходит и при острой мозговой катастрофе – инсульте, и во всех перечисленных выше случаях, приводящих либо к острому отеку головного мозга, либо к расстройству проводимости в структурах продолговатого мозга, отвечающего за дыхание и глотание.
Классификация и виды
Клиницисты классифицируют все заболевания с синдромом дисфагии в зависимости от уровня нарушения и симптоматических проявлений. Существует следующие виды дисфагии:
- Орофарингеальная или ротоглоточная. Нарушение берет основу еще в глоточном кольце на стадии начальных глотательных движений. Основными причинами становится онкология головного мозга и шеи, болезни позвоночника, увеличение размеров щитовидной железы и лимфатических узлов. Среди симптомов выделяют сухой спастический кашель, приступы удушья, вплоть до развития дыхательной недостаточности, выведение пищи через носовые ходы в результате регургитации.
- Пищеводная или эзофагеальная. Состояние характеризуется нарушением продвижения пищи по пищеводу в желудок, спровоцировано нарушением моторики пищеводного тракта, его сдавлением или сужением. При затрудненном глотании трудно даже говорить.
Синдром дисфагии классифицируется на острый и хронический, различается по интенсивности течения (прогрессирующее или постоянное). Существует классификация и по степени дисфагии:
- I стадия – наблюдается сложность в сглатывании кашеобразных и твердых продуктов;
- II стадия – больной в состоянии проглотить перетертую жидкую пищу;
- III стадия – нарушение сглатывания не только пищи и питья, но и собственной слюны;
- IV стадия – отмечается полная атрофия мышц пищевода, глотание становится невозможным.
Степени дисфагии по стадии помогают понять тяжесть патологического процесса. Существуют и другие классификации, подвиды и подтипы основных видов патологии, которые помогают углубить понимание характера и тяжести течения заболевания.
Причины
Временную (функциональную) дисфагию вызывает чрезмерное возбуждение некоторых корковых центров головного мозга. Ложные сигналы способствуют кратковременным спастическим сокращениям циркулярных мышц пищевода. Состояние провоцируется психическими заболеваниями, стрессами, сильными эмоциями.
В таких случаях люди говорят, что симптомы развиваются «на нервной почве». При этом механические препятствия для продвижения пищи отсутствуют.
Похожий признак может возникнуть у ребенка при нежелании что-то есть, страхе, истерическом поведении
Нервная дисфагия сопутствует другим проявлениям невроза: раздражительности, плаксивости, бессоннице. В таких случаях показано лечение у психоневролога. Применение успокаивающих методов помогает избежать нарушения глотания. Среди органических причин можно выделить заболевания пищевода и желудка, рта и глотки, щитовидной железы, сердца, головного мозга.
К наиболее значимым поражениям пищевода относятся:
Боль в пищеводе после еды
- воспаление (эзофагит);
- сужение за счет рубцов после ожога (щелочью или кислотой), аномалий развития, кардиоспазма, замещение соединительной тканью при склеродермии;
- гастроэзофагеальная рефлюксная болезнь — кислое содержимое желудка забрасывается обратным потоком в нижнюю часть пищевода, вызывает воспаление и раздражение;
- дивертикулы стенки — мешотчатые выпячивания за счет ослабления отдельных участков мышечной оболочки, бывают врожденными или образуются в результате длительного нелеченного воспаления;
- опухоли пищевода, желудка доброкачественного и злокачественного характера;
- ахалазия кардии — поражение работы кардиального сфинктера, вызывающее задержку перехода пищи из пищевода в желудок;
- травмирование проглоченным острым инородным предметом (рыбная кость, мелкая игрушка, пуговица) или при ранении грудной клетки.
Пищевод может сдавливаться снаружи увеличенными соседними органами: расширенными венами при портальной гипертензии (цирроз печени), аневризмой аорты, гипертрофированным сердцем, опухолью, исходящей из средостения, ростом щитовидной железы, ущемлением грыжевого отверстия в диафрагме.
Из болезней ротоглотки чаще встречаются следующие причины дисфагии:
- тяжелая ангина со значительным увеличением небных миндалин;
- опухоли;
- застрявшие инородные тела;
- выраженный отек как проявление острой аллергической реакции;
- неправильное расположение зубов, язвенный стоматит.
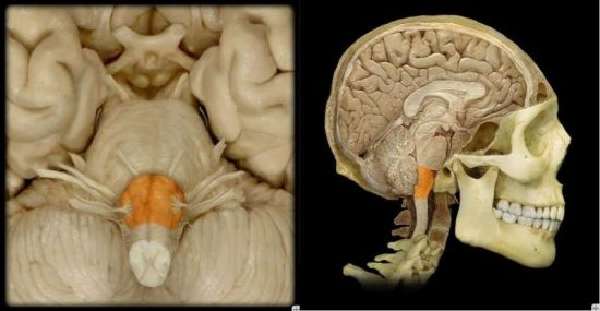
Функциональную дисфагию нужно отличать от нейрогенной, вызываемой болезнями головного мозга (опухоли, перенесенный инсульт), шейного отдела позвоночника. Объемный процесс в ткани мозга (включая гематому) располагается близко к продолговатому мозгу, где находится центр глотания, оказывает прямое давление или раздражение нейронов и их связей. Кроме того, нарушенное кровообращение в определенных участках мозга при ишемическом инсульте способно привести к параличу глоточных мышц.
Ядра продолговатого мозга образуют дыхательные, сосудодвигательные центры, руководят кашлем, рвотой, актом глотания и многими другими действиями организма
Дисфагия, как синдром, присутствует у пациентов с болезнью Паркинсона, рассеянным склерозом, детским церебральным параличом, миастенией. Врачи-инфекционисты наблюдают дисфагию при энцефалитах, ботулизме.
ЛЕЧЕНИЕ АХАЛАЗИИ КАРДИИ.
- В начальных стадиях АК можно: Седативные препараты, Нитроглицерин (перед приемом пищи) или Пролонгированные нитраты, Холинолитики (атропин, метацин).
- Более эффективной является Кардиодилятация металлическими или воздушными расширителями, которые механически разрывают мышечные волокна суженного участка. Но в 20-30% случаев и этот метод не помогает, и, необходима операция.
ГРЫЖА ПИЩЕВОДНОГО ОТДЕЛА ДИАФРАГМЫ(ГПОД).
Грыжа пищеводного отверстия диафрагмы (ГПОД)—это выпячивание части желудка в грудную клетку через пищеводное отверстие диафрагмы.
Различают 2 основных вида ГПОД.
- Скользящая (аксиальная грыжа) ГПОД.При этом варианте ГПОД брюшной отдел Пишевода вследствии укорочения органа (врожденный короткий Пищевод, рубцовые укорочения , частые спазмы продольных мышц органа и др.) перемещается в грудную клетку и тянет за собой по вертикальной оси часть желудка. Нарушается функционирование всех элементов кардии.
- Околопищеводная (параэзофагальная грыжа) ГПОД. При этом виде через расширенное пищеводное отверстие диафрагмы в грудную клетку выпячивается часть желудка.
Симптомы:
- Болевой-диспептический синдром. Проявляются болями в эпигастрии, изжогой, регургитацией, икотой (последнее — вследствие раздражения конечных ветвей диафрагмального нерва). Симптомы усиливаются сразу после приема пищи, особенно обильной и жидкой, в горизонтальном положении.
- Анемически-геморрагический синдром.Проявляется в основном железодефицитной гипохромной анемией вследствие скрытых кровотечений как осложнение эрозивно-геморрагического или язвенного Э. Может быть В12- дефицитная анемия.
- Сердечный синдром. У большинства б-ных наблюдается псевдокоронарный синдром — жгучие боли за грудиной, в области сердца, иррадирующие в шею, левую руку. Боли усиливаются в положении лежа, при наклоне вперед, после острой, обильной пищи. Боли уменьшаются в вертикальном положении, после приема антацидов. Нитроглицерин заметного эффекта не оказывает. Не исключено сочетание ИБС с ГПОД.
Диагноз:
Анамнез и жалобы;
Рентгенологическое исследование, особенно важно в положении Тренделенбурга и при задержке дыхания в фазе глубокого вдоха;
Эзофагоскопия выявляется изменения слизистой пищевода – эзофагит, язвы, геморрагии;
ЭКГ необходима для дифференциальной диагностики ИБС и ГПОД;
Анализ крови выявляет гипо- или реже гиперхромную анемию;
Реакция кала на кровь может быть положительной;
Оперативное лечение
Операции при рефлюкс-эзофагите – это крайняя мера. К ней прибегают только, если последствия отказа от операции намного тяжелее самой операции и рисков ее осложнения.
Показания к хирургическому лечению:
- комплексная, назначаемая в максимальных дозах медикаментозная терапия, проводимая больше полугода, не дала результатов;
- у больного частые, грозящие тяжелой легочной патологией, аспирационные пневмонии;
- развились тяжелые осложнения хронического рефлюкс-эзофагита (рубцовые сужения пищевода, тяжелая язвенная патология, пищевод Барретта, кровотечения);
- у больного имеется грыжа пищеводного отверстия диафрагмы.
Диагностика
Чтобы начать диагностику следует условно определить место закупорки пищи или жидкости в пищеводе
Прежде всего, врач обращает внимание на текущие симптомы. Диагностика пациента начинается со сбора анамнестических данных
Больной должен максимально описать сопутствующие симптомы, какие продукты чаще всего вызывают дисфагию, также тип пищи, которую он обычно употребляет.
Анализ может выявить симптомы заболеваний желудочно-кишечного тракта, нейромышечных тканей. После анамнеза врач назначает использование ультразвукового обследования пищевода и верхнего сегмента желудка. Также часто рекомендуется применение ультразвукового обследования и рентген. Такая методика может предоставить комплекс данных, способных указать на сопутствующие недуги (новообразований, рака) и причину заболевания.
Если патологический процесс локализован, то его не сложно обнаружить при тщательном изучении результатов исследования. Чтобы исключить вероятность появления рака может проводиться эндоскопия, а также биопсия для получения биологического материала пациента. Используя все эти методы и изучив текущие симптомы у больного, врач с большой вероятностью сможет поставить правильный диагноз и назначить дальнейшее лечение. Курс лечения при дисфагии пищевода обычно определяется индивидуально с учетом чувствительности пациента к препаратам и предрасположенностью к другим заболеваниям подобного характера. Так, например, при раке или сахарном диабет для больного потребуется особый подход ввиду специфики сопутствующего осложнения.
Опасен ли рефлюкс-эзофагит
Симптомы неосложненного течения болезни бывают весьма неприятны. Чем опасен рефлюкс-эзофагит, так это осложнениями. К наиболее опасным последствиям относятся:
- Стеноз пищевода, возникающий при длительном хроническом воспалении. Нормальная слизистая заменяется рубцовой тканью, сужающей просвет органа.
- Язва пищевода. Если воспаление существует долго, то поражаются не только поверхностные, но и глубокие слои пищеводной стенки. Язвы часто осложняются кровотечением, требующим экстренного хирургического лечения.
- Пищевод Барретта. Это клеточная метаплазия слизистой пищевода. При этой патологии вероятность развития рака пищевода очень высокая.
Симптомы эзофагита
Клиническая картина острого и хронического эзофагита складывается из следующих синдромов:
— Болевой синдром характеризуется изжогой, острыми или постоянными жгучими болями в области грудины и верхней половины живота, отдающими в спину и шею. При отравлении химическими веществами или проглатывании инородного тела боль носит резкий, интенсивный характер. Кроме боли за грудиной и в шее, при ожоге характерны боли на слизистой оболочке рта с соответствующими признаками поражения химическим веществом ротовой полости, а также выраженный отек лица, шеи и гортани, вызывающий осиплость голоса и удушье.
— Синдром дисфагии – нарушение проглатывания пищи, особенно твердой ищи. Во время приема твердых продуктов питания пациент вынужден запивать их глотком воды. При тяжелых поражениях пищевода возникает затруднение при глотании мягкой пищи и жидкости.
— Регургитация, или срыгивание – заброс проглоченной пищи обратно из пищевода в глотку. Возникает сразу после приема пищи или спустя несколько часов, может беспокоить пациента в ночное время. Также характерна частая отрыжка с кислым или горьким привкусом.
— Расстройства дыхания проявляются в виде надсадного сухого кашля чаще в ночное время и рефлекторного ларингоспазма (закрытия голосовой щели в гортани с невозможностью проведения воздуха на несколько секунд или минут) вследствие вдыхания частиц пищи, забрасываемой в ротовую полость. У пациентов с постоянным раздражением глотки и гортани кислым желудочным содержимым часто развиваются бронхиты.
— Синдром диспепсии может появляться при сопутствующем гастрите или язве желудка и характеризуется тошнотой, рвотой, неустойчивым стулом. При геморрагическом эзофагите возможно появление рвоты с кровью темного цвета.
— Шоковое состояние возможно при тяжелой степени острого эзофагита, вызванного химическим ожогом пищевода, когда поражение охватывает все слои его стенки и распространяется на близлежащие органы. Здесь, по сути, имеет место болевой шок. Инфекционно – токсический шок с соответствующими симптомами появляется при перфорации стенки пищевода с развитием гнойного воспаления близлежащих органов средостения.При остром воспалении пищевода, в отличие от хронического, все симптомы появляются внезапно, они ярко выраженные и причиняют значительный дискомфорт пациенту, побуждающий его обратиться к врачу. При катаральной и отечной форме признаки эзофагита могут быть менее выражены. При хроническом эзофагите симптоматика несколько стерта, и не так бурно развивается, поэтому пациент как бы привыкает к неприятным ощущениям, занимаясь самолечением, например, постоянно принимая ренни, алмагель и другие препараты при изжоге. Такой подход пациента к своему здоровью в корне неправильный, так как воспалительный процесс в пищеводе должен лечить только врач после обследования и установления причины эзофагита. В противном случае длительно существующий эзофагит может приводить к рубцовым спайкам в стенке пищевода и другим осложнениям.
Симптомы
Проявления дисфагии свидетельствуют о нарушении прохождения пищи по пищеводу. Глотание при этом не доставляет человеку дискомфортных ощущений. Но после него отмечается «остановка и застревание» комка в горле, присутствует ощущение распирания в заднем отделе грудины. В большинстве случаев затрудненное глотание не сопровождается болевыми ощущениями, они возможны при наличии диффузного спазма пищевода.
Выделяют такие главные признаки дисфагии:
- нарушается продвижение пищи в пищевод в районе глотки, происходит заброс комка в полость носа либо рта;
- характерно ощущение удушения;
- присутствует кашель;
- обильно отделяется слюна;
- возможно появление аспирационной пневмонии (воспаления легочной ткани, возникающее из-за проникновения в нее инородного тела);
- невозможно полностью проглотить пищу или приходится прикладывать для этого большие усилия.
Как правило, симптоматику дисфагии вызывает употребление твердой пищи, особенно на начальных стадиях. Проглатывание улучшается при запивании пищи водой. Жидкую пищу принимать обычно намного легче, хотя случается, что дисфагия присутствует даже при простом глотании воды.











Добавить комментарий