Коклюш у детей
Содержание:
Признаки возникновения пневмонии
Воспаление легких – это одно из наиболее типичных осложнений. Поскольку родителям известно, что коклюш быстро не проходит, то они не всегда обращаются к врачу при изменениях в состоянии малыша. Однако в некоторых случаях промедление опасно, поэтому необходимо обязательно показать ребенка специалисту. К тревожным признакам, требующим неотложного лечения, относятся:
Повышение температуры. Если это происходит через 2-3 недели после возникновения приступов коклюша, насморк у малыша при этом не появился.
Учащение кашля после того, как состояние ребенка уже начинало улучшаться. Внезапное увеличение продолжительности и частоты приступов.
Учащенное дыхание между приступами. Общая слабость.
Симптомы коклюша
Симптомы заболевания для детей и взрослых одинаковы, потому в любом возрасте диагностировать коклюш можно по одним и тем же проявлениям. В течение болезни больной проходит 3 стадии, которые отличаются симптоматикой.
Первый период (катаральный)
Симптомы заболевания нарастают постепенно, и потому обычно не удаётся определить точно, в какой день началась болезнь. К симптомам коклюша в этот период заболевания относятся:
- незначительный сухой кашель;
- незначительный насморк;
- незначительное повышение температуры;
- незначительная вялость.
Достаточно часто люди не обращают особого внимания на заболевание в это период, считая его лёгкой простудой.
Второй период (спазматического кашля)
Наступает второй период через неделю после появления покашливания. Симптомы коклюша в этот момент становятся ярко выраженными, и спутать болезнь с какой-либо другой уже невозможно. У больного наблюдаются:
- приступообразный кашель, не снимаемый при помощи противокашлевых препаратов;
- усиление кашлевых приступов в ночное время;
- судорожные вдохи между короткими приступами кашля, идущими один за другим;
- свист при вдохе во время приступа;
- выделение прозрачной вязкой мокроты после приступа кашля;
- рвота, вызванная кашлем;
- нарушение дыхания при кашле;
- судороги во время кашля (наблюдаются при тяжёлом течении заболевания);
- отёк лица во время приступа кашля;
- набухание шейных вен в момент кашлевого приступа;
- кровоизлияния в глаза из-за приступов кашля;
- максимальное высовывание языка во время приступа кашля;
- спонтанное мочеиспускание;
- непроизвольная дефекация (при особо сильном кашлевом приступе).
Такая стадия болезни длится на протяжении 3-4 недель. Она является наиболее тяжёлой и опасной для больного.
Третий период (выздоровление)
На этой стадии болезнь начинает отступать, и приступы кашля становятся намного реже и слабее. Однако сохраняются незначительное покашливание и выраженная слабость. Длиться этот период восстановления организма после коклюша может до 6 месяцев.
Лечение коклюша
Коклюш обычно лечится антибиотиками, и раннее начало терапии может иметь значение с точки зрения течения и осложнений; лечение может сделать инфекцию менее агрессивной, особенно если она началась до появления кашля.
Например, хорошо подойдут антибиотики с активным веществом азитромицин, кларитромицин или котримоксазол.
Это также может помочь снизить риск передачи инфекции третьим лицам.
Лечение, начатое после трех недель болезни, в большинстве случаев больше не имеет смысла, потому что инфекция, вероятно, уже прошла, несмотря на постоянство симптомов.
В случае детей и новорожденных рекомендуется:
- Не вводите лекарства от кашля, если они не были специально прописаны вашим педиатром (они часто бесполезны, особенно в возрасте до двух лет).
- Тщательно следуйте инструкциям педиатра.
- Избегайте воздействия на ребенка раздражителей, находящихся в воздухе (дым, пыль, загрязнение воздуха и проч.).
- Используйте увлажнитель, чтобы способствовать разжижению слизи.
- Часто мойте руки.
- Предложите ребенку пить много жидкости, включая воду, соки и супы, и есть фрукты и овощи, чтобы предотвратить обезвоживание (недостаток жидкости). Немедленно сообщайте врачу о любых признаках обезвоживания, в том числе:
- сухости во рту;
- сонливости или чрезмерной усталости;
- жажде;
- снижение мочеиспускания;
- мышечной слабости;
- головокружение;
- головной боли.
- Поощряйте ребенка есть часто, но только небольшими порциями, чтобы не вызвать рвоту.
Госпитализация
В случае госпитализации ребенка может потребоваться очистка дыхательных путей путем всасывания слизи, контроль дыхания и, при необходимости, введение кислорода.
Также может потребоваться капельница, чтобы предотвратить/лечить обезвоживание.
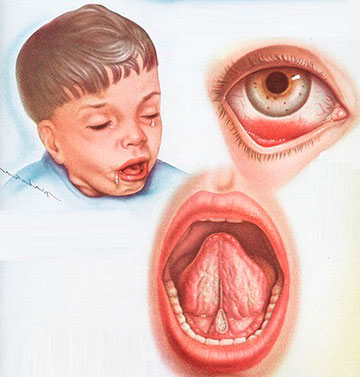
Симптомы коклюша
Инкубационный период (когда возбудитель коклюша уже проник в организм ребенка, но симптомы еще не появились) составляет, по разным данным, от 2 до 20 дней, в среднем – около недели.
По окончании инкубации начинается собственно коклюш, для которого характерно циклическое течение с последовательной сменой трех периодов заболевания:
- Продромальный. Это период, связанный с появлением предвестников коклюша: сухого, постепенно усиливающегося (особенно ночью) кашля, незначительного повышения температуры. При этом ребенок чувствует себя неплохо. Но такое состояние длится 1-2 недели без изменения.
- Спазматический. Постепенно кашель приобретает приступообразный характер – начинается спазматический период – разгар болезни, чреватый развитием осложнений, особенно опасных для детей первого года жизни. Приступы кашля при коклюше весьма своеобразные, ничего подобного не наблюдается ни при каких других болезнях. Ребенок на одном выдохе «заходится» целой серией кашлевых толчков, после которых происходит судорожный, свистящий вдох (реприз), затем на выдохе – опять кашель и т.д. Приступ из серий кашлевых толчков, перемежающийся репризами, может длиться по несколько минут и завершается отхождением вязкой прозрачной или беловатой мокроты, типична рвота в конце приступа. Возможны непроизвольные мочеиспускание или дефекация. Характерен внешний вид ребенка во время кашлевого приступа: он сильно высовывает язык, лицо становится одутловатым, краснеет, а затем становится бордово-синюшным, губы синеют, из глаз текут слезы. Набухают вены на шее, усиливается потоотделение. Нередко из-за перенапряжения возникают кровоизлияния в склеры, кожу лица и верхней половины туловища (мелкие красные точки на коже и лопнувшие сосудики в белках глаз). Продолжительность спазматического периода – от 2 недель до месяца. Если нет осложнений, то вне приступа кашля состояние детей нормальное, температура не повышена. Дети активны, играют, от еды не отказываются. При тяжелых формах коклюша частота приступов может достигать 30 и более за сутки, из-за них нарушается сон, появляется одышка, аппетит снижен, чаще развиваются осложнения. Лицо постоянно отечное, с кровоизлияниями на коже и в склерах.
- Обратное развитие (разрешение). Кашель постепенно ослабевает, приступы появляются еще дней 10, паузы между ними увеличиваются. Затем тяжелые симптомы исчезают. Ребенок еще 2-3 недели немного кашляет, но кашель обычный.
- Период реконвалесценции (выздоровление). Это самый длительный период в клиническом течении коклюша, который продолжается от 2 месяцев до полугода. В это время кашель практически отсутствует, но возможно периодическое возвращение приступов судорожного кашля, вследствие сохранения самого очага возбуждения в кашлевом центре продолговатого мозга.
У грудных детей мучительные приступы длятся не так долго, но после нескольких кашлевых движений может возникнуть остановка дыхания. Кислородное голодание мозга становится причиной заболеваний нервной системы, отставания в развитии. Возможна даже гибель.
Профилактика
Единственным способом облегчить течение недуга во взрослом возрасте является вакцинация в детстве. Вакцина АКДС против коклюша, дифтерии и столбняка помогает выработать определенные антитела к палочкам, которые при наличии инфицирования быстрее включаются в работу, снижая риски развития осложнений и летального исхода.
Чтобы минимизировать вероятность инфицирования коклюшной палочкой, необходимо:
- Правильно питаться и укреплять иммунитет, отказавшись от курения и других вредных привычек.
- Избегать прямых контактов с больными людьми. Если этого полностью избежать невозможно, то использовать средства индивидуальной защиты.
- Ограничить посещение общественных мест в пик респираторных заболеваний.
- Увлажнять воздух, проводить влажные уборки через день.
- Чаще бывать на свежем воздухе, отдавая предпочтение активному отдыху перед просмотром фильмов.
Полностью предотвратить коклюш невозможно. Но у привитых людей больше шансов на благоприятный прогноз, поэтому от иммунизации отказываться не стоит. При наличии антител к коклюшу заболевание протекает быстрее, а осложнения не такие серьезные, как у людей, которые игнорировали плановую иммунизацию.
Методы лечения
Терапия подбирается лечащим врачом с учетом особенностей организма и течения заболевания
Важно соблюдать все рекомендации доктора, чаще бывать на свежем воздухе, делать влажные уборки в помещении. Госпитализации взрослые пациенты не требуют, за исключением индивидуальных случаев, когда в этом есть острая необходимость:
- при наличии медикаментозной аллергии;
- если имеются хронические заболевания органов дыхания;
- при наличии сильных приступов кашля и удушья;
- пациенты преклонного возраста;
- при наличии психических и аутоиммунных заболеваний.
Продолжительность курса лечения зависит от особенностей иммунитета, возраста и используемых медикаментов.
Медикаментозное лечение
При сильной нагрузке на иммунитет и присоединении сторонней инфекции требуется антибиотикотерапия. Назначаются препараты тетрациклинового и цефалоспоринового ряда. Дозировка подбирается в индивидуальном порядке. Также используются такие препараты:
- Бронходилататоры и спазмолитики – назначаются в первые дни проявления острых приступов кашля. Способствуют купированию бронхоспазма и подавлению кашлевого рефлекса.
- Муколитики – способствуют разжижению мокроты и скорейшему ее выведению.
- Витаминные комплексы и иммуномодуляторы – поддерживают организм, стимулируя активную выработку антител к коклюшу.
При коклюше у взрослых назначают муколитики
При сильной рвоте могут вводиться противорвотные препараты. Для снижения температуры используются жаропонижающие средства.
Кислородотерапия
Процедура позволяет насытить организм кислородом, нормализуя работу органов дыхания. Приток крови к бронхам стимулирует активизацию обменных процессов, что ускоряет процесс выздоровления. Аэротерапия может осуществляться в нескольких формах:
- Пешие прогулки на свежем воздухе.
- Дыхательная гимнастика, с помощью которой легкие насыщаются кислородом.
- Ингаляции с лекарственными препаратами и эфирными маслами.
Больным показаны частые прогулки на свежем воздухе, особенно перед сном. Дыхательная гимнастика назначается при наличии застойных процессов в бронхах, что предупреждает развитие осложнений на фоне коклюша. Ингаляции с помощью небулайзера способствуют проникновению лекарственных растворов в самые отдаленные участки бронхов, что ускоряет процесс выздоровления в несколько раз.
Кислородотерапия может осуществляться с помощью специальных аппаратов, которые насыщают воздух О2. Это способствует восполнению его дефицита в крови и нормализации обменных процессов.
Народные способы
Вылечить коклюш, используя только рецепты нетрадиционной медицины, невозможно. Но с их помощью можно ускорить данный процесс. Самыми полезными для здоровья и иммунной системы являются такие рецепты, как:
- Травяной чай – на 1 л кипятка берут по половине чайной ложки ромашки, шалфея, липы, мяты, мать-и-мачехи. Запаривают в термосе, после чего пьют вместо чая каждые 30-40 минут. Такой сбор снижает чувство тошноты в желудке, расслабляет спазмированные мышцы, выводя из организма накопившиеся шлаки и токсины.
- Лекарственная лепешка – картофель в кожуре варят на медленном огне, после чего сливают воду и разминают до состояния пюре. Вводят 2-3 столовые ложки муки, 1 чайную ложку молотого имбиря, 3 капли эфирного масла эвкалипта, 2 капли масла чайного дерева. Хорошо перемешивают и формируют лепешку, которую укладывают на грудь, утепляя шарфом. Такая лепешка облегчит отхождение мокроты и снизит частоту кашлевых приступов.
- Лекарственная мазь – берут 50 г кокосового масла, топят на водяной бане до жидкого состояния. Вводят 10 капель эфирного масла косточек персика, 10 капель эвкалипта, 5 капель эфирного масла чайного дерева, 4 капли масла лаванды. Перемешивают до однородного состояния и переливают в баночку. Дают остыть при комнатной температуре. Наносят на грудную клетку мягкими массирующими движениями.
Травяной чай – один из народных методов борьбы
Некоторые рецепты имеют противопоказания, поэтому перед использованием нужна консультация специалиста.
Профилактика
Если выясняется факт контакта с носителем коклюша, то возникает необходимость полного медицинского обследования.
Для предотвращения заражения могут быть использованы Эритромицин или Гамма-глобулин.
Профилактика заболевания должна осуществляться с первых дней жизни ребенка. Вакцинация от коклюша поможет в значительной степени снизить риск заражения.
Профилактическими мерами против коклюша являются следующие рекомендации:
- Если вспышка заболевания выявлена в детском саду, то ребенка обязательно надо обследовать и предпринять медикаментозные меры профилактики коклюша.
- Детям с низким иммунитетом рекомендуется проводить как можно меньше времени в местах большого скопления людей и ограничить их контакт с детьми.
- Ребенку необходимо создавать условия, отвечающие санитарным требованиям (регулярная смена постельного белья, влажная уборка и проветривание комнаты).
- При появлении у ребенка кашля, который не устраняется лекарственными средствами в течение длительного времени, необходимо обязательно сдать анализы на коклюш.
График вакцинации
Вакцинация коклюша является плановой. Для достижения максимального результата и создания полноценной защиты ребенка необходимо соблюдать график.
Дети, не прошедшие вакцинацию, находятся в группе риска заражения коклюшем.
После прививки у ребенка формируется иммунитет к коклюшной палочке. Если заражение произойдет, то протекать оно будет в легкой или бессимптомной форме.
График вакцинации:
- первая прививка делается ребенку в три месяца;
- вторая вакцинация необходима в 4,5 месяцев;
- третья вакцина назначается в 6 месяцев;
- допустима однократная вакцинация в 18 месяцев.
Некоторые дети могут тяжело переносить вакцинацию от коклюша. Последствиями прививки могут стать судороги, повышение температуры или другие негативные симптомы. Сохранение такой симптоматики возможно до двух дней.
Перед проведением вакцинации врачи обязательно исключают наличие противопоказаний (заболевания крови, сердца, нервной систем и пр.). В медицинской практике прививка против коклюша является самой эффективной профилактикой этой болезни.
Каковы первые признаки дизентерии у ребенка? Ответ узнайте прямо сейчас.
Доктор Комаровский о коклюше у детей в этом видео:
Методы лечения
Как лечить недуг? Лечение коклюша осуществляется в домашних условиях. В стационар в большинстве случаев помещают только детей до одного года.
Показанием для срочной госпитализации ребенка любого возраста является наличие кашля, во время которого останавливается дыхание.
Домашнее лечение при таком факторе может стать причиной летального исхода малыша. При терапии коклюша используются специальные медикаменты, дополнять которые можно некоторыми рецептами альтернативной медицины.
Препараты
Список медикаментов, необходимых для лечения коклюша, назначается детям индивидуально.
Врач оценивает общее состояние малыша и исследует состояние его органов дыхания.
На основании обследования и анализов назначается индивидуальная терапия, включающая в себя препараты разных категорий. Использование антибиотиков при коклюше подразумевает некоторые особенности.
Примеры препаратов, используемых для лечения коклюша:
- противокашлевые средства (Кодеин, Синекод);
- отхаркивающие муколитики (Бромгексин, Лазолван);
- средства против бронхоспазмов (Эуфиллин);
- антигистаминные средства (Зиртек, Кларитин);
- антибиотики (Сумамед, Эритромицин);
- успокаивающие средства (Валериана);
- витамины, соответствующие возрасту ребенка.
Нужны ли антибиотики?
Антибиотики используются при лечении коклюша только при выявлении заболевания на ранних стадиях. При запущенной форме болезни препараты данной категории будут неэффективны.
Их применение лишь причинит вред здоровью ребенка оказанием негативного воздействия на иммунную систему или работу печени. Самостоятельно использовать сильнодействующие медикаменты без предписаний врача нельзя ни в коем случае.
Антибиотики можно использовать в следующих случаях:
- ранняя стадия коклюша;
- профилактика коклюша, если в семье заболел ребенок (антибиотик принимают другие члены семьи).
Народные средства для облегчения кашля
Рецепты народной медицины при коклюше используются для ускорения процесса лечения и снижения интенсивности симптоматики заболевания.
При выборе средств важно учитывать индивидуальные особенности малыша. На некоторые ингредиенты у ребенка может быть аллергия или пищевая непереносимость
Необходимо отдавать предпочтение рецептам, которые доставят малышу минимальный дискомфорт
На некоторые ингредиенты у ребенка может быть аллергия или пищевая непереносимость. Необходимо отдавать предпочтение рецептам, которые доставят малышу минимальный дискомфорт.
Примеры народных средств при лечении коклюша:
- Отвары из лекарственных трав (ромашка, календула, зверобой, шиповник и липа хорошо повышают защитные функции организма и помогают ему быстрее справляться с инфекцией, отвары для детей готовятся традиционным способом, чайную ложку сухой смеси любой из указанных трав надо залить стаканом кипятка, настоять и принимать в течение дня небольшими порциями).
- Молоко (для улучшения общего состояния здоровья ребенка можно использовать молоко с добавлением меда, масла какао или сливочного масла).
- Сливочное масло с медом (ингредиенты надо смешать в равных количествах и давать ребенку несколько раз в день по одной чайной ложке).
- Репчатый лук с медом (лук надо измельчить, отжать сок, смешать в равных количествах луковый сок и мед, давать средство ребенку несколько раз в день по одной чайной ложке).
- Паровые ингаляции (ребенку надо регулярно дышать паром сваренного картофеля, а также над отваром эвкалипта или календулы).
Как выглядит золотуха у детей? Фото есть на нашем сайте.
Лечение Коклюша у детей:
Госпитализируют грудничков и дошкольников, а также детей с тяжелыми формами коклюша и с осложнениями. Применяется патогенетическое и симптоматическое лечение коклюша у детей. В самом начале заболевания эффективная антибиотикотерапия. Антибиотики также применяются в первые дни спазматического кашля.
Когда антибиотики применяются в начале болезни, приступы кашля значительно облегчаются, сокращается длительность заболевания. Врачи прописывают азитромицин, эритромицин в дозах, адекватных возрасту больного ребенка. Лечение длится 5-7 суток.
В спазматический период болезни антибиотики не применяют, так как их эффективность практически равна нулю. Чтобы уменьшить тяжесть и частоту кашлевых приступов, применяют такие нейролептические средства как аминазин, пропазин. Они снимают спазм бронхов, способствуют успокоению больного, понижают возбудимость дыхательного центра.
Для ликвидации гипоксии и гипоксемии применяется оксигенотерапия. Во время апноэ необходимо отсасывать слизь из носа и ротоглотки и проводить искусственную вентиляцию легких.
При коклюше часто возникают аллергические процессы, потому врачи могут назначить больному также такие антигистаминные препараты как дипразин, димедрол, супрастин и пр.
Патогенетическая терапия проводится Эреспал сиропом. Тяжелые случаи лечат кортикостероидами курсом от 7 до 10 суток.
Также необходимы препараты для разжижения вязкой мокроты и улучшения функции внешнего дыхания. Врачи могут прописать ингаляции аэрозолей с протеолитическими ферментами и спазмолитиками.
Для лечения больному ребенку нужно организовать правильный режим. Во время лечения нужно обеспечить больному прохладный свежий воздух. Он влияет на ослабление приступов кашля и успокаивает ЦНС. Рекомендуется исключить внешние раздражители, приводящие к кашлевым приступам. Питание должно быть витаминизированным и полноценным. Если у грудничка часты приступы рвоты, рекомендуется докармливание. Воспалительные явления лечат антибиотиками.
Возбудитель
Возбудителем заболевания является Bordetella pertussis – коклюшная палочка, выделяющая особый токсин, который оказывает раздражающее действие на слизистую гортани, бронхов. В результате возникает лающий, конвульсивный кашель. Он сохраняется еще в течение нескольких недель после того, как все патогенные бактерии погибают. Выявить возбудителя можно лишь при помощи специального анализа.
Интересно, что в организме переболевшего человека еще на протяжении 5 лет остаются антитела. Полностью защитить от заражения не способна даже вакцинация. Однако привитый человек, столкнувшись с инфекцией, переносит болезнь значительно легче, с минимальным риском для жизни.
Лечение коклюша у взрослых
При легкой форме течения болезни в госпитализации нет необходимости. Самым изматывающим симптомом коклюша являются приступы кашля. Для устранения этого явления используют самые различные лекарственные средства.
При лечении коклюша принимают по схеме следующие препараты:
- бронхолитики;
- муколитики;
- противокашлевые средства;
- седативные препараты;
- сосудорасширяющие средства.
При тяжелом течении коклюша больного госпитализируют. В условиях стационара широко применяются кислородотерапия, прием ноотропов и гормональных препаратов. Такое сочетание позволяет нормализовать обменные процессы в головном мозге, устранить приступы кашля и не допустить развитие апноэ. В некоторых случаях пациенту назначают антигистаминные препараты (например, супрастин).
Для мобилизации сил организма применяют витаминно-минеральные комплексы, куда включают витамины группы А и В.
Улучшить отхождение мокроты помогает массаж и выполнение дыхательной гимнастики. Улучшает состояние нахождение пациента на свежем воздухе, лучше всего – возле водоемов. В помещении, где находится больной, воздух стараются увлажнять. Рекомендуется употреблять больше жидкости. Алкоголь во время болезни должен быть полностью исключен.
Симптомы и клиническая картина
Симптоматика коклюша зависит от формы заболевания. При бактерионосительстве признаки болезни могут полностью отсутствовать, но ребенок представляет опасность для окружающих и является распространителем бактерий.
Последовательно симптоматика развивается при типичной форме коклюша, а при его атипичном виде симптомы проявляются с минимальной интенсивностью (дети могут лишь иногда покашливать).
Симптомами коклюша являются следующие факторы:
- головная боль;
- общая слабость организма;
- незначительное повышение температуры тела;
- кашель сопровождается тахикардией;
- насморк;
- сухой кашель;
- приступы кашля по ночам;
- судорожный кашель;
- свистящий кашель;
- кашель может заканчиваться рвотой;
- во время приступов кашля может меняться цвет лица.
Коклюш развивается тремя стадиями. На начальном этапе (катаральный период) кашель может беспокоить малыша только по ночам, но общее состояние ребенка при этом не нарушается. Длительность данной стадии составляет максимум две недели.
Спазматический период характеризуется появлением частого приступообразного кашля. Продолжительность этого периода может достигать одного месяца.
Стадия разрешения сопровождается увеличением промежутков между приступами кашля и может длиться несколько месяцев.
Как можно заразиться?
Основной путь передачи инфекции – воздушно-капельный. Заражение происходит при непосредственном контакте с больным или носителем бактерий. Человек при кашле способен распространять коклюшную палочку на расстояние до 2,5 м. Болезнь чаще поражает детей дошкольного возраста. Наибольшую группу риска составляют малыши до 2 лет.
Особенно тяжело переносится коклюш грудничками. При отсутствии вакцинации уровень смертности в этом возрасте достигает 60% от числа заболевших. На патогенные бактерии губительное воздействие оказывают солнечные лучи. Поэтому вспышки заболевания приходятся на осенне-зимнее время, когда сокращается продолжительность светового дня.
Возбудитель коклюша и пути передачи инфекции
Коклюш относится к инфекциям, передающимся воздушно-капельным путем от больного человека к здоровому. Возбудитель коклюша – коклюшная палочка Борде-Жангу (бордетелла), названная в честь открывших ее ученых. Коклюшная палочка Борде-Жангу имеет «родственницу» – бордетеллу паракоклюша, вызывающую так называемый паракоклюш – заболевание, клиника которого повторяет коклюш, протекающий в легкой форме. Бордетеллы неустойчивы во внешней среде и быстро погибают под воздействием высоких и низких температур, ультрафиолетового излучения, высыхания. Так, к примеру, открытые солнечные лучи уничтожают бактерии за один час, а охлаждение – за считанные секунды. Поэтому носовые платки, предметы обихода, детские игрушки и т.п. не представляют эпидемической опасности как факторы передачи. Специальная санитарная обработка помещений, в которых пребывал пациент, также не проводится. Передача инфекции, как правило, происходит при непосредственном контакте с пациентом (пребывание на расстоянии ближе, чем 1.5 – 2 м от больного). Чаще всего имеет место вдыхание частичек слизи, попавших в воздух при кашле, однако возбудитель может выделяться в окружающую среду и при чихании, разговоре и т.п. Максимальную опасность в эпидемиологическом отношении представляет пациент в первую неделю спазматического кашля (в этот период возбудитель коклюша выделяют от 90 до 100% больных). В дальнейшем опасность снижается (на второй неделе бордетеллы выделяют около 60% больных, на третьей – 30%, на четвертой – 10%). В целом, заражение возможно при контакте с больным коклюшем начиная от последних дней инкубационного периода до 5-6-й недели заболевания. При коклюше также встречается бактериеносительство, то есть состояние, при котором человек выделяет в окружающую среду опасные бактерии, а сам не ощущает никаких признаков заболевания. Но бактериеносительство при коклюше кратковременно и особого значения для распространения заболевания не имеет. Большую опасность представляют собой легкие и стертые формы коклюша, когда периодично кашляющий ребенок или взрослый остается в коллективе. Коклюш – заболевание, которое принято относить к так называемым детским инфекциям. Доля детей среди заболевших коклюшем составляет около 95-97%. Наибольшая восприимчивость к инфекции наблюдается в возрасте от 1 года до 7 лет. Однако взрослые также не застрахованы от развития коклюша. По некоторым данным вероятность заражения взрослых в семье с заболевшим ребенком может достигать 30%. При этом у взрослых болезнь чаще протекает в стертой форме. Нередко таким пациентам ошибочно ставят диагноз «хронический бронхит» и безуспешно лечат от несуществующего заболевания
Поэтому врачи советуют при затянувшемся кашле, особенно в тех случаях, когда он протекает с мучительными приступами, обращать внимание на эпидемиологическую обстановку – не было ли контактов с длительно кашляющим ребенком. У переболевших коклюшем пациентов устанавливается пожизненный иммунитет
Однако, как и в случае с вакцинацией, иммунитет к коклюшу не исключает заболевания паракоклюшем, который клинически не отличим от легкой формы коклюша.












Добавить комментарий