Меланома кожи
Содержание:
Как осуществляется диагностика
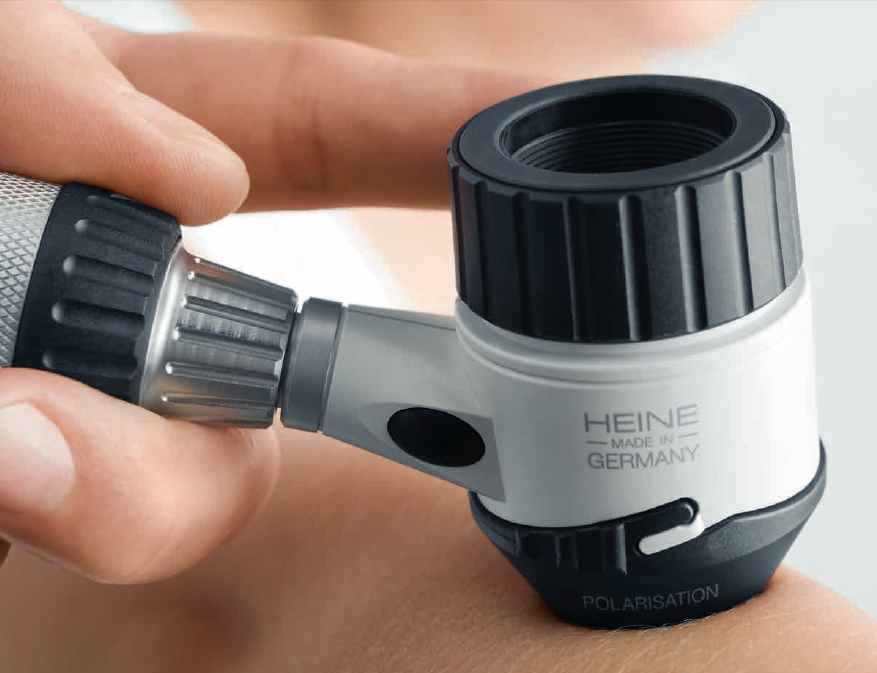
В первую очередь врач-специалист осматривает пораженный участок кожи.
Тщательный визуальный осмотр осуществляется с помощью специального устройства – дерматоскопа.
Что это?
Это аппарат инструментального исследования, позволяющий осуществить обследование кожного новообразования без хирургического вмешательства.
Дерматоскоп позволяет увидеть признаки злокачественного течения образования, которые не видны невооружённым взглядом. Научный прогресс поспособствовал созданию цифрового дерматоскопа, благодаря которому можно увидеть трёхмерное изображение патологии на экране.
В обязательном порядке больной с подозрением на рак кожи сдает кровь для обнаружения онкомаркеров. Онкомаркерами называют специфические вещества, которые выделяет злокачественное образование.
Биопсия является обязательным диагностическим методом при подозрении на раковую принадлежность патологии.
Материал проходит гистологическое и морфологическое исследование, которое позволяет определить степень злокачественности опухоли, стадию и клиническую форму меланомы.
Дополнительными методами исследования являются:
- компьютерная томография;
- сцинтиграфия;
- УЗИ регионарного лимфоузла и внутренних органов.
Данные методы используются для обнаружения метастазов опухоли.
Как лечат меланому на разных стадиях?
Стадия 0 (in situ): меланома находится только в верхних слоях кожи. Полное выздоровление наступает практически в 100 процентах случаев. После иссечения меланомы и небольшого количества здоровой кожи вокруг, возможно, врач рекомендует ежегодно посещать дерматолога и ежемесячно проводить самообследование на наличие подозрительных родинок и увеличенных лимфоузлов.
Зачем нужны дальнейшие проверки? Чтобы поймать меланому, вернувшуюся вокруг шрама, распространившуюся в лимфоузлы или другие части тела, а также новую меланому совсем в другом месте.
Как проводить ежемесячное самообследование?
- Разденьтесь и встаньте перед большим зеркалом в хорошо освещённой комнате. Возьмите в руке зеркало поменьше и исследуйте лицо, а также рот и уши.
- С помощью маленького и большого зеркал осмотрите затылок, уши и шею. Осмотрите руки со всех сторон, кожу между пальцами и под ногтями, а также подмышки.
- С помощью обоих зеркал исследуйте плечи, верхнюю часть спины и рук, поясницу, ягодицы, кожу между ними и задние части обеих ног.
- Сядьте и исследуйте свои ноги, лодыжки, стопы, кожу между пальцами ног и под ногтями. С помощью зеркала исследуйте гениталии.
Стадия меланомы 1 или 2A: толщина опухоли меньше 4 мм, без изъязвления, или толщина меньше 2 мм, но с изъязвлением. Одна только операция приводит к излечению в 70–90 процентах случаев. На стадии IA человек должен в течение первого года 2–4 раза посетить врача, затем доктор может рекомендовать ежегодный осмотр. Также каждый месяц пациент должен проводить самообследование. Если меланому обнаружили на стадии IB, то дерматолога нужно посещать каждые 3 месяца в течение 3 лет. Затем каждые полгода в течение 2 лет. Самообследование также необходимо. Если врач посчитает нужным, он изменит эти рекомендации.
Стадия 2B или 2C: толщина опухоли 2,1–4 мм, есть изъязвление, или толщина больше 4 мм, но нет изъязвления. После удаления опухоли рецидив случается у 40–70 процентов пациентов. Тем, у кого риск таких последствий высок, обычно рекомендуется лечение меланомы 2 стадии интерфероном альфа-2b, однако рекомендация не строгая, так как действенность этого препарата вызывает некоторые сомнения, а побочные эффекты возникают нередко.
После операции или окончания лечения меланомы 2 стадии к врачу нужно приходить каждые 3–6 месяцев в течение 2 лет, затем каждые 3–12 месяцев в течение 2 лет, потом ежегодно. Самообследование также необходимо. Врач, кроме прочего, может назначить регулярное прохождение компьютерной томографии.
Стадия 3: раковые клетки есть в лимфатических протоках, окружающих опухоль, или прилежащих лимфоузлах. Дополнительная терапия крайне рекомендуется, так как больше чем в половине случаев меланома возвращается. Иммунотерапия интерфероном альфа-2b снижает риск рецидива. Она может усилить иммунный ответ так, чтобы организм лучше боролся с клетками опухоли. Лечение меланомы 3 стадии длится до 12 месяцев (делаются подкожные инъекции). Однако не во всех руководствах можно встретить такую рекомендацию из-за того, что интерферон нередко провоцирует гриппоподобные симптомы (жар, боль в мышцах и суставах, усталость, потерю аппетита), подавленное состояние и др.
После удаления раковых клеток меланомы 3 стадии осмотр у врача нужно приходить каждые три месяца в течение трёх лет, затем — каждые полгода в течение 2 лет. Если у доктора возникнут какие-то подозрения, он попросит сделать анализ крови, пройти компьютерную томографию или ультразвуковое исследование.
Стадия 4: метастазы есть в более отдалённых частях тела (обычно это удалённые лимфоузлы, лёгкие, печень, мозг, также нередко встречаются метастазы меланомы в костях). Существуют разные способы лечения меланомы на 4 стадии, но все они преследуют одну цель — продлить жизнь человека, насколько это возможно, и сохранить её качество, справляясь с симптомами. Благодаря лечению раковые клетки погибают или их рост на время останавливается. Для этого могут использоваться иммунотерапия, таргетные препараты, операции, лучевая или химиотерапия.
На 4 стадии нет чётких рекомендаций по лечению злокачественной меланомы, так как у всех методов есть свои достоинства и недостатки, к тому же проявления болезни и пожелания у каждого пациента свои и при выборе терапии отталкиваться необходимо от этого.
Классификация
Всего в зависимости от особенностей протекания процесса выделяют четыре типа меланомы:
- Поверхностно распространяющаяся – по статистике, примерно 70% развивающихся меланом относятся именно к этому типу. Чаще всего эта опухоль бессимптомная, развивается на кожных покровах ног у женщин и на туловище у мужчин. У образования неправильные очертания, коричневый или светло-коричневый цвет, на поверхности могут быть пятна – красного, белого, голубого или коричневого цвета. Также на ней могут быть небольшие сине-черные узелки. В некоторых случаях появляются небольшие зубцеобразные выемки по краям, увеличивается размер, меняется цвет.
- Узловая меланома – 15-30% меланом относятся к этому типу. Может появиться на любом участке кожи, выглядит как черная папула или бляшка серо-черного цвета. Это может быть беспигментнная меланома (беспигментная – это значит, что в ней полностью отсутствует пигмент) или же она содержит мало пигмента. Также узловая меланома может выглядеть как сосудистая опухоль.
- Злокачественная меланома лентиго – к этому типу относится до 5% таких образований. Чаще всего развивается у пожилых людей. Образуется из злокачественного лентиго (веснушка Хатчинсона или меланома in situ). Как правило, появляется эта меланома на лице, также она может образоваться на других участках кожи, которые подвергались воздействию солнечных лучей. На лице или других участках кожи появляется бессимптомное плоское пятно или светло-коричневая либо коричневая бляшка, имеющая неправильные очертания и неравномерно расположенная на поверхности.
- Акральная – к этому типу относится 2-10% образований. Такой тип меланомы чаще всего диагностируется у людей с темным цветом кожи. Она развивается на подошвах, коже ладоней, под ногтями. Ее признаки и гистологические черты похожи на лентиго меланому.
- Беспигментная меланома – любая из перечисленных выше разновидностей может быть беспигментной. Чаще всего беспигментными бывают небольшие образования (спитцоидная, десмопластическая, нейротропная меланомы и т. п.). Такой тип встречается меньше чем в 10% случаев. Цвет такого образования розовый, красный или коричневатый. Поскольку такую опухоль легко принять за доброкачественную, то из-за поздней диагностики часто ухудшается прогноз.
- Лентигинозная меланома слизистых оболочек – редкая форма болезни, встречающаяся примерно в 1% случаев. Образуется на слизистых оболочках — в полости носа, рта, в перианальной и вульвовагинальной зонах. Для нее характерна выраженная неравномерная пигментация.
- Малигнизированная меланома мягких тканей – образуется на связках и апоневрозах.
- Меланома глаза (увеальная) – поражает веко, конъюнктивную или сосудистую оболочку. Также диагностируется хороидальная меланома – опухоль сетчатки глаза, которая развивается из хориоидальных меланоцитов. Опухоль хориоидеи глаза — это поражение его сосудистой оболочки. Как правило, она стремительно прогрессирует. Прогноз неблагоприятный – вследствие агрессивного развития процесса летальный исход фиксируется примерно в 70% случаев.
- Подногтевая меланома – очень опасная разновидность, так как она может развиваться стремительно и в первое время незаметно для больного. Изначально под ногтем развивается пигментное пятно, как правило, темного цвета. Пластинка ногтя становится ломкой, иногда деформируется.
Определяются и разновидности болезни в зависимости от развития метастазов в процессе прогрессирования опухоли. Меланома центральной нервной системы – состояние, при котором развивается поражение центральной нервной системы. Речь идет о вторичных опухолях ЦНС.
Иммунотерапия при меланоме
В норме иммунная система использует некоторые молекулярные механизмы, чтобы удержать себя от атаки на здоровые ткани, это помогает предотвратить тяжелые аутоиммунные заболевания. Те же молекулярные механизмы могут использовать злокачественные опухоли. Особые молекулы — контрольные точки — подавляют активность иммунных клеток. Снова активировать иммунитет и заставить его атаковать клетки меланомы помогают специальные препараты — ингибиторы контрольных точек. Они были разработаны относительно недавно. Для борьбы с меланомой используют три ингибитора контрольных точек:
- Блокаторы PD-1 — белка, который находится на поверхности T-клеток и подавляет их способность атаковать опухоль.
- Блокатор CTLA-4. CTLA-4 — это еще один белок на поверхности T-клеток, который подавляет их активность.
Доказано, что ингибиторы контрольных точек помогают продлить жизнь пациентов, страдающих меланомой, но нет доказательств того, что лечение ими способно привести к ремиссии.
Другие препараты для иммунотерапии меланомы:
- Цитокины — вещества, которые стимулируют иммунную систему. Они помогают уменьшить размеры меланомы у 10–20% пациентов. Иногда эти препараты назначают в сочетании с химиопрепаратами. Для того чтобы препарат эффективно работал, его нужно вводить в больших дозах. Не все пациенты могут получать такое лечение из-за серьезных побочных эффектов.
- Онколитические вирусы заражают и уничтожают злокачественные клетки, а также помогают усилить противоопухолевые иммунные реакции.
- Вакцина БЦЖ стимулирует противоопухолевый иммунитет. Ее, как и онколитический вирус, нужно вводить непосредственно в опухоль. Вакцину БЦЖ обычно применяют при III стадии меланомы.
- Иммуномодулирующее средство — Применяется в форме крема. Его наносят на пораженный опухолью участок кожи 2–5 раз в неделю в течение трех месяцев. Иногда применяют при меланоме III стадии, но не все врачи и исследователи считают, что стоит практиковать такой метод лечения.
Дифференциальная диагностика
Клинический диагноз меланомы кожи не всегда легко поставить, особенно когда начальная опухоль непигментирована. Ошибка в диагностике может сыграть роковую роль. Существуют ошибки различного характера. Иногда опухоли представляются в виде обычных папиллом на широком основании; они не пигментированы, медленно растут и не беспокоят больного. Иногда такого рода опухоль окружена ободком покрасневшей кожи, распространяющимся в сторону ближайших регионарных лимфоузлов, которые могут быть и не изменены. Расположенные чаще всего на лице, особенно у женщин, эти опухоли нередко подвергают хирургическим воздействиям, главным образом из косметических соображений. Ножевое удаление таких папиллом приводит к быстрой регионарной диссеминации или рецидиву на месте. При длительном росте такого рода папилломы нередко потом пигментируются и вместе с тем несут в себе опасность регионарной диссеминации. С другой стороны, папилломы могут оставаться вполне доброкачественными, хотя они, нередко размягчаясь в центре, изъязвляются, дают кровянисто-гнойное отделяемое, или, наоборот, покрываются корочкой, принимая вид гиперкератоза. Отличить такого рода папилломы от начинающей малигнизироваться пигментной опухоли почти невозможно.
Основная группа опухолей, возникающая без уловимой причины или иногда после механической травмы, появляется в разных местах кожного покрова в виде неправильных бугристых образований, покрытых блестящей красноватого или синеватого цвета кожей или в виде нескольких мясистых образований, лежащих рядом и тесно между собой связанных, и чаще всего распознаваемых как саркомы кожи или подкожной клетчатки или как рак кожи. Несколько иной вид имеют меланомы кожи, когда в результате механической травмы в разных местах тела (чаще на спине) они появляются то в виде незаживающих язв, медленно увеличивающихся и по разрастанию грануляций напоминающих гранулому, то в виде торпидной язвы без признаков пигмента. У пожилых людей такие язвы обычно принимают за раковые новообразования. Особенностью течения язвенной формы пигментных меланом является раннее увеличение регионарных лимфоузлов, которые обычно оказываются метастазами первичной опухали.
Ошибка в диагнозе меланом, если даже их принимают за злокачественные опухоли иного строения, обычно приводит к нерадикальному их удалению. Значительная часть пигментированных опухолей, с которыми легко спутать меланомы, является сравнительно более доброкачественной, чем последние; это могут быть нейрофиброматозы с сидерозом, гистиоцитомы с сидерозом, ксантомы, дерматоз Боуэна, различного рода ангиомы и, наконец, папилломы с гиперпигментацией. Само собой разумеется, что если при каждой из указанных выше опухолей, принятой за злокачественную пигментную, больной будет соответственно этому диагнозу оперирован, то лечение можно считать радикальным. Однако если меланому кожи примут за одну из только что перечисленных опухолей и предпримут соответствующее диагнозу лечение, явно недостаточное для пигментных злокачественных опухолей, то это лечение не будет радикальным. Нерадикальное удаление последних очень быстро ведет к рецидивам и метастазам.
Много родинок: может быть меланома?
Поскольку меланома развивается из родинки, то логично было бы спросить: подвержены ли раку люди с множеством родинок на теле? Онкологи отвечают: да. Людям с невусами, папилломами и склонности кожи к пигментированию, нужно быть осторожными и не подвергать кожу солнечной радиации и механическим повреждениям.
Многолетние медицинские исследования показали, что люди с восточно-европейским типом кожи имеют меланому на конечностях и туловище. Подвержены ей больше лица, имеющие светлые, рыжие волосы, глаза зеленых, серых, голубых оттенков. Группа риска состоит в первую очередь из людей имеющих розовые веснушки, врожденные пигментные пятна (невусов) и атипичные родинки расположенные на открытых участках тела, предплечья, стопы и спины. Травмирование невуса в некоторых случаях приводит в раку кожи. У пожилых людей возрастная пигментация на коже является сигналом к беспокойству, который ни в коем случае нельзя оставлять без внимания, т. к. меланома хорошо развивается на этом фоне. На появление такой патологии влияют следующие факторы:
- наследственная предрасположенность ;
- регулярное воздействие ультрафиолетовых лучей;
- меланоз Дюбрея;
- пигментная ксеродерма;
- наличие на теле большое количество родинок (более 50 штук) и веснушек.
Таким образом, если в роду был хотя бы один случай ракового заболевания, то все последующие поколения автоматически попадают в группу риска, а если человек постоянно подвергается воздействию ультрафиолетовых лучей, а дополнительно имеет еще и светлую кожу тела, усыпанную веснушками, то ему нужно особенно внимательно относится к своему здоровью. Этим людям также стоит знать о факторах, которые могут спровоцировать стремительное развитие раковых клеток (которые есть в организме каждого человека, только до поры до времени дремлют). Спровоцировать развитие рака кроме воздействий окружающей среды может и сильный перенесенный стресс, затяжная болезнь, алкоголь, курение, наркотики.
Стремительное образование на коже родинок и веснушек, тоже является поводом для беспокойства.
Причины
Меланома кожи развивается вследствие сочетания влияния основной причины и условий внешней среды, а также внутренней среды человека. На сегодня ученые не располагают данными по поводу основного этиологического фактора развития меланом кожи. Существует теория о том, что меланома является полиэтиологическим заболеванием.
Факторы, влияющие на развитие этого заболевания, подразделяют на экзогенные и эндогенные.
Определяются следующие экзогенные факторы:
Место жительства человека (географическая широта) и связанная с этим активность солнечного излучения. Влияние ультрафиолетового спектра – это один из важнейших факторов, воздействующих на развитие меланом кожи. Его негативное воздействие определяет и то, что в стратосфере прогрессирует уменьшение озона, что приводит к увеличению канцерогенности солнечного излучения. Есть подтвержденные данные о том, что более опасно в этом контексте не хроническое влияние ультрафиолета, а его резкое и очень сильное влияние, иногда однократное
Важное значение имеют солнечные ожоги, полученные в детстве и юношестве.
Травмы предсуществующих невусов – ушибы, порезы, ссадины, а также хроническое травмирование одеждой или обувью.
Влияние химических канцерогенов.
Флуоресцентное освещение – негативное влияние отмечается при интенсивном влиянии источников флюоресцентного освещения.
Ионизирующая радиация.
Электромагнитное излучение.
Социально-экономические факторы – они тоже играют определенную роль. В частности, отмечается, что заболеваемость выше среди городского населения; что больные, как правило, имеют более высокий социальный статус
Также отмечается, что меланомы чаще возникают у людей, работающих в резиновой, электронной, нефтехимической, угольной сферах; контактирующих с поливинил-хлоридом, пластмассами, бензолом, пестицидами, радиацией.
Биологические – определенное влияние имеют особенности питания (большое количество белков и жиров в рационе), вредные привычки (злоупотребление алкоголем), прием некоторых лекарств.
Также на развитие болезни влияют следующие эндогенные факторы:
- Преканцерозы – отмечается ряд состояний, на фоне которых может развиваться опухоль. Это пигментная ксеродерма (наследственный, рецессивно передающийся фотодерматоз), меланоз Дюбрейля (лентиго – участки пигментации кожи).
- Невус – отыгрывает определенную роль в этиологии меланом кожи. При этом следует отметить, что кроме пигментных встречаются безпигментные невусы. Кроме того, существуют так называемые приобретенные невусы, которые появляются в процессе жизни, и которых человек может не замечать, пока они не трансформируются в злокачественное образование. Невусы – это морфологически нестабильная популяция клеток, поскольку в течение жизни их локализация в слоях кожи меняется. Количество невусов зависит от гормонального фона организма. Невусы следует рассматривать как фенотипически нестабильную популяцию клеток. Факт развития меланом из невусов общепризнан, но все же данные исследования и наблюдения не позволяют утверждать, что невусы являются причиной абсолютно всех меланом.
- Биологические – исследователи отмечают, что опухоль чаще развивается у людей белой расы. Также играет роль нарушение пигментации организма, при котором кожа неадекватно реагирует на ультрафиолетовое излучение. Меланома чаще развивается у лиц со слабой пигментацией кожи и ее высокой чувствительностью к УФ-радиации. Чаще заболевают те, кто склонен к солнечным ожогам. Определенная роль отводится и наследственности. Установлено, что меланома наследуется по аутосомно-доминантному типу. Также на развитие болезни воздействуют гормональные колебания (активная роль отводится эстрогенам, андрогенам). Определенное значение придается иммунным факторам – риск болезни повышают иммунодепрессия и иммунодефицитные состояния.
Симптомы меланомы кожи
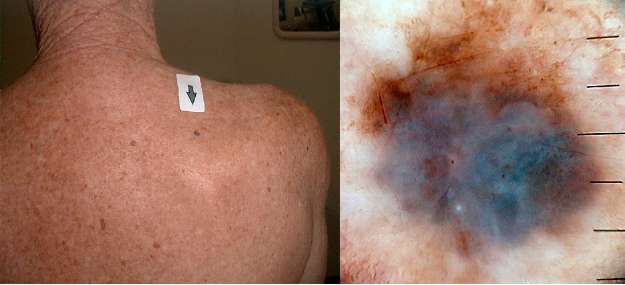
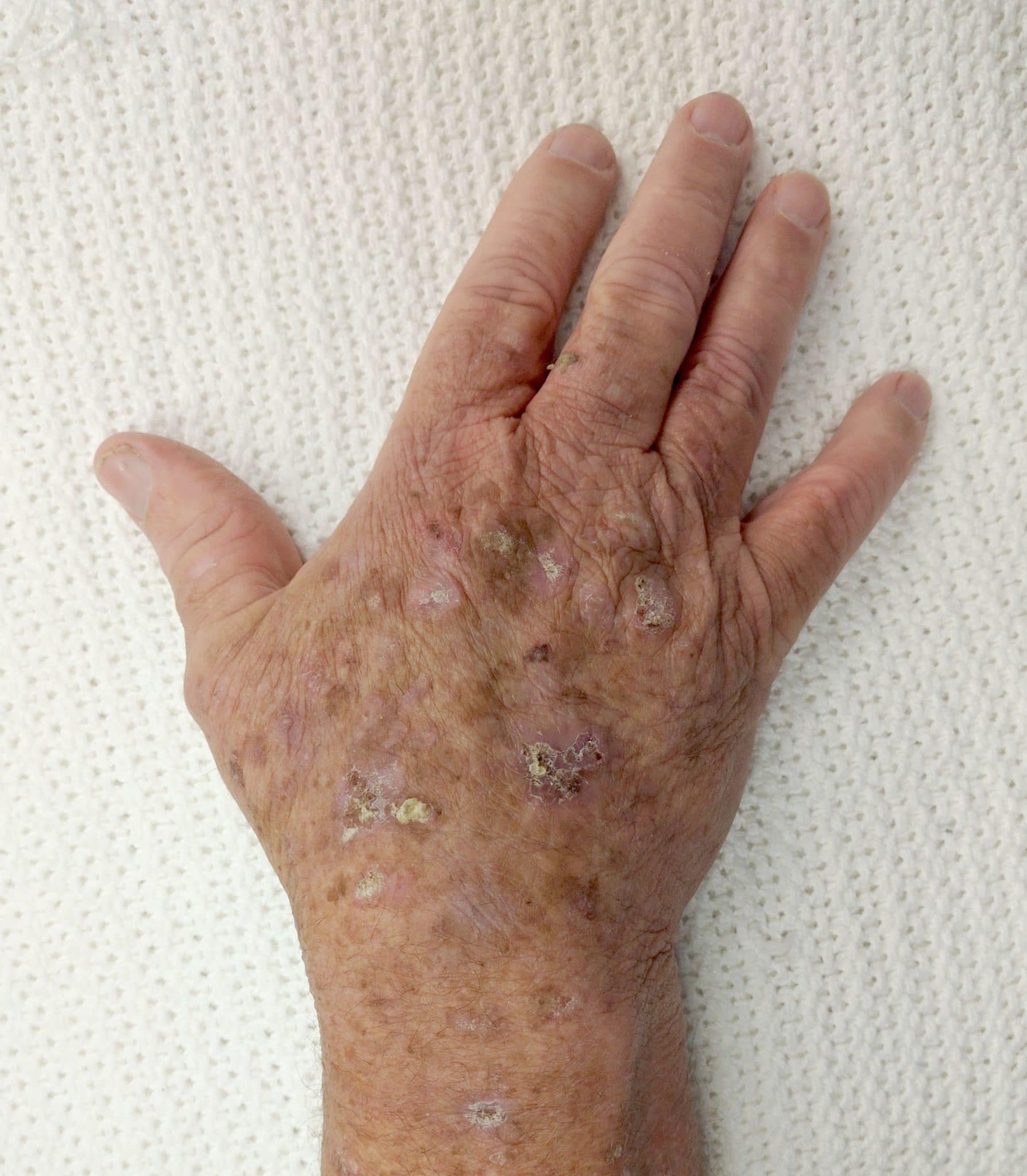
Фото начальной стадии меланомы кожи
Клиническая картина пигментных злокачественных опухолей может быть очень разнообразной. Поэтому симптомы меланомы кожи могут проявляться по-разному. Опухоль может иметь разные формы, окраску, величину и т. п.
Так как эта опухоль образуется из меланоцитов (пигментообразующих клеток), она может развиваться практически в любом органе или ткани. Но все же чаще всего меланома появляется на кожных покровах.
Вопрос, как распознать меланому, является довольно сложным. Ведь ее клиническая картина имеет высокую вариабельность. Меланома развивается преимущественно на врожденных или приобретенных невусах. Однако опухоль может также появиться, если у больного отмечается меланоз Дюбрейля, а также на коже, где отсутствуют признаки невуса или другого образования.
Ввиду того, что перерождение родинки в меланому – явление достаточно распространенное, необходимо четко знать клинические проявления малигнизации невусов. Проще говоря, следует понимать, как отличить родинку от меланомы, как выглядит меланома, и определить, какие родимые пятна потенциально опасны.
Насторожить человека должны следующие признаки:
- рост, уплотнение или изъязвление невуса;
- ослабление или усиление окраски родимого пятна;
- появление лучистых разрастаний вокруг невуса – они могут иметь как пигментный, так и непигментный характер;
- гиперемия или застойный ореол вокруг родимого пятна;
- возникновение экзофитного компонента на его поверхности;
- частое развитие кровотечений;
- увеличение регионарных лимфатических узлов;
- появление вблизи невуса сателлитов — пигментированных или непигментированных узелков.
Важно учитывать, что симптомы начальной стадии меланомы определить сложно, так как первые признаки озлокачествления часто похожи на симптомы обычного воспалительного процесса
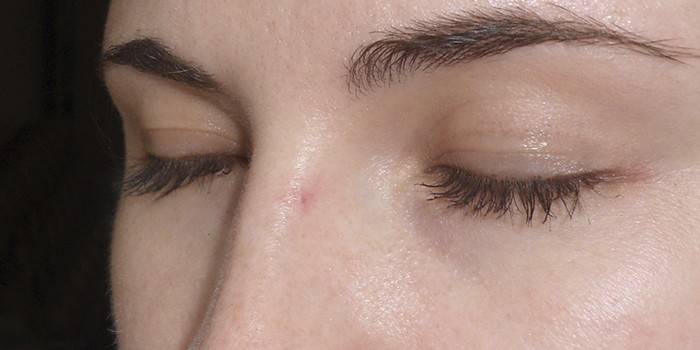
Фото меланомы кожи
В типичных случаях начальная стадия меланомы кожи проявляется так: родимое пятно без видимых причин или после травмы начинает расти. Меняется его окраска, и на одном из участков невуса возникает экзофитная опухоль. Начальная стадия определяется своевременно не всегда, так как меланома в этот период может иметь маленький диаметр: как правило, он не больше 1-2 см. Крупные опухолевые узлы образуются на поздних стадиях.
В процессе развития опухоли признаки меланомы кожи могут быть разнообразными: это может быть плоское пятно, образование с легким выпячиванием, папилломное разрастание, образование грибовидной формы и т. п.
Форма опухоли может быть круглой, овальной, неправильной. Как правило, меланома – это одиночное образование. Но нередко возле него появляются дополнительные очаги. Они могут как сливаться с основной опухолью (мультицикличная форма), так и располагаются рядом и разделяться с опухолью участками здоровой кожи.
Поверхность опухоли изначально может быть блестящей и гладкой, а позже на ней появляются неровности, изъязвления. Место опухоли даже при небольшой травме может кровоточить. По мере увеличения опухоли на ней часто появляется инфильтрация тканей и распад опухолевого узла, вследствие чего поверхность напоминает цветную капусту. Иногда признаков изъязвления нет, а опухоль покрывает тонкая кожа. В редких случаях на начальной стадии меланома начинается как ограниченная краснота и постепенно превращается в язву, которая не заживает.
Различной может быть и консистенция опухоли – она бывает как мягкой, так и жесткой, плотной. Одна опухоль может образовать участки разной консистенции.
Окраска опухоли зависит от количества меланина. Она может быть багровой, красной, сине-черной, коричневой, черной. Пигментация может быть равномерной или неровной. В центре опухоль кажется более пигментированной.
Когда происходит малигнизация доброкачественных невусов, нередко меняется их окраска. Это – один из настораживающих признаков. Беспигментные опухоли, развиваясь, образуют вторичные опухоли, содержащие пигмент. На поздних стадиях меланомы ухудшается и общее самочувствие больного.
Таким образом, признаками малигнизации невуса являются следующие симптомы:
- рост невуса по плоскости и над кожей;
- кровоточивость с его поверхности;
- асимметрия его краев;
- шелушение поверхности;
- изменение;
- ощущение жжения в области невуса;
- выпадение волос с его поверхности;
- образование узлов.
Иммунотерапия меланомы
Препараты, использующиеся для иммунотерапии помогают иммунной системе бороться с раковыми клетками, стимулируя или усиливая её. Эти препараты входят в группу ингибиторов иммунных контрольных точек (ниволумаб, пембролизумаб, ипилимумаб). Они очень эффективны при мутации гена BRAF, в некоторых случаях их используют вместе с лечением меланомы химиотерапией. К сожалению, у этих препаратов могут быть серьёзные побочные эффекты. Из-за ниволумаба и пембролизумаба иммунная система может атаковать свои же ткани. Это вызывает сыпь, гепатит и колит (как следствие — диарею или кровотечение), воспаление лёгких, кожи, почек, органов эндокринной системы. Меньше чем в 5 процентах случаев симптомы могут быть жизнеугрожающими. Поэтому даже о небольших побочных эффектах стоит говорить врачу.
Ипилимумаб менее эффективен, чем ниволумаб и пембролизумаб. Обычно его используют в паре с ниволумабом. Среди побочных эффектов — колит, сыпь, гепатит, воспаление органов эндокринной системы. Это случается у 5–30 процентов пациентов.
Интерлейкин–2 также может применяться для иммунотерапии. На такое лечение меланомы ответ лучше всего у людей с метастазами в мягких тканях и лёгких. Этот препарат вводят подкожно или внутривенно, в том числе с помощью капельницы. Необходимо сказать, что интерлейкин–2 ещё менее безопасен, чем другие препараты. Почти у половины пациентов снижается давление, примерно у трети возникает рвота, диарея, олигурия (уменьшенное выделение мочи), также человек становится подверженным различным инфекциям, появляются гриппоподобные симптомы и диарея. Такая терапия может довести до реанимации. Поэтому чтобы лечиться интерлейкином–2, исследование функции лёгких должно дать хороший результат, как и магнитно-резонансная томография головного мозга, электрокардиография с нагрузкой; почки и печень также должны работать хорошо.
В качестве иммунотерапии иногда используется и интерферон.









Добавить комментарий