Миелобласт
Содержание:
- Что такое
- Клинические проявления заболевания
- Волосатоклеточный лимфоцитарный лейкоз
- Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
- Ссылки[править | править код]
- Прогноз
- Патогенез
- Лечение патологии
- Функция[править | править код]
- Виды миелоцитов
- Прогноз при миеломе
- Расположение в организме[править | править код]
- Морфологическое строение
- Осложнения от терапии
- Что провоцирует / Причины Острого лимфобластного лейкоза:
- Функция
- Что такое Хронический миелоидный лейкоз —
- Классификация болезни
Что такое
Миелолейкоз представляет собой разновидность лейкемии, для которой характерна повышенная степень озлокачествления. Другими словами, патологические процессы развиваются в миелоцитарных клеточных структурах кровяной жидкости.
Когда лимфоциты начинают видоизменяться, то они препятствуют нормальном росту здоровых клеток, что приводит к полному прекращению выработки костным мозгом непатологических кровяных телец. По этой причине лейкоз в большинстве случаев сопровождается анемией, заболеваниями инфекционной природы происхождения, частыми кровотечениями.
В начале своего формирования миелолейкоз не имеет определенного места локализации. Из костного мозга он начинает распространяться по человеческому организму посредством кровотока.
На фоне этого функционирование всех систем и органов нарушается, организм начинает ослабевать. Именно благодаря таким характерным чертам он относится к системным патологиям злокачественного характера.
По теме
Онкогематология
Чем отличается лимфома ходжкина от неходжкинской
- Наталья Геннадьевна Буцык
- 6 декабря 2020 г.
Для заболевания характерно стремительное распространение. При длительном отсутствии терапевтических мероприятий лейкозные клетки могут беспрепятственно поражать организм в целом.
При проникновении онкологических клеток в органы, отмечается прекращение его нормального функционирования, что приводит к развитию серьезных болезней. Если лечение так и не было начато, то летальный исход больного наступает в течение нескольких недель или месяцев.
Миелоидный лейкоз – это распространенное заболевание среди взрослого населения. В основную группу риска входят лица, достигшие 50-летнего возраста. Также заболевание может диагностироваться у детей.
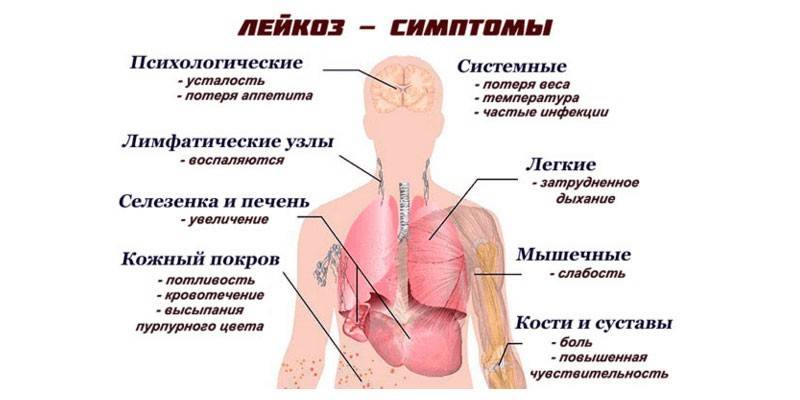
Клинические проявления заболевания
При развитии ОМЛ наблюдают ряд синдромов:
- гиперпластический;
- геморрагический;
- анемический;
- интоксикацию и нейролейкоз;
- лейкостазы.
Они проявляются в виде типичной симптоматики, свидетельствующей о системном поражении всего организма. Для общей картины заболевания характерны постоянная усталость, плохой аппетит, бледность кожных покровов. Могут быть спонтанные скачки температуры, которые вначале принимают за проявления обычной простуды. В начале болезни увеличения лимфоузлов не наблюдают. Иногда возникают болезненные ощущения в ногах при ходьбе, которые поначалу проходят. Острый миелоидный лейкоз развивается постепенно, поэтому его симптомы появляются не сразу. Распознать заболевание в начальной стадии можно на основании развёрнутого анализа крови. Далеко не все пациенты подозревают у себя опасную болезнь, а тревожные симптомы часто списывают на усталость и переутомление.
На поздних стадиях ОМЛ возникают тяжёлая форма интоксикации, лейкостазы и нейролейкоз.
Гиперпластический синдром
Когда недозрелые клетки с током крови разносятся по организму, в органах человека возникает инфильтрация тканей. У больного появляются следующие признаки:
- увеличение периферических лимфоузлов, нёбных миндалин;
- увеличение селезёнки (спленомегалия);
- ощущение тяжести в области печени и её увеличение;
- отёчность верхних и нижних конечностей, лица;
- боли в мышцах, костях и суставах.
Отёки появляются вследствие разрастания средостенных лимфатических узлов. Увеличенные лимфоузлы сдавливают область верхней полой вены, и происходит нарушение кровообращения. Шея отекает, лицо приобретает синеватый оттенок, больному трудно дышать. В тяжёлых случаях возникает стоматит Венсана. Его симптомы: отёчность дёсен, боль, трудности при приёме пищи.
Геморрагический синдром
Незрелые миелобласты мешают выработке других кровяных клеток – в том числе и тромбоцитов. В результате этого возникает геморрагический синдром. Он выражается в типичных симптомах:
- истончение сосудистых стенок;
- кровотечения из носа и под кожей, образование множественных гематом на теле;
- кровь идёт долго, её трудно остановить;
- постоянно кровоточат дёсна.
Гематомы на теле появляются даже при незначительном надавливании на кожу. При геморрагическом синдроме высок риск кровоизлияния в мозг.
Анемический синдром
Для анемического синдрома характерны:
- сильная слабость;
- бледность кожных покровов;
- апатичное состояние;
- беспричинные головные боли;
- обмороки;
- головокружения;
- сердечные боли;
- желание есть мел.
Анемические проявления коварны тем, что их легче всего принять за обычное недомогание. Выпадение волос и ломкость ногтей больные часто принимают за недостаток витаминов. Если такое состояние не прекращается, нужно пройти обследование, чтобы заранее исключить злокачественную патологию крови.
Интоксикация и нейролейкоз
При интоксикации возникают:
- быстрая потеря веса;
- снижение аппетита;
- проливной пот;
- высокая температура (37-40С);
- тошнота и рвота;
- понос.
Вследствие снижения иммунитета на поздней стадии ОМЛ присоединяются бронхиты, воспаления лёгких и тяжёлые грибковые поражения слизистых.
Нейролейкозом называют комплекс симптомов, которые возникают при поражении мозга. Пациента мучают сильные головные боли, тошнота и рвота. Могут возникнуть приступы, похожие на эпилептические. При обследовании выявляют стойкое повышение внутричерепного давления. У больного ухудшается слух, нарушается речь, падает острота зрения. При системном поражении мозговых отделов возникают сумеречные состояния и нарушения восприятия окружающего мира.
Лейкостазы
Если при остром миелобластном лейкозе наблюдают общее замедление кровотока (или лейкостаз), прогноз жизни неутешителен. Число незрелых клеток в крови составляет 100 000 1/мкл и больше. Кровь становится густой и вязкой, происходит застой кровообращения во всех органах. Поскольку сосуды больного истончены, риск геморрагического инсульта становится во много раз выше. При лейкостазах высока частота летальных исходов.
Если лейкостаз возникает в малом кругу кровообращения, это чревато не только проблемами с дыханием, но и двусторонней пневмонией. Лечить её непросто, поскольку иммунная система больного подавлена, а содержание кислорода в крови падает с каждым днём. Все инфекционные заболевания, которые присоединяются на поздней стадии ОМЛ, протекают тяжело, с осложнениями, опасными для жизни.
Волосатоклеточный лимфоцитарный лейкоз
Онкологическое заболевание крови, при развитии которого костный мозг производит чрезмерное количество лимфоцитарных клеток, называется волосатоклеточный лейкоз. Оно возникает в очень редких случаях. Для него характерно медленное развитие и течение болезни. Лейкозные клетки при этом заболевании при многократном увеличении имеют вид небольших телец, обросших “волосами”. Отсюда и название заболевания. Встречается эта форма лейкоза в основном у мужчин пожилого возраста (после 50 лет). Согласно статистике, женщины составляют только 25% общего числа заболевших.
Различают три вида волосатоклеточного лейкоза: рефракторный, прогрессирующий и нелеченный. Прогрессирующая и нелеченная формы — наиболее распространенные, так как основные симптомы заболевания, большинство больных связывают с признаками наступающей старости. По этой причине они обращаются к врачу с большим опозданием, когда болезнь уже прогрессирует. Рефракторная форма волосатоклеточного лейкоза является самой сложной. Она возникает, как рецидив после ремиссии и практически не поддается лечению.
Лейкоцит с “волосками” при волосатоклеточном лейкозе
Симптомы этого заболевания не отличаются от других разновидностей лейкоза. Выявить эту форму можно только проведя биопсию, анализ крови, иммунофенотипирование, компьютерную томографию и аспирацию костного мозга. Анализ крови при лейкозе показывает, что лейкоциты в десятки (в сотни) раз превышают норму. При этом количество тромбоцитов и эритроцитов, а также гемоглобин снижаются до минимума. Все это является критериями, которые свойственны данному заболеванию.
Лечение включает:
- Химиотерапевтические процедуры с использованием кладрибина и пентосатина (противораковых препаратов);
- Биологическую терапию (иммунотерапию) препаратами Интерферон альфа и Ритуксимаб;
- Хирургический метод (спленэктомия) — иссечение селезенки;
- Пересадку стволовых клеток;
- Общеукрепляющую терапию.
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю — Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн — Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Геморрагическая болезнь новорожденных |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Железодефицитная анемия |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
| Механическая желтуха |
| Миелоидная саркома (хлорома, гранулоцитарная саркома) |
| Миеломная болезнь |
| Миелофиброз |
| Нарушения коагуляционного гемостаза |
| Наследственная a-fi-липопротеинемия |
| Наследственная копропорфирия |
| Наследственная мегалобластная анемия при синдроме Леш — Найана |
| Наследственные гемолитические анемии, обусловленные нарушением активности ферментов эритроцитов |
| Наследственный дефицит активности лецитин-холестерин-ацилтрансферазы |
| Наследственный дефицит фактора X |
| Наследственный микросфероцитоз |
| Наследственный пиропойкилоцитоз |
| Наследственный стоматоцитоз |
| Наследственный сфероцитоз (болезнь Минковского-Шоффара) |
| Наследственный эллиптоцитоз |
| Наследственный эллиптоцитоз |
| Острая перемежающаяся порфирия |
| Острая постгеморрагическая анемия |
| Острые лимфобластные лейкозы |
| Острый лимфобластный лейкоз |
| Острый лимфобластный лейкоз |
| Острый малопроцентный лейкоз |
| Острый мегакариобластный лейкоз |
| Острый монобластный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый эритромиелоз (эритролейкоз, болезнь Ди Гульельмо) |
| Отдельные формы лейкозов |
| Пароксизмалъная холодовая гемоглобинурия |
| Пароксизмальная ночная гемоглобинурия (болезнь Маркьяфавы-Микели) |
| Парциальная красноклеточная аплазия |
| Патологическая анатомия поражения оболочек |
| Плазмоклеточный острый лейкоз |
| Полиорганная недостаточность |
| Поражение нервной системы |
| Порфирии |
| Принципы разделения злокачественных и доброкачественных опухолей системы крови |
| Приобретенные геморрагические коагулопатии |
| Причины гемобластозов |
| Пролимфоцитарный лейкоз |
| Ретикулез (ретикулогистиоцитоз, нелипидный ретикулоэндотелиоз, болезнь Абта-Леттерера-Сиве) |
| Серповидно-клеточная анемия |
| Серповидно-клеточная анемия |
| Синдром Дайемонда — Блекфана |
| Сублейкемический миелоз |
| Т-клеточный лейкоз-лимфома взрослых |
| Талассемия |
| Талассемия |
| Тромбофилий, связанные с дефицитом антитромбина III |
| Тромбоцитопатии |
| Тромбоцитопении |
| Фолиеводефицитная анемия |
| Хроническая лучевая болезнь |
| Хронический лимфолейкоз |
| Хронический лимфолейкоз (хронический лимфоидный лейкоз) |
| Хронический лимфоцитарный лейкоз |
| Хронический мегакариоцитарный лейкоз |
| Хронический миелоидный лейкоз |
| Хронический миелолейкоз |
| Хронический моноцитарный лейкоз |
| Хронический моноцитарный лейкоз |
| Хронический эритромиелоз |
| Цитостатическая болезнь |
| Энтеропатии и кишечный дисбактериоз |
| Эритремия |
| Эритремия (истинная полицитемия, эритроцитоз, болезнь Вакеза) |
| Эритропоэтическая копропорфирия |
| Эритропоэтическая протопорфирия |
| Эритропоэтические уропорфирии |
| Ювенильный миеломоноцитарный лейкоз |
Ссылки[править | править код]
- Wilson J.D., Braunwald E., Isselbacher K.J., Martin J.B., Fauci A.S., Root R.K. Harrison’s Principles of Internal Medicine 12th edition. McGraw-Hill Inc.(1991).
- Curran R.C., Crocker J. Curran’s Atlas of Histopathology 4th edition. Harvey Miller Publishers LTD. Oxford University Press Inc.(distributor).(2000).
- Bloom W., Fawcett D.W. A Textbook of Histology 12th edition. W.B. Saunders Company
- Murohashi I., Tohda S., Suzuki T., Nagata K., Yamashita Y., Nara N.(1989).Autocrine growth mechanisms of the progenitors of blast cells in acute myeloblastic leukemia. Journal of the American Society of Hematology 74, 35-41
- Villamor N., Zarco M-A., Rozman M., Ribera J-M., Feliu E., Montserrat E.(1998).Acute myeloblastic leukemia with minimal myeloid differentiation: phenotypical and ultrastructural characteristics. Leukemia 12, 1071—1075
- News and views.(1949).Journal of the American Society of Hematology 4, 89-96
- Williams Majorie J.(1955).Myeloblastic Leukemia Preceded by Prolonged Hematologic Disorder. Journal of the American society of hematology 10, 502—509
- Beutler E.,Lichtman M.,Coller B.,Kipps T. Williams Hematology 5th edition. McGraw-Hill Inc.(1995).
Прогноз
Каким станет прогноз жизни больных с миелобластным лейкозом, зависит от стадии болезни во время определения диагноза. Очень большое значение имеет реакция организма больного на проводимое лечение. Современные методы биотерапии позволяют добиваться стойкой долговременной ремиссии и предотвращают рецидивы заболевания. Неблагоприятный прогноз может быть в случаях, когда заболевание поздно обнаружили.
На продолжительность жизни больных с миелолейкозом могут оказывать влияние множество причин.
Риск смертности от этого заболевания возрастает если:
- возраст пациента более 55 лет;
- в анамнезе имеется другое онкологическое заболевание;
- имеются генетические мутации в клетках;
- очень большое количество белых клеток на момент установления диагноза;
- проведение двух или более курсов химиотерапии.
По статистике, у взрослых пациентов с миелолейкозом следующие прогнозы:
- у людей пожилого возраста старше 60 лет есть шанс дожить до 5-летнего рубежа чуть более 10%;
- выживаемость людей 50 — 60 лет — 25%;
- выживаемость пациентов 40 — 45 лет – 50%;
- у пациентов молодого возраста имеются большие шансы на выздоровление.
Патогенез
Заболевание развивается вследствие случайной хромосомной аномалии, происходящей в стволовой клетке. В норме стволовые клетки могут развиваться в разные виды клеток организма, среди них и те, которые являются элементами крови. Но при перегруппировке двух хромосом (9 и 22) в так называемую филадельфийскую хромосому образуется тирозинкиназа – аномальный фермент. Он приводит к повышенной продукции лейкоцитов, постепенно размножающихся и заполняющих костный мозг. Далее клетки попадают в периферическую кровь, селезенку и печень. В некоторых случаях развиваются дополнительные мутации, приводящие к устойчивости миелолейкоза к лечению.
При развитии хронического миелоидного лейкоза основная часть лейкоцитов продуцируется в костном мозге. Но некоторые из них также вырабатываются в печени и селезенке.
Если при остром лейкозе в организме есть много бластных клеток, то при хронической форме существенно увеличивается количество лейкоцитов, кажущихся нормальными, а в некоторых случаях – и тромбоцитов.
Постепенно происходит изменение лейкозных клеток, и болезнь переходит в фазу акселерации, после которой наступает фаза бластного криза, когда продуцируются только незрелые лейкозные клетки. Соответственно, состояние усугубляется, и у больного часто увеличивается селезенка, повышается температура, теряется вес.
Лечение патологии
Основным методом лечения лейкоза у взрослых и детей является химиотерапия, при помощи которой уничтожаются патологические раковые клетки. Курс лечения делится на два этапа. Первый этап нацелен на уничтожении раковых клеток путем принятия определенных групп лекарственных средств. Второй этап является профилактикой рецидива заболевания и может включать в себя разные методики вплоть до пересадки стволовых клеток. Длительность терапии может составлять до 2-х лет.
При прохождении химиотерапии часто возникают побочные эффекты. Пациенты могут плохо переносить лечение. Они чувствуют тошноту и недомогание
В этот период важно соблюдать все рекомендации врачей. В особо тяжелых случаях лечение проводится с постоянным пребыванием больного в стационаре. Самым эффективным методом профилактики рецидива считается пересадка костного мозга
Самым эффективным методом профилактики рецидива считается пересадка костного мозга.
По статистике 90% пациентов, у которых обнаружена патология на ранних стадиях полностью выздоравливают. При выявлении острого миелобластного лейкоза прогноз жизни человека зависит от индивидуальных особенностей организма, типа и стадии заболевания. На средних стадиях болезни выживаемость достигает 70%, а вероятность рецидива достигает всего 35%. Наиболее благоприятный прогноз врачи дают пациентам детского возраста. Выживаемость детей достигает 90%.
Помимо медикаментозных средств лечения пациентам рекомендуется полная смена образа жизни. При ОМЛ особое значение имеет правильное питание. Пища должна быть насыщена витаминами и полезными микроэлементами.
Также, по словам онкологов в лечении любого вида рака очень важен психологический настрой пациента. По внутренней статистике онкологических центров выживаемость гораздо выше у пациентов жизнерадостных, оптимистично настроенных и уверенных в своем выздоровлении. Большую роль играет и окружение человека. Если родственники поддерживают пациента, вселяют в него надежду и борются вместе с ним, шансы выжить значительно возрастают.
Если лечение не проводится, продолжительность жизни и пациента чаще всего не превышает 1 года, тогда как после химиотерапии есть шанс прожить еще много лет. Выживаемость пациентов оценивается в первые 5 лет после проведения лечебных мероприятий.
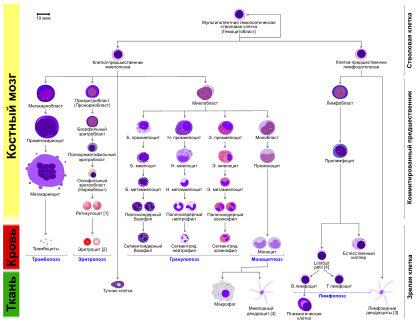
Функция[править | править код]
Диаграмма гемопоэза у человека
Гранулопоэз состоит из пяти последовательных стадий. Среди них миелобласт является первой клеткой, распознаваемой как принадлежащая к гранулоцитарному ростку костного мозга. Следующая стадия в процессе дифференцировки миелобласта — это промиелоцит, который, в свою очередь, может дать начало одному из трёх вариантов клеток-предшественников — нейтрофильному, базофильному или эозинофильному миелоциту. Тот, в свою очередь, превращается, соответственно, в нейтрофильный, базофильный или эозинофильный метамиелоцит («юный» гранулоцит). А нейтрофильный, базофильный или эозинофильный метамиелоцит превращается, соответственно, в нейтрофильный, базофильный или эозинофильный палочкоядерный гранулоцит. А тот, в свою очередь, в зрелый сегментоядерный (или «полиморфноядерный») нейтрофил, базофил или эозинофил. Весь этот процесс требует пяти последовательных делений клетки. Все эти пять делений происходят в течение трёх первых стадий гранулопоэза (миелобласт — промиелоцит — миелоцит). Далее идёт только созревание получившейся клетки-миелоцита, дальнейшего деления уже не происходит.
Виды миелоцитов
Миелоцит в мазке периферической крови
Миелоцитами называются клетки-предшественницы зрелых гранулоцитов — одной из разновидностей лейкоцитов.
Образование миелоцитов — это промежуточный этап гранулоцитопоэза, который начинается с митотического деления стволовой клетки.
Для того, чтобы полностью было понятно, что такое миелоциты и какое место они занимают в гемопоэзе, необходимо указать все формы клеток гранулоцитарного ростка кроветворения:
- Миелобласты — это клетки, которые появляются вследствие деления колониеобразующей стволовой клетки. Миелобласты утрачивают полипотентность — способность дифференцироваться в любые другие виды клеток. Основная их задача — обеспечение нормального созревания гранулоцитов.
- Промиелоциты — самые большие по размеру клетки во всех стадиях образования гранулоцитов. Уже на этом этапе созревания в клетках появляются первичные гранулы, которые делят промиелоциты на эозинофильные, базофильные и нейтрофильные.
- Миелоциты — образуются после третьего деления промиелоцитов. На такой стадии созревания зернистость клеток (включения) становится строго специфичной (вторичной), что позволяет уже четко разделять будущие нейтрофилы, базофилы и эозинофилы. Миелоциты — активно делящиеся клетки. От полноценности созревания миелоцитов зависит физиологическая активность и функциональность гранулоцитов.
- Метамиелоциты (юные лейкоциты) — такие клетки обладают низкой способностью к делению. Благодаря им происходит завершающий этап созревания гранулоцитов. Ядро метамиелоцитов претерпевает изменения, деля клетки на две большие группы — сегментоядерные и палочкоядерные.
- Гранулоциты — итог гранулоцитопоэза. Такие клетки называются полиморфно-ядерными, так как от их зернистости зависит тип клеток.
Таким образом, миелоциты — это клетки, которые определяют полноценный рост зрелых гранулоцитов. Относятся к зернистым лейкоцитам и дифференцируются в три основных вида белых клеток крови:
- нейтрофилы,
- эозинофилы,
- базофилы.
Прогноз при миеломе
Множественная миелома также относится к заболеваниям, которые называют раком крови. Она развивается из плазматических клеток, являющихся своего рода белыми кровяными клетками, которые помогают организму бороться с инфекцией. При множественной миеломе раковые клетки растут в красном костном мозге. Они продуцируют аномальные белки, которые повреждают почки. При множественной миеломе поражается несколько участков тела.
Конечно же, большинство пациентов не обращаются за медицинской помощью до тех пор, пока не разовьются признаки заболевания. В 90% пациентов вначале появляется боль и ломкость костей
95% людей обращают внимание на участившиеся инфекционные заболевания и приступы лихорадки. У 100% лиц, обратившихся за медицинской помощью, имеет место жажда и частое мочеиспускание
Потеря веса, тошнота и запоры беспокоят 98% пациентов с миеломой.
Лечение заболевания включает химиотерапию, радиационное лечение и плазмофорез. Шансом излечения 70% пациентов является трансплантация костного мозга или же стволовых клеток. Невзирая на успехи онкологической гематологии, а также трансплантологии, прогноз при этой форме рака крови неблагоприятный.
Известны 14 вариантов миеломы, но в 90% случаев регистрируется лейкемия и лимфома. Прогноз выживаемости зависит от многих факторов, однако, не следует забывать, что прогноз основывается лишь на статистических данных. Чем раньше поставлен диагноз и начато лечение, тем лучше прогноз.
Выделяют 4 стадии множественной миеломы. При ранней стадии заболевания в 100% пациентов не удаётся обнаружить каких-либо патогномоничных симптомов. Не определяются и повреждения костной ткани. На первой стадии встречается незначительное количество миеломных клеток, а в 97% пациентов находят незначительные повреждения костной ткани.
Появление умеренного количества миеломных клеток трактуется как 2 стадия заболевания. На третьем этапе развития миеломной болезни в 100% случаях находят большое количество атипичных клеток и многочисленные повреждения костной ткани. На прогноз выживаемости при таком виде рака крови, как миелома, является возраст пациента. Лица молодого возраста в 2 раза лучше поддаются лечению, чем пожилые пациенты.
В 10% случаев множественная миелома протекает бессимптомно и прогрессирует медленно. Прогноз ухудшается в 100% лиц с нарушением функции почек. Однако, прогноз выздоровления на 30% лучше у тех пациентов, которые реагируют на проводимую терапию в начальной стадии заболевания.
После проведенного лечения 100% пациентов нуждается в регулярном наблюдении и обследовании. Этим людям рекомендуется употреблять большое количество жидкости для того чтобы улучшить функцию почек. Из-за ослабления иммунитета они вынуждены более тщательно предохраняться от инфекционных заболеваний.
Какова же ожидаемая продолжительность жизни и прогнозируемая выживаемость пациентов, страдающих миеломой? В исследованиях представлен анализ выживаемости пациентов с миеломой по сравнению с их сверстниками, которые не болеют данным заболеванием.
Таблица №2. Средняя продолжительность жизни пациентов с миеломой по данным ACS (Американского онкологического общества).
Средняя продолжительность жизни (в месяцах)
источник
Расположение в организме[править | править код]
Миелобласты, как и другие кроветворные клетки, находятся в экстраваскулярных (внесосудистых) пространствах костного мозга. Гемопоэз происходит в этих экстраваскулярных (внесосудистых) полостях или пространствах между синусами костного мозга. Стенки синусов костного мозга выстланы двумя типами клеток — эндотелиальными клетками и адвентициальными ретикулярными клетками. Гемопоэтические стволовые клетки расположены в виде равномерных полос, шнуров или клиньев между этими сосудистыми синусами. При этом миелобласты и другие гранулоцитарные клетки-предшественники расположены в основном в субкортикальных («подкорковых», наиболее близких к корковому слою, то есть к поверхности синуса) этих гемопоэтических «шнуров» или клиньев.
Морфологическое строение
Миелобласты — это довольно маленькие клетки, со средним диаметром от 14 до 18 мкм. При этом бо́льшую часть клетки занимает крупное овальное ядро. В ядре наблюдается очень тонкий и нежный неагрегированный (несконденсированный) хроматин и хорошо различимы 3 или более ядрышек. Цитоплазма миелобласта имеет базофильную окраску и лишена специфических гранул, что является главным отличием миелобласта от следующей стадии развития, промиелоцита. Ядрышки являются местами образования рибосомальных белков. Рибосомы расположены в различных участках цитоплазмы клетки. Митохондрии в клетке наличествуют, но имеют довольно малые размеры.
Основные морфологические отличия, которые позволяют отличить миелобласт от лимфобласта при микроскопическом исследовании мазка костного мозга — это присутствие более заметных, хорошо выраженных ядрышек, менее выраженная конденсация (менее плотная упаковка) ядерного хроматина, и наличие неспецифических гранул в цитоплазме клетки.
Осложнения от терапии
Осложнения от химиотерапии
Пациентам с диагнозом «острый миелоидный лейкоз» в рамках лечебных курсов вводятся препараты, наносящие ущерб здоровым тканям и органам, поэтому риск осложнений находится на неизбежно высоком уровне.
К перечню часто обнаруживаемых побочных эффектов медикаментозной терапии миелолейкоза относят:
- Уничтожение здоровых клеток вместе с онкоклетками.
- Ослабление иммунитета.
- Общее недомогание.
- Ухудшение состояния волос, кожных покровов, облысение.
- Потерю аппетита.
- Нарушение функционирования пищеварительной системы.
- Анемию.
- Повышенный риск кровотечений.
- Сердечно-сосудистые обострения.
- Воспалительные болезни полости рта.
- Искажения вкусовых ощущений.
- Дестабилизацию функционирования репродуктивной системы (менструальные нарушения у женщин, прекращение выработки спермы у мужчин).
Преимущественное большинство осложнений лечения миелолейкоза самоустраняется после завершения химиотерапии (или в перерывах между курсами). Некоторые подвиды сильнодействующих медикаментов могут спровоцировать бесплодие и другие необратимые последствия.
Осложнения после трансплантации костного мозга
После проведения процедуры трансплантации повышается риск:
- Развития кровотечений.
- Распространения инфекции по организму.
- Отторжения трансплантата (может произойти в любой момент времени, даже через несколько лет после пересадки).
Во избежание осложнений миелолейкоза необходимо осуществлять постоянный мониторинг состояния пациентов.
Что провоцирует / Причины Острого лимфобластного лейкоза:
В генетической основе развития острого лимфобластного лейкоза лежат изменения в структуре хромосом, т.е. хромосомные аберрации. При лейкозах выделяют специфические или первичные и неспецифические хромомомнве аберрации. К первичным принято относить транслокации, делеции, инверсии, амплификации участков хромосом, содержащих онкогены, гены клеточных рецепторов, гены ростовых факторов. Подобные изменения способны образовывать новые последовательности ДНК и появление новых свойств у клетки, образование специфического клона. Вторичные хромосомные аберрации появляются на стадии опухолевой прогрессии в результате изменений сформировавшегося клона. Причем схожие аберрации могут наблюдаться при различных вариантах лейкозов. Так, филадельфийская хромосома может выявляться как при острых, так и при хронических лейкозах.
Причины развития острого лимфобластного лейкоза у детей до сих пор точно не установлены, однако имеются данные о большом значении инфекционных заболеваний в младенческом возрасте, воздействию различных физических (например, рентгенодиагностика, лучевая терапия, ионизирующая радиация), действие химических мутагенов. при воздействию бензола, среди больных, получавших цитостатические иммунодепрессанты (имуран, циклофосфан, лейкаран, сарколизин, мустарген и др.), биологических (вирусных) мутагенов на организм матери во время беременности. Доказана также связь между многими врожденными хромосомными аномалиями и развитием острого лейкоза.
Функция
Диаграмма гемопоэза у человека
Гранулопоэз состоит из пяти последовательных стадий. Среди них миелобласт является первой клеткой, распознаваемой как принадлежащая к гранулоцитарному ростку костного мозга. Следующая стадия в процессе дифференцировки миелобласта — это промиелоцит, который, в свою очередь, может дать начало одному из трёх вариантов клеток-предшественников — нейтрофильному, базофильному или эозинофильному миелоциту. Тот, в свою очередь, превращается, соответственно, в нейтрофильный, базофильный или эозинофильный метамиелоцит («юный» гранулоцит). А нейтрофильный, базофильный или эозинофильный метамиелоцит превращается, соответственно, в нейтрофильный, базофильный или эозинофильный палочкоядерный гранулоцит. А тот, в свою очередь, в зрелый сегментоядерный (или «полиморфноядерный») нейтрофил, базофил или эозинофил. Весь этот процесс требует пяти последовательных делений клетки. Все эти пять делений происходят в течение трёх первых стадий гранулопоэза (миелобласт — промиелоцит — миелоцит). Далее идёт только созревание получившейся клетки-миелоцита, дальнейшего деления уже не происходит.
Что такое Хронический миелоидный лейкоз —
Хронический миелоидный лейкоз (ХМЛ) занимает третье место среди всех лейкозов. На его долю приходится около 20% случаев рака крови. На данный момент в России зарегистрировано более 3 тысяч больных. Самому маленькому из них всего 3 года, самому старшему – 90.
Заболеваемость ХМЛ составляет 1-1,5 случая на 100 000 населения в год (15-20% от всех случаев гемобластозов у взрослых). Болеют преимущественно люди среднего возраста: пик заболеваемости приходится на возраст 30-50 лет, около 30% составляют больные старше 60 лет. У детей ХМЛ встречается редко, составляя не более 2-5%о от числа всех лейкозов. Мужчины болеют несколько чаще женщин (соотношение 1:1,5).
Классификация болезни
Онкологические процессы крови классифицируют по FAB:
- Острые лимфобластные патологии в любом возрасте имеют формы:
- Пре-В;
- В;
- Пре-Т;
- Т;
- Ни Т, ни В.
- Острый миелоидный лейкоз характеризуется следующими видами:
- Миелобластный рак вызван предшественниками гранулоцитов;
- При миеломонобластной патологии основные злокачественные клетки – монобласты;
- При лейкозе мегакариобластном отмечаются недифференцированные предшественники тромбоцитов;
- Эритробластный вид представлен делением незрелых эритроцитов.
- Острая недифференцированная лейкемия.
При острых лейкозах патология развивается в течение 3-х стадий:
- Этап зарождения болезни, когда клетка подвергается первой мутации. Показатели крови изменяются. Возникают первые симптомы.
- На развернутой стадии симптомы ярко выражены. Происходит метастазирование в органы и лимфатическую систему. При лечении возможна неполная или стойкая ремиссия, после которой может возникнуть рецидив или полное выздоровление.
- При терминальной стадии максимально поражается кроветворная система. Мутационный процесс необратим.
Острый процесс никогда не сможет перейти в хронический и наоборот.










Добавить комментарий