Узи малого таза у женщин
Содержание:
Нормальная эхографическая картина
Расшифровка УЗИ органов малого таза у женщин начинается с измерения размеров матки. Длина, определяемая как расстояние от дна матки до внутреннего зева шейки, должна составлять 5–8 см. Средняя длина у здоровых нерожавших женщин, должна находиться в пределах 6,0–7,1 см. У женщин, родивших одного ребенка, наблюдается незначительное увеличение тела матки, более выраженное после нескольких родов.
Переднее-задний размер (толщина) матки в норме должен находиться в пределах 3–4 см, а поперечный размер (ширина) – 4,5–6,0 см. По прошествии нескольких лет после угасания репродуктивной функции, допустимо уменьшение размеров матки до 4–5 см
Немаловажным фактором, принимаемым во внимание, при оценке состояния женских репродуктивных органов, является положение матки
В норме, она находится в центральной части малого таза, отклоняясь к передней брюшной стенке. Такое положение в протоколе обследования обозначают термином «антефлексио». Термином «ретрофлексио» обозначают физиологическое нарушение положения тела матки, вызванное ее отклонением назад, то есть «загибом», а «латерофлексио» означает смещение матки относительно центральной оси тела.
Важно! При оценке положения матки следует учитывать, что наполненный мочевой пузырь вызывает некоторое отклонение от ее нормального положения. На УЗ-снимке: матка на 19 день менструального цикла
Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
На УЗ-снимке: матка на 19 день менструального цикла. Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
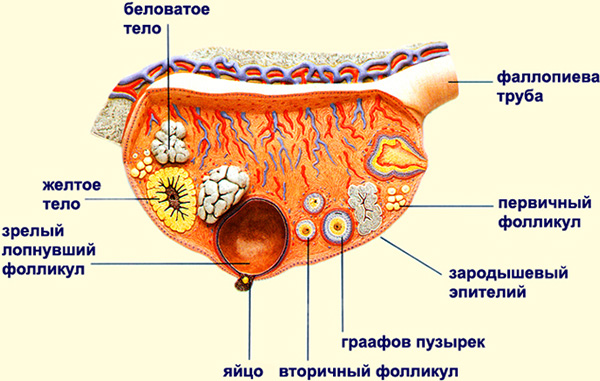
Шейка матки на эхограмме определяется как 2–3-сантиметровое образование, цилиндрической формы, с неотличимой от матки эхогенностью. Ширина цервикального канала должна находиться в пределах 3–4 мм. Яичники при ультразвуковом исследовании выглядят как овальные образования, расположенные по обеим сторонам от матки. Длина яичников в норме должна составлять 2,7–3,7 см, ширина 2,1–2,9 см, а переднее-задний размер – 1,7–2,1 см.
Вообще, величина яичников может варьироваться в довольно широких пределах, поскольку во время роста фолликулов происходит увеличение яичника. После выделения доминантного фолликула, определяющегося в первой фазе цикла в виде небольшого образования (0,5–1,3 см), продолжающего активно расти, до 12–14 дня менструального цикла, остальные вновь уменьшаются, и яичник приобретает нормальные размеры.
Ко дню овуляции, фолликул может достигать в размере 1,5–2,9 см и хорошо определяться на УЗИ. При визуальной оценке, размер одного яичника не должен превышать половины ширины тела матки. Маточные трубы в норме на УЗИ не определяются. Сразу после овуляции, начинается формирование желтого тела, временной гормонопродуцирующей железы, основное предназначение которой, обеспечение имплантации эмбриона и сохранение беременности.
Желтое тело представляется небольшим образованием с неоднородными толстыми стенками и жидкостным содержимым. Запись в протоколе ультразвукового обследования «киста желтого тела» оценивается исходя из сроков проведения диагностики, так как обнаружение кисты после овуляции, свидетельствует о нормальной работе репродуктивной системы, а до овуляции – о патологическом образовании.
Эндометриальный слой в полости матки в первые дни менструального цикла определяется как неоднородная структура различной толщины (от 0,3 до 0,8 см). К моменту окончания менструального кровотечения (4–5 день цикла), толщина эндометриального слоя составляет всего 0,2–0,4 см и на эхограмме практически не видна. В раннюю фазу пролиферации (6–7 день цикла) можно заметить незначительное утолщение эндометрия до 0,6–0,9 см, с одновременным снижением эхогенности.
В те же сроки хорошо определяется его слоистость в виде появления тонкого эхонегативного контура толщиной 1 мм. К 10 дню толщина эндометриального слоя составляет около 1 см. В секреторную фазу (15–27 день цикла), а также в период менструального кровотечения, происходит значительное утолщение эндометрия (иногда до 1,5 см), отмечающееся на эхограмме в виде утолщенной отражающей поверхности внутренней полости матки.
Важно! Обнаружение желтого тела и утолщенного эндометрия в начале менструального цикла, при отсутствии плодного яйца в полости матки, может служить косвенным признаком внематочной беременности. На УЗ-снимке: матка на 25 день менструального цикла
Толщина эндометриального слоя составляет 1,0 см
На УЗ-снимке: матка на 25 день менструального цикла. Толщина эндометриального слоя составляет 1,0 см
УЗИ в гинекологии
Выполняется как трансвагинальным, так и трансабдоминальным методом — решение принимает доктор индивидуально в зависимости от ситуации.
Позволяет оценить структуру, положение и размеры органов малого таза:
* яичников с фолликулами;
* матки (эндометрий — внутренний слой, миометрий — мышечный слой) и шейки матки;
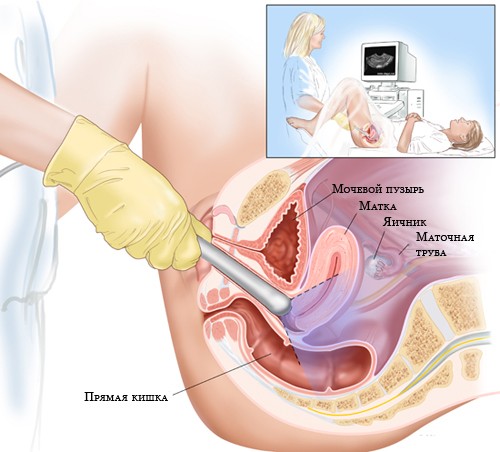
* мочевого пузыря, части мочеточников, прямой кишки, позадиматочного пространства;
* фаллопиевых/маточных труб при изменениях (в норме не видны во время исследования).
Кому и когда показано исследование?
Обследование должен назначить доктор. Однако каким бы опытным ни был врач, он не сможет вам помочь, если вы не расскажете о себе и том, что вас беспокоит. Будьте внимательны и прислушивайтесь к себе. Даже небольшой «пустяк» может служить сигналом довольно серьёзного заболевания.
Тревожные симптомы:
* жалобы на боли в нижней части живота (острые/ноющие) связанные или несвязанные с менструальным циклом;
* болезненность полового акта;
* нарушения менструального цикла: задержка, укорочение, межменструальные кровотечения (даже незначительные типа «мазни»);
* менструация длиться меньше трёх и более семи дней;
* маточные кровотечения, обильные менструации;
* частое и/или болезненное мочеиспускание;
* недержание мочи или потеря мочи при напряжении (чихании, кашле);
* появление любых кровянистых выделений из влагалища (от «мазни» до кровотечений) у женщин, находящихся в периоде постменопаузы.
Также УЗИ тазовых органов назначается:
* для контроля над положением внутриматочной спирали;
* при планировании беременности или бесплодии (в т. ч. фолликулометрия — оценка работы яичников и состояния эндометрия);
* для диагностики беременности на ранних сроках, в т. ч., внематочной;
* для контроля после перенесенных оперативных вмешательств.
Что помогает выявить?
Многие недуги и состояния: кисты яичников, воспалительные процессы, эндометриоз (разрастание слизистой матки на других участках), опухоли матки и яичников, полипы эндометрия, миому, жидкость в позадиматочном пространстве, врожденные аномалии развития и другие.
Когда проводится?
У менструирующих женщин день УЗИ определяется доктором — зависимости от предполагаемых нарушений и диагноза. Сроки могут сдвигаться у каждой конкретной женщины, что обусловлено длиной цикла.
Обычно УЗИ рекомендуется проводить в первую фазу цикла — на 5–7 день от начала последней менструации. После получения результатов доктор принимает решение о необходимости и времени выполнения следующих исследований. Иногда фаза цикла не учитывается, а диагностическая процедура проводится при обращении пациентки к врачу — например, при острых и сильных болях или маточном кровотечении.
У женщин, находящихся в периоде постменопаузе, день исследования не имеет значения.
Виды проведения УЗИ
В зависимости от того, к какому месту прикладывают датчика аппарата, УЗИ малого таза бывает 2-х видов:
- сканирование наружным способом;
- сканирование внутренним способом.
Наружный способ
Датчик аппарата прикладывается к коже нижних отделов живота, перемещается в разные позиции. Излучаемые им ультразвуковые волны проходят через толщу брюшной стенки, направляются на исследуемый орган, отражаются от него и вновь улавливаются датчиком, передаются на цифровой анализатор аппарата, преобразуются в изображение на экране. Современные сканеры позволяют сделать фото и даже записать видео процедуры.
В основе метода лежит способность тканей отражать и пропускать звуковые волны. Чем они плотнее, тем более непроницаемы, больше волн отражается и направляется в датчик. И наоборот, на участках низкой плотности волны больше поглощаются, их мало возвращается в датчик. Это свойство называется эхогенностью, она выражена в различной степени у каждого органа и отдельных его структур. Эти параметры заложены в программу сканера, и при получении результатов делают сравнение с нормой.
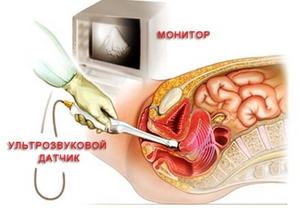
Внутренний способ
Отличие технологии в том, что датчик вводится через естественные отверстия, дающие доступ к органам малого таза – влагалище или прямую кишку, на максимально близкое расстояние к исследуемому объекту. Это позволяет получить более точные сведения.
Нетрудно догадаться, какое из этих видов УЗИ малого таза лучше в плане информативности. Ведь при наружном исследовании поток волн дважды проходит через брюшную стенку, также на их пути попадаются петли кишечника. Все это способствует потере волн, наложению дополнительных изображений и худшей визуализации нужного объекта.
Несмотря на преимущества внутреннего способа, он не всегда возможен. Например, введение датчика во влагалище при наличии в нем опухоли, рубцового сужения, у девственниц. Препятствием для исследования через прямую кишку являются острый геморрой, кровоточащая опухоль или полип, воспалительный процесс (проктит), острый парапроктит, трещина прямой кишки с болевым синдромом и спазмом сфинктера.
Показания
Какой врач и зачем направляет на УЗИ малого таза
Направление на ультразвуковое исследование органов малого таза выписывает врач-гинеколог при наличии следующих показаний:
- воспалительные заболевания – эндометрит, параметрит, аднексит, вульвовагинит, цистит и др.;
- подозрение на новообразование в полости малого таза – миома, рак матки, опухоль мочевого пузыря и т. д.;
- беременность (маточная и внематочная);
- фолликулометрия – определение запаса фолликулов, отслеживание овуляторного процесса в яичниках;
- цервикометрия – оценка состояния шейки матки (при беременности и после родов);
- контроль положения ВМС (внутриматочной спирали);
- мониторинг состояния больной в послеоперационном периоде, в том числе и после медицинских абортов.
УЗИ: в чём суть метода?
Датчик УЗИ-аппарата (доктор водит им по исследуемой области) отправляет звуковую волну, которая доходит до органов или тканей, имеющих различную плотность.
От достигнутой цели ультразвук отражается по-разному, а принимающий датчик фиксирует изменения, переводя их в изображение. Полученная «картинка» перенаправляется на экран монитора и даёт представление о том, что происходит внутри.

УЗИ — метод с «широкими полномочиями»
При помощи ультразвука исследуются почки, поджелудочная железа, матка, яичники, сердце, щитовидная железа и многие другие органы.
Обследование помогает выявить большинство заболеваний на ранних стадиях — когда больного ничего не беспокоит и изменения незначительные. При хорошем и грамотном подходе к проведению исследования достоверность данных приближается почти к 100%.
Информативность метода расширяется при использовании современных ультразвуковых систем (УЗИ 3D и 4D). Большое значение имеет квалификация, специализация и опыт врача, проводящего диагностическую процедуру.
Опасно ли УЗИ?
Нет. Ультразвук не подвергает пациента лучевой нагрузке и считается безвредным. При необходимости исследование выполняется неограниченное количество раз (иногда даже несколько раз в течение одного дня).
Можно всем или нельзя?
УЗИ — простой, доступный и не имеющий противопоказаний метод.
Временные и условные ограничения:
* УЗИ тазовых органов во время менструации, но при острой необходимости обследование проводится;
* исследование трудновыполнимо или малоинформативно при наличии послеоперационных рубцов, наложенных повязок, ожирения, выраженного вздутия живота.
Что показывает УЗИ малого таза
При диагностике врач оценивает ряд важных параметров: положение, структуру и размеры матки и ее шейки, размер и расположение яичников, наличие доминантного фолликула, посторонних образований в матке или придатках, размер мочевого пузыря и его положение, наличие конкрементов. В заключении врач пишет выявленные показатели и их соответствие нормам, также могут быть приложены сделанные фотоснимки органов.
Различного рода отклонения на УЗИ от нормы (см. фото ниже) говорят о наличии тех или иных гинекологических заболеваний. Так, выявление утолщений стенок шейки матки или маточных труб указывает на риск рака. Видные на снимках овальные или круглые образования могут оказаться кистами или фибромами. Уменьшение размеров матки и одновременное увеличение яичников свидетельствует о поликистозе. Очаговое снижение эхогенности могут указывать на миому или эндометриоз. Окончательный диагноз ставит лечащий врач гинеколог.
К слову, даже хорошее УЗИ малого таза покажет беременность не ранее 3-5 дня задержки менструации, до этого срока плодное яйцо можно не увидеть. Это важный момент для пациенток, планирующих делать медикаментозное прерывание беременности на ранних сроках.
Результаты диагностики могут быть предоставлены как в виде фотоснимков экрана, так и в виде видеозаписи всего процесса на диск или флеш-карту. К этому должна прилагаться и расшифровка УЗИ — протокол диагностики.
Что может показать УЗИ малого таза у женщин (фото)
| Берем. 11 нед | Киста яичника | Миома матки |
| Полипы в матке | Плод на 22 неделе | Эндометриоз матки |
| Кистома яичника | Гиперплазия матки | Спайки малого таза |
По мнению медиков, эхография в современной медицине — не только один из самых безопасных, но и один из самых достоверных методов диагностики: точность результатов исследований стремится к 100%. При определении фибром яичников этот показатель составляет 90%, а при выявлении кист — до 98%. Теперь понятно, почему для диагностики органов малого таза женщинам гинекологи назначают сделать именно УЗИ. С его помощью проводится эхо графическая визуализация яичников и фаллопиевых труб, матки, мочевого пузыря, прямой кишки, а также выявляет беременность на самом раннем сроке. Чего точно не покажет УЗИ малого таза — девственница девушка или нет.
Стоимость услуг
Сколько стоит сделать УЗИ малого таза у женщин
| Процедура | Цена, ₽ |
|---|---|
| Вагинальное УЗИ | 3 000 |
| Абдоминальное УЗИ | 2 500 |
| Фолликулометрия | 1 500 |
| УЗИ проходимости труб | 9 000 |
Где сделать УЗИ малого таза
Сделать УЗИ органов малого таза в Москве можно в бесплатных поликлиниках и женских консультациях или в раонных диагностических центрах. Следует учитывать, что в первом варианте есть вероятность иметь не совсем точные результаты из-за устаревшей аппаратуры, во втором — попасть на УЗИ только по предварительной записи и то через несколько недель.
Обратившись в нашу клинику на Кутузовском проспекте, рядом с метро «Кутузовская», женщина может записаться и сделать платное УЗИ малого таза на аппаратуре экспертного уровня у опытных, хороших специалистов без нервов и очередей. Диагностика проводится с использованием вагинального и/или трансабдоминального датчиков, а также цветного допплера, 3Д/4Д, на ультразвуковом сканере последнего поколения.
Получить фотоснимки с заключением можно сразу после окончания процедуры. По желанию — запись видео исследования органов малого таза на флеш-карту (предоставляется пациенткой).
Адрес УЗИ малого таза
Услуга оказывается по предварительной записи, в любой день, т.е. пройти ультразвук органов малого таза можно и в выходные дни (субботу и воскресенье). Предлагаем записаться на исследование по контактным телефонам или через интернет на сайте. Посмотреть расположение клиники можно на карте внизу страницы.
УЗИ малого таза рядом с метро:
| • Кутузовская, • Студенческая, • Парк Победы, • Выставочная, | • Международная, • Деловой центр, • Киевская. |
| Поблизости остановки общественного транспорта: Студгородок — 190 м Метро Кутузовская — 210 м Экспоцентр — 1,1 км | Ближайшие станции МЦК (МКЖД): • Кутузовская (5 мин. пешком), • Деловой центр (17 мин. пешком). |
Подготовка к УЗИ брюшной полости
Во время проведения ультразвукового исследования внутренние органы должны быть открыты. Нельзя, чтобы их заслоняли газы и продукты, которые находятся в кишечнике. Для этого кишечник нужно подготовить.
В первую очередь за несколько дней по планируемого исследования исключить из ежедневного потребления продукты, которые вызывают вздутие живота. К ним относятся фасоль, горох, черный хлеб, бананы, сладости. Могут вызывать чрезмерное газообразование свежие овощи и фрукты, особенно капуста.
Также необходимо в течение трех дней принимать эспумизан (согласно назначению врача). В день исследования нужно будет увеличить дозировку до четырех капсул. Принять их нужно 1 раз в день, запивать водой нельзя. УЗИ брюшной полости проводят натощак. До начала данной процедуры не следует принимать пищу в течение 6 часов.
Пациенту, страдающему от сахарного диабета, разрешается легкий завтрак.
Расшифровка результатов
Расшифровка результатов проводится сразу во время сканирования. Полученные данные сравниваются с нормальными значениями.
| Орган | Норма |
| Матка | Находится почти в центре тазовой области, ближе к ее передней стенке. На продольных срезах – грушевидной формы, на поперечных – овальной. Эхогенность органа средняя, структура – однородная с небольшими включениями. Размеры органа (в мм) 40-59, его толщина – 38, ширина от 46 до 62, шейка – 20-35. Значения меняются в зависимости от «прихода» менструации. Перед ней показатели самые большие. |
| Яичники | Овальные, средней эхогенности, однородной структуры, с множественными точечными включениями без эха. У половозрелых женщин средние размеры органов – 30*25*15 мм, но это значение может варьироваться в зависимости от возраста. Доминантный фолликул определяется только на 8-12 день цикла, а к овуляции он становится 18-24 мм и хорошо просматривается. |
| Влагалище | Соединяется с маткой. Имеет трубчатую структуру, плохую эхогенность, маленький диаметр. На поперечных срезах видно резко уплощенный овоид. В середине влагалища есть четкая эхогенная граница – место соприкосновения стенок органа. В норме они толщиной от 3 до 4 мм. |
| Эндометрий | Структура и толщина его меняются в течение всего цикла: 1. В первые два дня месячных эндометрий толщиной 0,5-0,9 см, по структуре неоднородный, с низкой эхогенностью, повышенной звукопроводимости. Однако четких слоев нет. 2. На 3-4 день эхогенность повышается, толщина уменьшается – 0,3-0,5 см. 3. На 5-7 сутки слизистый слой утолщается до 0,6-0,9 см. При этом снижается эхогенность, появляется небольшой ободок примерно 0,1 см, повышается звукопроизводимость. 4. На 8-10 день уже видна четкая структура. Усиливается эхоплотность, середина эндометрия толщиной примерно 0,1 см. До двух недель картина примерно схожа с последними значениями. Потом эндометрий постепенно утолщается и перед менструацией достигает максимальных показателей. Поэтому УЗИ и показано в 1-ю половину цикла. |
Для исследования фолликула обычно применяется трансвагинальное УЗИ, в начале цикла. Потом обследование назначается повторно через несколько дней. Во время УЗИ могут быть обнаружены:
- Маточная миома (доброкачественное разрастание). УЗИ позволяет визуализировать даже небольшое образование в 1 см.
- Эндометриоз, когда слизистый слой разрастается за пределы матки.
- Аденомиоз (эндометрий появляется в мышечном слое).
- Отклонения в развитии матки (двурогость, седловидность, удвоенность и т.д.).
- Полипы (точечное разрастание слизистой).
- Рак матки либо ее внутренней оболочки.
- Киста яичников (доброкачественное образование с жидкостью).
- Поликистоз.
- Сальпингит (воспаление фаллопиевых труб).
- Опухоли.
Так как сканируются органы в области малого таза, то одновременно проверяется, нет ли абсцессов, состояние мочеполовой системы, толстый кишечник. Обследуется мочевой пузырь и почки, в т. ч. и на наличие песка и камней. День обследования выбирается в зависимости от целей исследования, сроки устанавливает врач.
УЗИ относится к самым востребованным методам диагностики. Стоимость его – самая низкая в сравнении с другими способами. Чаще всего обследование назначается в первой половине цикла, когда эндометрий еще не успел разрастись. Однако в ряде случаев УЗИ необходимо после 10-15 дней по завершении менструации.
Подготовка к обследованию
Перед тем как идти на УЗИ малого таза, у каждой женщины возникают вопросы о том, как подготовиться к мероприятию. От тщательности следования пациентки рекомендациям гинеколога напрямую зависят итоговые показатели и качество терапии.
На какой день цикла лучше делать
УЗИ любого типа рекомендуют проводить на 5–7-й день менструального цикла. Состояние яичников и желтого тела лучше устанавливать на 14–21-й день при повторном сканировании.
Во время менструаций исследование делают в редких случаях, если пациентка страдает от острых нестерпимых болей, для быстрого установления диагноза. Также обследование не откладывается на потом при явных паталогических отклонениях. В таком случае день не имеет значения.
Беременным советуется записаться на УЗИ через 14–21-й день после задержки менструаций. На 4–6-й неделе беременности плод отчетливо виден на мониторе аппарата.
Диета и питьевой режим
Воздух в кишечной полости препятствует правильному отображению импульсов ультразвука. Поэтому за 2–3 дня перед мероприятием следует соблюдать диету, чтобы снизить газообразование. Кушать предпочтительно быстроперерабатываемую и легкоусвояемую еду.
Список разрешенных продуктов:
- гречка, овсянка, ячневая и льняная каши (на воде);
- говядина, птичье мясо, нежирная рыба (на пару, в духовке, в вареном виде);
- омлет, яйца всмятку (не больше 1 шт. в день);
- отстоявшиеся кисломолочные напитки;
- зернистый творог, твердый нежирный сыр.
Продукты, повышающие активное образование газов, нужно убрать из рациона.
Запрещенные продукты:
- овощи и фрукты в сыром виде;
- хлебобулочные, сдобные изделия, печенье;
- цельное молоко;
- квашеная капуста;
- бобовые (фасоль, горох, чечевица, соя, арахис);
- жирное мясо и рыба;
- сладости;
- газировка, кофе, соки и алкоголь.
Самый лучший вариант — перейти на дробное питание (4–5 приемов пищи через каждые 3–4 часа). Ужин в 18:00 или за 3 часа до сна. За день следует выпивать достаточное количество негазированной воды (1,5–2 литра).
Делать УЗИ предпочтительнее утром натощак. За 6 часов до исследования можно сделать последний прием пищи.
При трансвагинальном и трансректальном способе мочевой пузырь должен быть пустым, поэтому нельзя пить воду за 30 минут до диагностирования. Перед процедурой хорошо сходить в туалет.
Трансабдоминальное УЗИ, напротив, проводят с наполненным мочой пузырем. Поэтому незадолго до процедуры необходимо выпить 5–8 стаканов воды и не опорожняться. В экстренных ситуациях пузырь наполняется с помощью катетера. Таким образом изображение мочевой системы будет контрастным.
Прием препаратов
Кроме диетического питания помочь страдающим метеоризмом может прием активированного угля или препаратов на основе симетикона за 3–4 дня до диагностики. Для улучшения пищеварения подходят фестал, мезим, панкреатин.
Основной принцип подготовки при трансректальном ультразвуке — очищение кишечника. В случае запоров врач прописывает слабительные средства или микроклизмы. Также приемлемо введение свеч с бисакодилом и очистительная клизма за несколько часов до диагностирования.
Что взять с собой в кабинет
Готовясь отправиться на исследование, важно побеспокоиться о личной гигиене половых органов — принять ванну или душ и сменить белье. Заранее продумайте, что надеть
Одежда должна быть свободной, чтобы ее можно было легко снять при обследовании.
Что понадобится в кабинете:
- В кабинете УЗИ пригодятся полотенце или пеленка, а также салфетки.
- Нелишними будут бахилы или сменная обувь.
- При внутреннем сканировании возьмите презерватив.
- При наружной эхографии возьмите с собой воду (1–2 л).
- Если УЗИ приходится проводить во время менструальных выделений, не забудьте взять с запасом гигиенические прокладки и тампоны.
Во время диагностики не стоит волноваться. Положительный настрой поможет сохранить спокойствие и обеспечит достоверное заключение.
Подготовка к УЗИ малого таза
УЗ исследование выполняется трансабдоминальным или трансвагинальным способом. Обычно врач заранее предупреждает пациентку о планируемом способе диагностики и рассказывает женщине, как подготовиться к УЗИ органов малого таза:
Трансабдоминальное УЗИ проводится с помощью наружного датчика через брюшную стенку при наполненном мочевом пузыре. Для этого женщине необходимо за час до обследования выпить около 1 литра воды и не мочиться.
Трансвагинальное – для более детального изучения состояния матки и яичников применяется специальный датчик, который вводится во влагалище. Подготовки к этой процедуре не требуется.







Добавить комментарий