Инфекционный мононуклеоз
Содержание:
- Лечение мононуклеоза у взрослых
- Лечение
- Инфекционный мононуклеоз — что это такое?
- Иммунитет
- Диагностика
- Последствия и осложнения
- Патологическая анатомия
- Формы
- Как ещё диагностируют инфекционный мононуклеоз?
- В каком возрасте можно заболеть?
- Симптомы и первые признаки
- Другие заболевания из группы Инфекционные и паразитарные болезни:
- Как проявляется болезнь
Лечение мононуклеоза у взрослых
Какой-либо особой терапии инфекционного мононуклеоза нет. Главными целями лечения являются:
- устранение симптомов;
- профилактика осложнений – в частности, присоединения бактериальной инфекции.
- Больные должны соблюдать постельный режим.
- Ежедневно необходимо проводить полоскание ротоглотки лекарственными растворами с антисептическим действием: йодинолом, фурацилином, ромашковым отваром, настоем шалфея и т.д.
- Применяются антигистаминные препараты: перитол, тавегил, кларитин.
- Для снижения температуры больным прописывают жаропонижающие: ибупрофен, ибуклин и др.
- Если не удалось предотвратить инфекционного заболевания бактериальной этиологии, назначают антибактериальные препараты: эритромицин, амоксицикллин и т.д.
- Тяжелое течение заболевания (например, при возникновении проблем с системой дыхания) требует радикальных мер: рекомендуется использование глюкокортикостероидов: преднизолона, дексаметазона.
- Для укрепления защитных сил организма применяются иммуномодуляторы: иммунал, эхинацею, исландскую цетрарию.
- Больным назначают витаминно-минеральные комплексы для укрепления и восстановления организма.
- При остаточных изменениях в составе периферической крови, увеличении селезенки и печени назначается диспансерное наблюдение.
Лечение
Вирус Эпштейн-Барра, как и все вирусы герпеса, не подлежит полному уничтожению, поэтому воздействие на них противовирусными препаратами проводится с целью облегчения состояния больного и уменьшения риска осложнений. Госпитализация при мононуклеозе рекомендуется лишь в тяжелых случаях, при очень высокой температуре и при возникновении осложнений.
Медикаментозная терапия и народные средства
Мононуклеоз у детей лечится противовирусными препаратами (Ацтикловир, Изопринозин), а также облегчающими течение болезни лекарствами. Это жаропонижающие (Ибупрофен, Парацетамол, Эффералган), капли в нос (Виброцил, Називин, Назол, Отривин), витаминные комплексы, иммуномодуляторы.
Антибиотики при мононуклеозе не назначаются, если состояние ребенка удовлетворительное. При первых признаках присоединения вторичной инфекции (ухудшение состояния, плохо сбиваемая температура тела выше 39°С, появление новых симптомов, отсутствие улучшения состояния дольше 5-7 дней) врач имеет право назначить антибактериальный препарат широкого спектра действия (Супракс Солютаб, Флемоксин Солютаб, Аугментин и другие). Не рекомендуется прием антибиотиков амоксициллиновой группы (Ампициллин, Амоксициллин), так как они способны вызвать побочный эффект в виде усиления сыпи.
Бояться назначения антибиотиков не стоит, наоборот, при их отсутствии инфекция может начать поражать другие органы, болезнь затянется и может принять тяжелую форму.
Если имеются показания (сильная отечность, затрудненное дыхание, зуд), то в протокол лечения вводятся антигистаминные препараты (Супрастин) и глюкокортикоиды (Преднизолон).
Не возбраняется при мононуклеозе и использование народных жаропонижающих и потогонных средств (при условии отсутствия аллергии на них). В этом качестве прекрасно зарекомендовали себя мед, малина, черная смородина (ветки, листья, плоды), шиповник, плоды и листья калины, цветки липы и др.
В качестве дополнения к базовой терапии при согласовании с доктором можно использовать ингаляции небулайзером. Для их проведения используются специальные растворы, помогающие снять отечность и боли в горле, облегчить дыхание.
Как долго длится заболевание и сколько держится температура при мононуклеозе? Однозначный ответ на эти вопросы дать нельзя, так как это зависит от иммунитета ребенка, своевременной диагностики и правильно назначенного лечения.
Полоскания
Лечение мононуклеоза у детей обязательно включает в себя всевозможные полоскания горла. Это очень эффективная мера, помогающая снять налет с верхних дыхательных путей, уменьшить отечность, снизить риск распространения инфекции.
Для полоскания используются настои трав, обладающих антисептическим и вяжущим действием (ромашка аптечная, шалфей, эвкалипт, календула, подорожник, мать-и-мачеха, тысячелистник). Заваривать растения следует в соответствии с инструкцией на упаковке, полоскания проводить 3-6 раз в день. Если ребенок еще очень мал и не может самостоятельно прополоскать горло, налет можно смывать при помощи марлевого тампона, смоченного в отваре. Вместо травяных настоев допускается использование эфирных масел ромашки, шалфея, чайного дерева, эвкалипта.
В качестве сырья для приготовления растворов подойдут сода и соль (1 ч. ложка на 200 мл воды), а также раствор йода (3-5 капель на стакан воды). Жидкость не должна быть горячей или слишком холодной, оптимально использовать раствор комнатной температуры.
Диета
Немаловажное значение во время болезни имеет питание ребенка. Учитывая, что при мононуклеозе поражается печень, из рациона необходимо исключить следующие продукты:
- блюда из свинины или жирных частей говядины;
- острые блюда, специи, приправы, консервированные продукты;
- кетчуп, майонез;
- бульоны на мясе, костях;
- кофе, шоколад;
- газированные напитки.
Диета при мононуклеозе включает простую пищу: овощные супы и бульоны, нежирные сорта мяса (кролик, индейка, куриная грудь), каши, макароны из твердых сортов пшеницы. Рекомендуется употреблять много сезонных фруктов, овощей, ягод, как в свежем виде, так и в компотах. Обязательно соблюдать питьевой режим – чем больше выпьет ребенок, тем легче будет протекать заболевание. В качестве питья подойдет простая и слабогазированная вода, соки, компоты, травяные отвары, чай.
В первые дни болезни у больного часто отсутствует аппетит, он отказывается есть. Заставлять его в таком случае не надо, так как отсутствие аппетита – это защитная реакция на вирус. Таким способом организм показывает, что не способен тратить силы на усвоение пищи, поскольку они полностью направлены на борьбу с инфекцией. По мере того, как состояние будет улучшаться, постепенно вернется и аппетит.
Инфекционный мононуклеоз — что это такое?
начало болезни может быть схоже на простуду
Прежде всего, это заболевание имеет несколько других названий. Если вы услышите такие термины, как «железистая лихорадка», «болезнь Филатова», или «моноцитарная ангина» — то знайте, речь идет о мононуклеозе.
Если расшифровать название «мононуклеоз», то этот термин означает увеличение содержания мононуклеарных, или одноядерных клеток в крови. К таким клеткам относятся особые виды лейкоцитов, или белых кровяных телец, которые выполняют защитную функцию. Это моноциты и лимфоциты. Их содержание в крови не просто увеличено при мононуклеозе: они становятся изменёнными, или атипичными — это легко обнаружить при изучении окрашенного мазка крови под микроскопом.
Ведь механизм передачи у мононуклеоза – аэрозольный, то есть, воздушно – капельный, а само заболевание протекает с поражением лимфоидной ткани: возникает фарингит и тонзиллит (ангина), появляется гепатоспленомегалия, или увеличение печени и селезенки, а в крови увеличивается содержание лимфоцитов и моноцитов, которые становятся атипичными.
Кто виноват?
Вызывает инфекционный мононуклеоз вирус Эпштейн – Барр, который принадлежит к вирусам герпеса. Всего существует почти десяток семейств вирусов герпеса и еще больше их видов, но только к этому виду вируса так чувствительны лимфоциты, поскольку на своей мембране они имеют рецепторы к белку оболочки этого вируса.
Характерной особенностью этого вируса является особенное действие на клетки. Если обычные вирусы того же самого герпеса и ветрянки проявляют выраженное цитопатическое действие (то есть приводящее к гибели клеток), то ВЭБ (вирус Эпштейн – Барр) не убивает клетки, а вызывает их пролиферацию, то есть активный рост. Именно этот факт и лежит в развитии клинической картины мононуклеоза.
Эпидемиология и пути заражения
Поскольку инфекционным мононуклеозом болеют только люди, то заразить здорового человека может болеющий, и не только яркой, но и стёртой формой заболевания, а также бессимптомный носитель вируса. Именно за счет здоровых носителей и поддерживается «круговорот вируса» в природе.
В большинстве случаев заболевания инфекция передается воздушно – капельным путем: при разговоре, крике, плаче, чихании и кашле. Но есть и другие пути, по которым инфицированная слюна и биологические жидкости может попасть в организм:
- поцелуи, половой путь;
- через игрушки, особенно побывавшие во рту у ребенка – вирусоносителя;
- через переливание донорской крови, если доноры – носители вируса.
Восприимчивость к инфекционный мононуклеоз всеобщая. Это может показаться невероятным, но большинство здоровых людей инфицированы этим вирусом, и являются носителями. В слаборазвитых странах, где большая скученность населения, это происходит у малышей, а в развитых странах – в подростковом и юношеском возрасте.
По достижении 30 – 40 летнего возраста, большинство населения инфицировано. Известно, что чаще инфекционным мононуклеозом болеют мужчины, а люди старше 40 лет болеют очень редко: инфекционный мононуклеоз – это заболевание молодого возраста. Правда, есть одно исключение: если пациент болен ВИЧ – инфекцией, то у него в любом возрасте может не только возникнуть мононуклеоз, но еще и повториться. Как развивается эта болезнь?
Патогенез
Инфекционный мононуклеоз у взрослых и детей начинается с того, что инфицированная слюна попадает в ротоглотку, и там вирус реплицируется, то есть происходит его первичное размножение. Именно лимфоциты являются объектом атаки вируса, и быстро «заражаются». После этого они начинают трансформироваться в плазматические клетки, и синтезировать различные и ненужные антитела, например, гемагглютинины, которые могут склеивать чужеродные клетки крови.
Запускается сложный каскад активации и подавления различных звеньев иммунитета, а это приводит к тому, что в крови накапливаются молодые и незрелые В – лимфоциты, которые и называются «атипичными мононуклеарами». Несмотря на то, что это свои собственные клетки, пусть и незрелые, организм начинает их разрушать, поскольку они содержат вирусы.
Все это проявляется генерализованным процессом в лимфоидной ткани. Пролиферация клеток иммунитета вызывает гипертрофию всех регионарных лимфоузлов, увеличивается селезенка и печень, а в случае тяжелого течения заболевания возможны некрозы в лимфоидной ткани, и появление различных инфильтратов в органах и тканях.
Иммунитет
Значение разных механизмов иммунитета мало изучено. Редкость заболевания детей первого года жизни объясняется наличием гуморального иммунитета, полученного от матери. Сообщения о повторных случаях болезни отсутствуют, что может свидетельствовать о приобретении переболевшими стойкой невосприимчивости. Регистрируется повышение иммуноглобулинов, особенно IgM. В классах IgG и IgM обнаружены не только гетероагглютинины к эритроцитам барана, но и антитела к капсидному антигену вируса Эпстайна— Барра, накапливающиеся в сыворотке крови почти всех больных М. и. к 4—5-й нед. болезни. В эти же сроки отмечено абсолютное нарастание Т- и В-лимфоцитов в крови, но, по данным реакции подавления миграции лейкоцитов крови антигеном вируса Эпстайна — Барра, клеточный иммунитет в острый период болезни подавлен у всех больных.
Диагностика
Диагностика мононуклеоза базируется на сочетании характерных симптомов и лабораторного исследования. Заподозрить заболевание и поставить предварительный диагноз можно по клиническим проявлениям (ангина, лимфаденопатия, гепатоспленомегалия, лихорадка). Однако существуют заболевания, которые клинически похожи на мононуклеоз. Поэтому для окончательной диагностики, то есть для выявления возбудителя инфекционного мононуклеоза, используют лабораторные методы исследования.
Методы лабораторной диагностики
Специфическая диагностика включает следующие лабораторные исследования:
- Общий анализ крови (ОАК). Для первых дней заболевания характерно снижение уровня лейкоцитов. Затем их уровень повышается за счёт увеличения числа лимфоцитов и моноцитов. Наиболее специфическим признаком при диагностике инфекционного мононуклеоза является выявление атипичных мононуклеаров (вироцитов). Их количество достигает 15-20% от всего числа лейкоцитов. При выявлении вироцитов в крови другие методы диагностики могут не применяться.
- Иммуноферментный анализ (ИФА). Используется в том случае, если в ОАК не выявлены атипичныемононуклеары, а клинические проявления указывают на мононуклеоз. При помощи этого методы выявляются антитела. При острой форме появляются IgM-антитела, которые исчезают через 3-4 месяца после болезни. Они не появляются после реинфекции или рецидива. Выявление IgG-антител свидетельствует о перенесённом заболевании. Антитела этого класса сохраняются всю жизнь.
- Полимеразная цепная реакция (ПЦР). Как и ИФА, ПЦР используется для подтверждения или исключения диагноза мононуклеоз, если в крови не выявлены вироциты. Метод позволяет выявить ДНК вируса.
К неспецифическим лабораторным методам относится проведение биохимического анализа крови (печёночный комплекс). Этот анализ назначается для оценки состояния печени.
С какими заболеваниями можно спутать мононуклеоз
Мононуклеозоподобный синдром встречается и при других заболеваниях:
- аденовирусная инфекция;
- цитомегаловирусная инфекция;
- лимфогранулематоз;
- дифтерия миндалин.
В начальном периоде инфекционный мононуклеоз похож на ангину или респираторные инфекции. Поэтому при признаках ангины необходимо оценивать состояние печени и селезёнки. С этой целью врач проводит пальпацию и перкуссию органов. Если они увеличены, то необходимо дальнейшее обследование.
Последствия и осложнения
Течение заболевания может быть не всегда легким. В некоторых случаях возникают опасные для здоровья осложнения. Они могут существенно нарушать самочувствие ребенка и приводят к ухудшению его состояния. При неоказании своевременной помощи такие последствия инфекционного мононуклеоза оказывают существенное влияние на качество жизни малыша в дальнейшем.
Заболевание может быть опасно развитием следующих негативных осложнений:
- Разрывом селезенки. Довольно редкий вариант. Встречается не более, чем в 1% случаев. Сильная спленомегалия приводит к тому, что наружная капсула селезенки разрывается, и происходит разрыв органа. Если вовремя не проводится хирургическая операция, то может наступить коматозное состояние и даже летальный исход.
- Анемическим состоянием. Такая геморрагическая анемия связана с нарушением работы селезенки. В крови наблюдаются также признаки иммунной тромбоцитопении. Это состояние возникает вследствие нарушенной работы селезенки, как кроветворного органа.
- Неврологических патологий. К ним относятся: различные клинические варианты менингитов и энцефалитов, острые психотические состояния, внезапный мозжечковый синдром, парезы периферических нервных стволов, синдром Гийена — Барре (полиневрит).
- Различных нарушений работы сердца. Они проявляются измененным сердечным ритмом. У малыша появляются различные варианты аритмии или тахикардия. При вовлечении в воспалительный процесс сердечной мышцы и ее оболочек возникает весьма опасное состояние — инфекционный перикардит.
- Воспалением легких — пневмонией. Развивается в результате присоединения вторичной бактериальной инфекции. Чаще всего виновниками пневмонии становятся стафилококки или стрептококки. Гораздо реже к развитию заболевания приводят анаэробные микроорганизмы.
- Некрозом печеночных клеток. Это крайне неблагоприятное состояние. Гибель клеток печени приводит к нарушению ее функций. В организме нарушается течение многих процессов: гемостаза, образования половых гормонов, утилизации отработанных продуктов обмена и токсичных веществ, образования желчи. Формируется печеночная недостаточность. Состояние требует проведения безотлагательного интенсивного лечения.
- Развитием острой почечной недостаточности. Данное осложнение встречается достаточно редко. Обычно нарушения в работе почек возникают у малышей, имеющих анатомические дефекты в строении мочевыводящих органов или хронические заболевания мочеполовой системы. Данное состояние проявляется нарушением выведения мочи. Лечение этого клинического состояния проводится только в условиях стационара.
- Асфиксией. При этом остром состоянии полностью нарушается дыхание. К развитию асфиксии часто приводит выраженный острый мононуклеозный тонзиллит. Обилие налетов на миндалинах также способствует нарушению дыхания. Данное состояние требует оказания неотложной медицинской помощи.
Патологическая анатомия
Анатомические изменения, наблюдаемые при инфекционном мононуклеозе, не обладают выраженной специфичностью. Главное место среди этих поражений занимает лимфоидная гиперплазия. Вследствие этого анатомические поражения ярче выражены в органах, имеющих большое количество ретикуло-эндотелиальной ткани.
В лимфатических узлах чаще всего отмечается выраженная лимфоидная гиперплазия. Синусы заполнены клеточными элементами и сдавлены сильно увеличенными фолликулами. Гиперплазия ретикулярных клеток и краевых клеток синусов выражена умеренно. В одном и том же препарате можно наблюдать участки с преобладанием лимфоидной гиперплазии и с более выраженной ретикулярной гиперплазией.
В костном мозгу отмечаются гиперплазия ретикулярной и лимфоидной ткани и наличие почти всех клеточных форм, находящихся в крови.
Наблюдаются выраженная генерализация и гиперплазия лимфатических узлов, набухание и отёк глоточного лимфатического кольца, увеличение селезёнки, печени, явления геморрагического диатеза.
При микроскопическом исследовании обращает на себя внимание выраженная пролиферация мононуклеарных клеток, в лимфатических узлах – пролиферация ретикулярных и лимфоидных клеток с образованием крупных мононуклеарных форм. На более поздних стадиях инфекционного мононуклеоза отмечаются стёртость структуры, кроме того, отмечается большое количество одноядерных клеточных элементов, очаговые некрозы в отдельных лимфатических узлах
В период выздоровления имеет место полная морфологическая нормализация лимфатических узлов.
Наблюдается гиперплазия фолликулов и в селезёнке, фолликулы которой содержат крупные мононуклеарные клетки с широкой протоплазмой и интенсивной пролиферацией ретикулярных клеток. В дальнейшем пульпа и синусы заполняются крупными мононуклеарами с большим количеством митозов. Наблюдаются отёк и инфильтрация капсулы селезёнки, что в ряде случаев приводит к её разрыву.
В печени также выражена клеточная инфильтрация. Инфильтраты располагаются перипортально и внутри долек и состоят из лимфоидных, плазматических и крупных мононуклеарных клеток.
Отмечаются пролиферация купферовых клеток и выраженные митозы в них, а также мутное набухание печёночных клеток, ацидофильная дистрофия.
В костном мозгу обнаруживаются островки гиперплазии лимфоидных и ретикулярных клеток, скопления плазматических клеток. В отличие от лейкоза отсутствует пролиферация гемоцитобластов или миелобластов.
В миндалинах отмечаются изменения, близкие к наблюдаемым в лимфатических узлах и селезёнке. Пролиферация мононуклеаров встречается также в перитонзиллярной ткани и в глоточном кольце.
В лёгких имеются диффузные мононуклеарные клеточные инфильтраты в стенках альвеол, а также вокруг сосудов, субплевральные мононуклеарные инфильтраты, в ряде случаев – милиарная пневмония.
В почках иногда находят интерстициальные мононуклеарные инфильтраты в корковом и мозговом веществе, перифасцилярные инфильтраты.
В ЦНС в случаях выраженного менинго-энцефалита наблюдаются отёк и пролиферация лимфоидных клеток, гистиоциты и широкоплазматические мононуклеары в мозговых оболочках.
Причиной смерти при инфекционном мононуклеозе чаще всего являются разрывы селезёнки и периферический паралич дыхания. Разрыв селезёнки влечёт за собой массивное внутрибрюшное кровотечение.
Паралич дыхания связан с полирадикулоневритом. Причиной смерти могут являться также и отёк глоточного кольца, кровотечение, токсемия вследствие обширных некрозов лимфатических узлов и селезёнки, и вторичные инфекции.
Формы
Медики выделяют несколько разновидностей мононуклеоза. Они отличаются течением болезни, симптомами. Не исключено возникновение таких форм инфекции:
- Типичная – характеризуется лихорадкой, ангиной, увеличением селезенки, печени. При анализах в крови отмечают наличие мононуклеаров (вида лейкоцитов), гетерофильных антител.
- Атипичная форма. Ее симптомы сглажены или имеют сильную выраженность. У ребенка может подниматься высокая температура, начинаются поражения нервной системы, сердца, почек, легких. Инфекция имеет склонность к развитию осложнений.
Нередко заболевание проходит в острой форме с ярко выраженными симптомами. При отсутствии лечения, наличия в организме большого количества вирусов, инфекция переходит в хроническую стадию. В зависимости от симптоматики, степени увеличения лимфатических узлов, селезенки, печени, количества в крови мононуклеаров, стадии болезни подразделяют на тяжелую, среднетяжелую и легкую. По характеру течения мононуклеоза у детей различают формы:
- гладкую;
- неосложненную;
- осложненную;
- затяжную.
Как ещё диагностируют инфекционный мононуклеоз?
При внедрении болезнетворного агента в лимфоцит, он начинает производить множество неспецифичных антител, синтезируя всё, что умеет, в том числе ревматоидный фактор и холодовой иммуноглобулин. Эти продукты, называемые гетерофильные антитела Пауля-Буннеля тоже участвуют в диагностике, полностью исчезнут они через полгода или раньше.
При повышении их уровня до 1: 224 инфекционный мононуклеоз у половины пациентов подтверждается в первые две недели болезни, к концу месяца они выявляются почти у всех. Если при первом обследовании их не нашли, то исследование повторяют через неделю.
Специалисты «Медицина 24/7» проведут обследование, в кратчайший срок выявят основную причину патологии и поставят правильный диагноз.
В каком возрасте можно заболеть?
Инфекция может поражать людей самых различных возрастов, так как вирус передается воздушно-капельным путем и от матери к плоду. Чаще всего, дети до 2 лет переносят этот недуг достаточно быстро и с минимумом осложнений. Легкое протекание недуга, в младенческом возрасте, обосновано тем, что малыш получает от мамы не только вирус, но и антитела с кровью матери. Ну а если, дитя заболело до 2 лет воздушно-капельным путем, то антитела будут поступать с молоком мамы.
Наиболее распространенные прецеденты заболевания в острой форме, приходятся на возраст от 3 до 10 лет. Это именно тот период, когда ребенок начинает плотно контактировать с ровесниками, но еще не имеет достаточно крепкого иммунитета. Стоит отметить, что вирус навсегда остается в крови, а активность выработки антител напрямую связана с выздоровлением.
Дети старше 10 лет, переносят мононуклеоз в легкой форме. Зачастую, достаточно 5ти дневного курса лечения сопутствующих симптомов. Иногда встречаются осложнения, выраженные побочными заболеваниями. В таких случаях, выздоровление может затянуться на 2 — 3 недели. Однако это редкость, так как к 10 годам 50% девчонок и мальчишек успевают переболеть.
Симптомы и первые признаки
Инкубационный период (от момента внедрения, до первых клинических проявлений), длится 4-7 недель. В этот период происходит проникновение вируса через слизистые оболочки (ротоглотка, слюнные железы, шейка матки, ЖКТ). После, вирус начинает контактировать с В-лимфоцитами, заражая их, заменяя их генетическую информацию на свою, это обуславливает дальнейшую дезорганизацию заражённых клеток – они помимо чужой ДНК получают ещё «клеточное бессмертие» — практически бесконтрольное деление, и это очень плохо, т.к они уже не выполняют защитной функции, а просто являются переносчиками вируса.
Основными клиническими проявлениями доброкачественного лимфобластоза являются:
- повышенная утомляемость;
- лимфоаденопатия (увеличение регионарных лимфоузлов);
- гипертермия;
- боль в горле.
Могут также иметь место следующие клинические проявления (отдельно или в разных сочетаниях):
- миалгия;
- артралгия (суставные боли вследствие застоя лимфы);
- головные боли (в т. ч. мигренозные);
- катаральный трахеит;
- катаральный бронхит;
- снижение общего иммунитета.
Как правило, первым симптомом инфекционного мононуклеоза является общее недомогание без каких-либо других проявлений патологии. Начальный период продолжается в среднем около недели. По мере развития заболевания присоединяются увеличение (до 2-3 см) и болезненность шейных лимфоузлов и повышение общей температуры до фебрильных значений (38-39°С).
Инфекционный мононуклеоз сопровождается поражением печени, в связи с чем, нередко отмечаются такие симптомы как чувство тяжести в правом подреберье и изменение цвета мочи (она становится темной). В патологический процесс также вовлекается селезенка, поэтому у пациента отмечается спленомегалия (увеличение данного органа в размерах).
Общая продолжительность заболевания составляет в среднем 1-2 недели, после чего наступает период реконвалесценции. Состояние пациента постепенно улучшается, но общая слабость и увеличение шейных узлов могут отмечаться еще на протяжении 3 недель.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический паротит (свинка) |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Как проявляется болезнь
Один из наиболее явных признаков вирусного мононуклеоза – увеличение и болезненность различных лимфатических узлов. Заболевание диагностируют у детей дошкольного и младшего школьного возраста и подростков.
Малыши до 3 лет болеют редко, у мальчиков болезнь развивается в 2 раза чаще, нежели у девочек. Патология протекает в острой и хронической, типичной и атипичной форме, имеет разные степени тяжести.
Симптомы и лечение мононуклеоза у детей зависят от формы патологии, возраста ребёнка, состояния иммунитета, наличия хронических болезней.
Признаки мононуклеоза у детей:
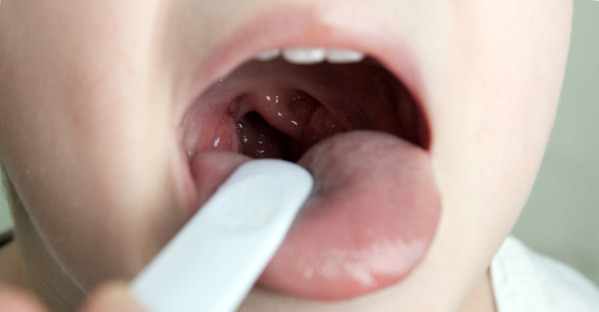
- боль, першение в горле, миндалины покрываются налетом, изо рта неприятно пахнет;
- нарушение носового дыхания, насморк, ребенок храпит во сне;
- температура повышается до 38 и более градуса, появляются явные признаки интоксикации – мышечная и суставная боль, плохой аппетит, озноб, повышенное потоотделение, повышение температурных показателей наблюдается на протяжении 1–2 недель;
- хроническая усталость, слабость – этот признак присутствует долго даже после полного выздоровления;
- увеличение селезенки, печени, слизистые и кожа могут приобрести желтоватый оттенок, моча темная;
- на лице, теле и конечностях появляется мелкая обильная сыпь розового цвета без зуда, исчезает самостоятельно спустя несколько суток, этот признак особо ярко проявляется у грудничков;
- нарушение сна, приступы головокружения;
- сильно отекает лицо, особенно веки.
Типичная – симптомы выражены ярко, резко повышается температура, возникают все симптомы ангины, ребенок может жаловаться на боль под правыми или левыми ребрами.
Атипичная – клиническая картина стертая, признаки болезни не всегда показывает даже анализ крови, но при этом могут возникнуть развиваются нарушения в работе нервной, сердечно-сосудистой системы, почечные и печеночные патологии.
От аллергии мононуклеоз отличается выраженной гипертермией и отсутствием зуда при высыпаниях.
От ветрянки – характером сыпи, при ветряной оспе прыщики всегда превращаются в пузырьки с жидкостью.
От ангины – к боли в горле присоединяется сильный ринит, увеличение печени и селезенки.
Но точную дифференциальную диагностику можно сделать только после общих и развернутых анализов крови.










Добавить комментарий